El autismo es un trastorno del desarrollo que se caracteriza por la presencia de una alteración cualitativa de la interacción social, de la comunicación y por patrones de comportamiento, intereses y actividades restringidos, repetitivos estereotipados. Los escasos estudios sobre salud apuntan que estos pacientes pueden tener una esperanza de vida inferior a la población normal. Entre otras causas, la dificultad para identificar y comunicar malestar y la resistencia a permitir exploraciones médicas son factores que hay que considerar.
ObjetivoDiseñar e implantar un programa específico para personas con trastorno del espectro autista (TEA) con el objetivo de habituarles a las exploraciones médicas para que las permitan y colaboren, facilitando el trabajo del personal sanitario. El objetivo es evaluar la eficacia del programa y el mantenimiento de las potenciales mejoras.
MétodoLa muestra está compuesta por 22 niños con TEA (edad media, 9;10 años). Se ha realizado un diseño cuasi-experimental de series temporales interrumpidas. Las variables utilizadas son: dos variables agrupadoras (características clínicas de los grupos en función del cociente intelectual y de las habilidades lingüísticas), y como variable dependiente se ha utilizado una medida de porcentaje de éxito a través de un protocolo de observación diseñado para este programa.
ResultadosMejoras en todos los grupos. Los resultados no se ven condicionados ni por el nivel de competencia intelectual ni por la existencia o no de habilidades lingüísticas. Asimismo, se indica que realizar sesiones de mantenimiento con una periodicidad de 7 semanas de media permitemantener a largo plazo los logros alcanzados por el programa. No obstante, se detecta que aquellos niños afectados de mayor gravedad podrían necesitar sesiones de recuerdo más frecuentes.
Autism is a developmental disorder that it is characterized by a qualitative alteration of social interaction, communication and repetitive and stereotyped behaviours, interests and activities. Recent studies about health are showing that people with autism have lower hope of life. Among other causes, difficulty to identify and to communicate uneasiness and resistance to allow medical explorations are important factors to consider.
AimsTo design and to implant a specific program for people with Autistic Spectrum Disorder (ASD) with the objective of habituating them to the medical explorations so that they admit it and collaborate, facilitating the sanitary personnel's work. Our aim was to evaluate the effectiveness of the program and the maintenance of the potentials improvements.
MethodOur sample was formed by twenty-two children with ASD (mean chronological age, 9;10 years). A quasi-experimental design of interrupted temporary series was carried out. Variables: two grouping variables (clinical characteristics of the groups about QI and about linguistic abilities) as dependent variable a measure of percentage of success has been used through an observation protocol designed for this program.
ResultsImprovements in all the groups. Results are not conditioned neither for the level of intellectual abilities (IQ) neither for the existence or not of linguistic abilities. Likewise, it is found that carrying out maintenance sessions in period of seven weeks allows to maintain long term achievements reached by the program. However, we found that those children which were severely impaired could obtain more benefit from more frequent maintenance sessions.
El autismo es un trastorno del desarrollo que se caracteriza por la presencia de una alteración cualitativa de la interacción social, de la comunicación y por patrones de comportamiento, intereses y actividades restringidos, repetitivos y estereotipados1. Las personas con trastorno del espectro autista (TEA) pueden presentar distintos niveles de inteligencia, de habilidad lingüística y de gravedad2,3.
Los estudios epidemiológicos de los últimos años indican que el autismo clásico no es un trastorno raro, ya que tiene una prevalencia de aproximadamente 12/10.0004; si consideramos el grupo completo de los TEA, la prevalencia llega a ser de 60/10.0005. Aparece con mayor frecuencia en varones que en mujeres: (3,5-4 niños por cada niña)4,6, y las niñas presentan una mayor incidencia de retraso mental profundo asociado 7.
Los TEA tienen un origen biológico complejo, en el que interaccionan factores genéticos y ambientales, sin que aún se conozca el mecanismo exacto8–10. Numerosos datos apuntan como hipótesis la alteración genética compleja como agente causal primario9,11,12. Además, las nuevas técnicas de neuroimagen (RMI, RMF, PET, SPECT y MEG) han permitido conocer la existencia de numerosas alteraciones cerebrales, tanto estructurales como funcionales13–21. Aunque en la actualidad los hallazgos son muy diversos y poco específicos en la población con TEA, apoyan la hipótesis del origen biológico del trastorno.
En la mayoría de los estudios el autismo aparece asociado a condiciones médicas identificables con una frecuencia de entre el 5 y el 10%5. La concurrencia más frecuente se da con epilepsia, que presentan entre un 10 y un 40 % —según los estudios— de las personas con autismo4,22. También se describe una asociación digna de considerar con el síndrome de X-frágil y esclerosis tuberosa23 y, en una proporción no significativa, con trastornos neurocutáneos, errores del metabolismo e infecciones congénitas24. No obstante, a pesar de los avances en la investigación biomédica, actualmente no hay marcadores biológicos que permitan identificar el trastorno; por ello, el diagnóstico se basa en rasgos conductuales25.
Al margen de los numerosos trabajos centrados en la investigación etiopatogénica y en las condiciones médicas asociadas, existe un número muy limitado de trabajos centrados en el estudio de aspectos de lo que podría llamarse “salud física cotidiana”. La creencia generalizada de buena salud “física” en el autismo puede haber influido en esta desatención. Sin embargo, existen datos que apuntan que es una idea que al menos necesita revisión. Dos estudios realizados por Shavelle y Strauss26,27 (uno en California26), y otro de Isager et al28, en Dinamarca, indican que las personas con autismo tienen una esperanza de vida inferior a la población normal y un índice de mortalidad superior. Aunque hay que interpretar con suma precaución los datos, debido al escaso número de estudios y a la necesidad de mayor claridad y rigurosidad en las causas de la muerte, no se pueden obviar datos como la alta incidencia de mortalidad por trastornos circulatorios (ratio de mortalidad [r.m.]: 2,3) o cáncer (r.m.: 1,9), que nos llevan a plantear la hipótesis de que la mayor mortalidad por estas causas puede deberse a un diagnóstico tardío de la enfermedad, consecuencia de las dificultades de comunicación que caracterizan a las personas con autismo.
Las personas con autismo no sólo parece que carecen de una salud excepcional, sino que además presentan dificultades para expresar el malestar y para dejarse explorar, por lo que los riesgos se multiplican, motivo por el cual la atención en este aspecto resulta imprescindible.
Entre las características cognitivas que definen el mundo interno autista, una de las más ampliamente validadas y de mayor repercusión es la dificultad para tener una “teoría de la mente”29,30, que se puede definir como la capacidad para tener en cuenta los estados mentales ajenos y los propios a fin de adecuar la conducta en función de ellos. Esta importante limitación es responsable —entre otros déficit— de que los niños con autismo, aunque posean lenguaje (aproximadamente el 50 % de los autistas no desarrollan lenguaje oral), no “hablen” sobre sus estados internos, ya que no comprenden que en “nuestras mentes”, si no se nos comunica, carecemos de información sobre su estado psicológico y/o físico. Pero, además, las personas con autismo pueden tener dificultad para identificar el dolor y el malestar y presentan umbrales alterados en las distintas modalidades sensoriales, de forma que no es improbable que no sepan localizar la fuente o la naturaleza del malestar31,32.
Los niños autistas no suelen pedir ayuda ni consuelo de forma consistente cuando tienen malestar o sufren dolor. Las manifestaciones de sus alteraciones físicas pueden ser muy variables: intranquilidad, muestras de ansiedad y angustia, estereotipias, mayor motilidad, llanto e incluso rabietas con agresiones y/o autoagresiones. Los familiares y profesionales clínicos generan hipótesis sucesivas sobre el origen causal de estas conductas, y no siempre resulta fácil encontrar la relación causa-efecto real. En algunas ocasiones se dan situaciones límites, como fiebre muy alta, descubrir lesiones físicas importantes ya muy evidentes, que tras ser tratadas, dan la clave para explicar a posteriori alteraciones conductuales graves manifestadas durante años. Los profesionales médicos se encuentran con personas que acuden a su consulta, que no utilizan ningún medio de comunicación para explicar los síntomas, los definen de forma incompleta e incluso los niegan, y que además no permiten realizar una exploración adecuada, por lo que se suele actuar por “ensayo y error”.
Considerando estos factores, resulta imprescindible la realización de programas de educación sanitaria claros, sencillos y definidos que, además, demuestren su eficacia. Por otra parte, la colaboración entre distintos servicios de la comunidad (sanitarios, sociales y educativos) facilita el aprendizaje natural y la generalización y hace que sean más rentables los recursos de una sociedad. La Universidad Autónoma de Madrid, en convenio con la Federación de Organizaciones en favor de Personas con Discapacidad Intelectual (FEAPS), llevó a cabo en el año 2004 un estudio de necesidades para valorar las singularidades y necesidades que el colectivo de personas con discapacidad intelectual y sus familias presentaban en lo referente a la atención y la asistencia sanitaria33. Como vemos, éste es un trabajo que no sólo se circunscribe a la población con TEA, sino también a las personas con discapacidad intelectual en general. Los resultados ponen claramente de manifiesto, por un lado, la necesidad de llevar a cabo programas específicos de educación sanitaria con este tipo de población y, por otro, marca qué aspectos deben tenerse en cuenta a la hora de poner en marcha estos programas. En primer lugar, detectan la necesidad de formación del personal sanitario, mencionando de forma específica a los pediatras; en segundo lugar, enfatizan la necesidad de realizar adaptaciones en el sistema sanitario incluyendo lo que denominan cuidados de preparación, y que hacen referencia a las necesidades que pueden tener estas personas de familiarizarse previamente con los lugares y los procedimientos. Según los resultados de este estudio, se requieren, entre otras, una serie de adaptaciones en la atención del paciente, en las instalaciones y en los procesos de trabajo. Partiendo de este trabajo, diseñamos un programa específico para niños con TEA que cuenta además con un estudio preliminar que fue presentado en el 7th International Congress Autism-Europe34.
OBJETIVOSLas dificultades para identificar y comunicar malestar y la resistencia a permitir exploraciones médicas apuntan la necesidad de realizar y validar programas enfocados a la educación sanitaria en la población con TEA. Con este objetivo se ha diseñado y puesto en práctica un programa cuyo objetivo es que las personas con TEA se habitúen a las exploraciones médicas de forma que las permitan y colaboren, facilitando así el trabajo del personal sanitario.
De manera adicional, hemos querido estudiar la influencia que podrían tener variables como la inteligencia y las habilidades lingüísticas en la efectividad del programa.
Nos hemos planteado no sólo mejorar la actitud de los niños con TEA durante las exploraciones médicas, sino también disponer de medidas sobre el mantenimiento de las potenciales mejoras.
Este programa tiene la importante peculiaridad de estar basado en las características psicológicas propias que definen el trastorno autista, en concreto, en el uso de la cotidianidad como estrategia para favorecer el aprendizaje y el control, el empleo de sistemas anticipatorios de información que permita a las personas con autismo conocer con antelación lo que les va a ocurrir. Todo ello se especificará con más detalle en el apartado “Diseño y procedimiento”.
PARTICIPANTESLa muestra está compuesta por 22 sujetos (15 niños y 7 niñas) con TEA (previo consentimiento informado de los padres). Todos ellos son alumnos de un colegio específico para personas con TEA. Las edades cronológicas estaban comprendidas entre los 4 y los 19 años, con una media de 9;10 años. Los diagnósticos han sido realizados por dos profesionales especializados independientes según los criterios del Manual diagnóstico y estadístico de enfermedades mentales, 4.a edición, texto revisado (DSM-IV-TR)1. Considerando el nivel de capacidad intelectual, 3 pacientes presentan cociente intelectual (CI) dentro de la normalidad y los 19 restantes, retraso mental que oscila de ligero a profundo.
En el análisis de los datos se han llevado a cabo distintos agrupamientos. Cuando se realizan trabajos experimentales con sujetos con trastorno de la familia del autismo, controlar variables como nivel de capacidad intelectual y desarrollo del lenguaje son criterios fundamentales para poder interpretar los resultados, dada la gran variabilidad de competencia existente dentro del espectro autista, e incluso se considera la existencia diferenciada de distintos subtipos35. Respecto a la capacidad intelectual, se ha optado por trabajar con dos grupos: nivel bajo (CI < 40; n = 8) y nivel alto (CI > 40; n = 14). En relación con las habilidades lingüísticas, también se establecieron dos grupos: todos los que poseían lenguaje funcional (considerando lenguaje funcional el empleo diario de más de cuatro palabras distintas de forma espontánea) formaron un mismo grupo “con lenguaje” (n = 13) y el resto integró el grupo “sin lenguaje” (n = 9).
El personal sanitario ha consistido en una médico pediatra y una diplomada en enfermería del centro de salud próximo al centro educativo. El grupo del centro educativo ha estado formado por seis profesores, seis profesores en formación y dos auxiliares educativos.
MATERIALESSe ha diseñado un protocolo de observación para registrar el comportamiento de los niños durante una visita al centro de salud. El protocolo consta de 12 ítems que se corresponden con las 12 actividades secuenciadas que se realizan durante la exploración: a) atención a su nombre; b) sentarse en la camilla; c) exploración de los ojos; d) exploración de la nariz; e) exploración de la boca; f) exploración de los oídos; g) auscultación pulmonar con fonendo; h) exploración del abdomen tumbado; i) simulacro de extracción sanguínea; j) simulacro de cura; k) simulacro de toma de tensión, y l) respuestas sobre su estado de salud. En cada una de estas categorías el niño puede recibir una de las siguientes puntuaciones: 0 = se comporta inadecuadamente con oposición y rabieta; 1 = permite la exploración con oposición; 2 = permite la exploración pero no colabora, y 3 = permite la exploración y colabora (fig. 1).
Para los distintos profesionales sanitarios que intervendrían en el programa se elaboró un dossier de información sobre las características psicológicas de las personas con TEA y las implicaciones en el trato: lenguaje escaso y claro, tonos de voz suave y volumen bajo, actitud sere na y tranquilizadora, posibilidad de explorar brevemente los aparatos y propuesta suave de examen sin forzar en ninguna situación. Era imprescindible que las exploraciones no se forzaran si aparecía resistencia y malestar en los niños.
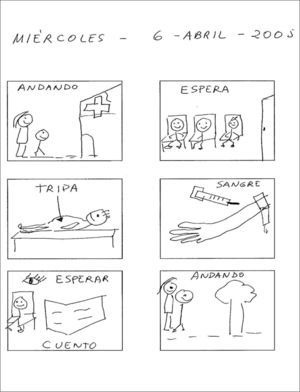
Las personas con autismo tienen problemas para anticipar, “trabajar con el futuro” y prever lo que va a ocurrir y lo que deben hacer36,37, y además tienen una mayor facilidad para comprender información que “permanece” y que se representa en el espacio, es decir, “son pensadores visuales”38–40. Se ha empleado la cotidianidad y los sistemas de anticipación analógica (representaciones visuales que se asemejen a la realidad: fotografías, dibujos, etc.) como estrategia para minimizar la ansiedad y problemas conductuales frecuentemente asociados a las dificultades de previsión ejecutiva. Es crucial que se consideren estos dos aspectos ya que la cotidianidad es la mejor forma de anticipación natural41. Lo cotidiano implica realizar una misma acción, el mismo día de la semana, en el mismo lugar, con las mismas personas y con la misma secuencia. Los sistemas de anticipación completan las ayudas para que los participantes cuenten con información anticipada que les permita tener un guión mental previo, prepararse para la situación, teniendo un mayor control sobre la misma, y así mostrar un comportamiento más ajustado32,39. Como materiales anticipatorios se han utilizado, en concreto, fotografías del centro de salud, de la doctora y la enfermera y una agenda detallada que describía la secuencia de exploración, con pictogramas según el procedimiento específico de Ventoso y Osorio32 (fig. 2).
DISEÑO Y PROCEDIMIENTOSe ha realizado un diseño cuasiexperimental de series temporales interrumpidas. Las variables utilizadas son: a) dos variables agrupadoras: características clínicas de los grupos en función del CI y de las habilidades lingüísticas, y b) variable dependiente: porcentaje de éxito en el “protocolo de registro”. En concreto, se establece ese porcentaje de éxito a través de la suma de los puntos obtenidos en el registro sobre la puntuación máxima posible (36 puntos ya que son 12 ítems).
Siguiendo las directrices del Estudio de Necesidades UAM-FEAPS33, y adaptando las mismas a las peculiaridades de la población con TEA, se ha diseñado un programa de educación sanitaria específico para niños con TEA. Tal como se marcaba este estudio, tratamos de dar respuesta en el diseño tanto a la necesidad de formación del personal sanitario como a la introducción de adaptaciones en el tipo de atención del niño (forma de interaccionar con él), en el entorno y en el modo en el que se hace la exploración.
Pueden establecerse dos grandes bloques dentro del programa: trabajo en el centro de salud y trabajo en el colegio.
Procedimiento en el centro de saludInicialmente se llevó a cabo la fase de formación en tres sesiones. En la primera sesión, el responsable del programa del centro educativo presenta el programa al centro de salud, incidiendo en los objetivos, la justificación, las sesiones necesarias para conseguirlos y los procedimientos básicos. Se solicita la colaboración voluntaria de dos profesionales. La segunda y la tercera sesión se desarrollan entre las personas que van a realizar el programa. Se exponen las características psicológicas de las personas con TEA y las implicaciones en el trato a las que se ha hecho referencia en el apartado “materiales”. Se detalla la secuencia cotidiana y repetitiva de la exploración, las normas de puntuación y se decide la ubicación espacial y temporal.
En la fase de entrenamiento se realizó una sesión inicial de exploración en la que se estableció la línea base, seguida de cinco sesiones (una sesión a la semana) en las que cada niño es explorado siguiendo el protocolo indicado. Transcurridas estas seis sesiones se inicia la fase de mantenimiento, en la que los niños reciben cinco sesiones más “de recuerdo” con una periodicidad de una sesión cada 7 semanas de media (podían darse variaciones en función de los períodos vacacionales). En total se ha realizado una intervención de 11 sesiones, seis de entrenamiento consecutivo, con una sesión por semana y cinco de seguimiento o mantenimiento.
Procedimiento en el colegioDebido a las peculiaridades de procesamiento de la información que presentan las personas con TEA y que se han detallado en el apartado “materiales”, se les anticipaba a los niños en el colegio la situación que se iban a encontrar en el centro de salud. La secuencia concreta que se siguió es: a) se anticipaba en un calendario semanal el día de la semana que se acudiría al centro de salud (era un día fijo y siempre el mismo día de la semana); b) el día de la exploración se mostraba a los niños, en primer lugar, una fotografía del centro de salud, de la doctora y la enfermera, y después se realizaba una agenda (fotografiada, dibujada o escrita en función de la capacidad de comprensión de los niños) con la secuencia completa de las acciones que se llevarían a cabo desde que se salía del colegio hasta que se volvía a él, incluyendo de forma pormenorizada todas las acciones que se realizaría en el centro de salud (v. fig. 2).
Una vez en el centro de salud, se iniciaba la exploración. En caso de grave oposición, no se forzaba al niño y se suspendía la consulta.
RESULTADOSSe han realizado dos bloques de análisis que tratan de responder a los dos objetivos que nos planteábamos: en primer lugar, saber hasta qué punto el programa produce mejoras en el comportamiento de los niños, y en segundo lugar, en caso de que se establecieran estas mejoras, ver si las sesiones de recuerdo diseñadas permiten su mantenimiento.
Debido a las imposiciones del diseño, todos los sujetos pasaban por las mismas condiciones (series temporales), y a las características de la muestra (alta heterogeneidad) hemos optado para el análisis de los datos por el uso de pruebas no paramétricas; en concreto, se ha empleado en todos los análisis la prueba de Wilcoxon para muestras relacionadas.
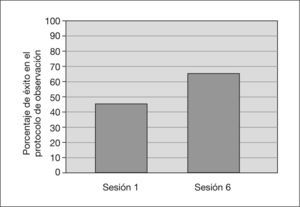
Efectividad del programaEl programa de intervención diseñado en seis sesiones produjo mejoras en el comportamiento de todos los niños tomados como un solo grupo (z = −3,598, p < 0,001) (fig. 3). Cuando se realizaron agrupaciones en función del CI y la presencia de lenguaje, se encontraron también diferencias en los dos grupos. En concreto, respecto a la variable agrupadora CI, encontramos mejoras significativas en ambos grupos (CI > 40, z = −2,692, p < 0,008, y CI < 40 z = −2,201, p < 0,03). Un resultado similar se obtiene con respecto a la variable presencia de lenguaje (con lenguaje z = −2,728, p < 0,007, y sin lenguaje z = −2,310, p < 0,022). La especificación de medias y desviaciones estándar pueden consultarse en la tabla 1.
Descriptivos de las tres evaluaciones: media (DE)
| Pre | Pos | Seguimiento | ||
| CI | CI > 40 | 53,75% | 67,00% | 78,1% |
| n = 14 | (26,21) | (26,78) | (13,3) | |
| CI < 40 | 20,67% | 61,17% | 45,33% | |
| n = 8 | (12,27) | (45,33) | (20,4) | |
| Lenguaje | Con lenguaje | 55,54% | 72,85% | 75,25% |
| n = 13 | (28,66) | (22,62) | (21,42) | |
| Sin lenguaje | 29,11 % | 54,67% | 61,25% | |
| n = 9 | (16,11) | (25,4) | (8,02) | |
| Grupo total | 44,73% | 65,41 % | 71,53% | |
| n = 22 | (27,46) | (24,93) | (19,55) |
CI: cociente intelectual.
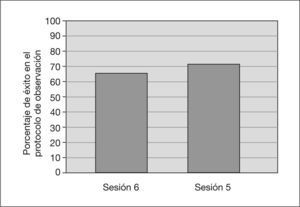
Para analizar hasta qué punto se mantenían los resultados obtenidos, se realizaron dos tipos de análisis. Por un lado, se comparó la puntuación alcanzada por los niños entre la última sesión de entrenamiento y la última sesión de recuerdo realizada aproximadamente 35 semanas después. Los resultados indicaron que los efectos del programa se mantenían, tanto trabajando con el grupo completo de niños (z = −1,477, p < 0,141) como al realizar agrupaciones por capacidad intelectual (niños con CI > 40, z = −0,756, p < 0,450) y niños con CI < 40, z = −1,604, p < 0,110) o lingüística (niños con lenguaje, z = −1,584, p < 0,114, y niños sin lenguaje, z = −0,731, p < 0,466). Como puede observarse, no se encontró diferencia alguna entre el nivel alcanzado en la última sesión de entrenamiento y el que mostraban en la última sesión de revisión (fig. 4). No obstante, queríamos estar seguros de que no se habían perdido las diferencias entre la sesión inicial y la última sesión de recuerdo y, por ello, realizamos también esta segunda comparación. Los resultados obtenidos fueron muy interesantes. Se comprobó que pese a que el programa de nuevo muestra con claridad la efectividad de las sesiones de mantenimiento para el grupo completo (z = −3,409 p < 0,002) y también para los grupos de mayor funcionamiento tanto en inteligencia (niños con CI > 40, z = −3,062, p < 0,003) como en lenguaje (niños con lenguaje, z = −2,936, p < 0,004), se ponía de manifiesto que los grupos más gravemente afectados podían necesitar sesiones de recuerdo cada menos tiempo ya que en estos grupos se perdían las diferencias (niños con CI < 40, z = −1,604, p < 10,110, y niños sin lenguaje, z = −1,826, p < 0,068). No obstante, debemos señalar también que, como recordarán, estos grupos son los que tenían una n menor, y ello puede estar influyendo en los resultados. Las medias y desviaciones estándar se detallan en la tabla 1.
DISCUSIÓNEl desarrollo de un programa de educación sanitaria siguiendo las directrices marcadas por el Estudio de Necesidades UAM-FEAPS33 ha puesto de manifiesto que la asistencia durante 6 semanas seguidas a un centro de salud para realizar una exploración cotidiana con metodología adaptada mejora la conducta de los niños con TEA en situaciones de exploración médica. Además, las mejoras no se ven condicionadas ni por el nivel de competencia intelectual ni por la existencia o no de habilidades lingüísticas.
Analizando las claves del programa utilizado, debemos hacer hincapié en el empleo de lo cotidiano y de sistemas de anticipación visual (horario y agenda). Es ampliamente conocido que ambos son variables que deben controlarse en muestra con TEA32,42. Es importante llamar la atención sobre el hecho de que en nuestro trabajo lo cotidiano implica mantener y repetir no sólo variables temporales, sino también ambientales, entendiendo por ambientales, factores físicos (mismas salas e instrumental) y personales (mismo personal sanitario). Por otra parte, consideramos un aspecto central cuidar los sistemas de anticipación: contar con una anticipación semanal sobre el día concreto y fijo en el que se acuda al centro de salud, y emplear el sistema visual de anticipación: agendas que proporcionaban información en el colegio sobre el lugar y la persona con la que se van a encontrar, y en el centro de salud sobre la secuencia de acciones que se van a realizar.
Los resultados obtenidos en las exploraciones de revisión indican que las sesiones de mantenimiento con periodicidad de 7 semanas de media en general permiten mantener a largo plazo los logros alcanzados por el programa. No obstante, se detecta también que aquellos niños más gravemente afectados podrían necesitar sesiones de recuerdo más frecuentes.
En conclusión, el trabajo sobre la mejora de las condiciones que favorecen un mayor cuidado de la salud física en personas con TEA ha sido bastante descuidado en la bibliografía. La importancia de realizar esfuerzos dentro de esta área es clara y no necesita una justificación adicional. No obstante, con independencia del derecho que tienen estas personas a que se cuide su salud física, no podemos descuidar —e intentar prevenir— la posible relación existente entre problemas de conducta —que pueden llegar a ser agresiones a otras personas o autoagresiones— y malestar físico, debido a las dificultades aludidas tanto para identificar y expresar sus afecciones como para admitir exploraciones físicas. El no saber identificar qué es lo que hay detrás de esas conductas agresivas y de otras (inquietud, muestras de ansiedad y angustia, estereotipias, mayor motilidad, llanto, etc.) tiene una primera consecuencia directa, y es que no se introducen tratamientos para paliar el dolor o curar la enfermedad, pero además tiene una segunda consecuencia, y es la introducción de tratamientos para suprimir todas esas manifestaciones conductuales. Estos tratamientos se están dirigiendo a una reacción del organismo ante un malestar, se ataca a la consecuencia no a la causa y puede llegar a hacerse de forma muy agresiva.
Nuestro programa enfatiza de forma explícita la necesidad de trabajar para que las personas con TEA permitan las exploraciones médicas. Es crucial que si se sospecha que puede existir algún problema de salud, la persona admita un reconocimiento médico. Pero precisamente porque estamos trabajando con una población que tiene dificultades para detectar e informar sobre su bienestar o malestar físico, el trabajo preventivo adquiere una relevancia especial. Los programas sanitarios deben incorporar la articulación de convenios que aseguren que las personas con TEA participen en sistemas especiales de revisiones de salud periódicas y reguladas.
Otro aspecto que nos gustaría destacar es la importancia de desarrollar programas de salud específicos para población con TEA. Las peculiaridades de las personas con autismo son muy específicas y requieren metodologías y materiales concretos que vienen ya avalados por multitud de estudios36,42,43.
Por otra parte, y de manera adicional, el trabajo con profesionales médicos en un ambiente sanitario que no está muy habituado a tratar con personas con TEA cumple una labor de información y formación de estos profesionales que va a favorecer que otras personas con TEA, que no son atendidas por servicios altamente especializados, puedan beneficiarse de una atención cada vez más específica y experta.