La realización de procedimientos invasivos en niños, especialmente en el primer año de vida, conlleva un riesgo de lesión vascular significativa1. Se han descrito múltiples casos de pseudoaneurisma secundario a la cateterización vascular en pacientes pediátricos1–4. El mecanismo lesivo parece estar relacionado con el pequeño tamaño de los vasos y los movimientos realizados al intentar canalizarlos, que pueden rasgar las paredes del vaso. La falta de compresión local tras la inserción del catéter también se considera un mecanismo lesivo común1. Se han sugerido numerosas opciones para tratar los pseudoaneurismas postraumáticos en pediatría, incluyendo la compresión guiada por ecografía, la inyección intralesional de trombina5, el tratamiento endovascular3 y la corrección quirúrgica1,2,4.
Se revisaron las historias clínicas de seis pacientes con diagnóstico de pseudoaneurisma manejados en nuestro centro durante el período de 2008 a 2021 (tabla 1). Se contactó con los padres de los pacientes para recoger información sobre su calidad de vida actual, la necesidad de seguimiento y la presencia de complicaciones.
Características clínicas de los pacientes incluidos en la serie
| Paciente | Edad al diagnóstico | Sexo | Localización del pseudoaneurisma | Tamaño del pseudoaneurisma (mm) | Calibre vascular distal | Tratamiento inicial | Tratamiento definitivo | Tiempo del diagnóstico al tratamiento definitivo | Evolución | Seguimiento medio (meses) |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 3 meses | Mujer | Arteria humeral izquierda | 27 (AP) | Normal | No | Corrección quirúrgica | 24 días | Sin complicaciones | 148 |
| 2 | 14 meses | Mujer | Arteria humeral izquierda | 20×20 | Normal | Compresión local | Corrección quirúrgica | 27 días | Sin complicaciones | 118 |
| 3 | 4 meses | Varón | Arteria humeral derecha | 3,6×4×7 | Normal | No | - | - | Sin complicaciones, revisiones clínicas bienales | 123 |
| 4 | 3 meses | Varón | Arteria humeral izquierda | 23×20 | Normal | No | Corrección quirúrgica | 23 días | Sin complicaciones | 110 |
| 5 | 13 años | Varón | Vena cefálica izquierda | 34×27×20 | Normal | No | Corrección quirúrgica | 13 meses | Sin complicaciones | 34 |
| 6 | 1 mes | Varón | Arteria humeral derecha | 19×13×23 | Calibre reducido | Inyección intrasacular ecoguiada de trombina | Corrección quirúrgica | 5 días | Sin complicaciones | 0 |
Entre 2008 y 2021, seis pacientes recibieron diagnóstico de pseudoaneurisma vascular postraumático. Dos de ellos eran prematuros que requirieron múltiples accesos vasculares durante su estancia prolongada en neonatología. Cinco eran menores de un año en el momento del diagnóstico, y uno tenía 12 años. Todos tenían antecedente de acceso vascular traumático previo al diagnóstico de pseudoaneurisma. Cinco pacientes presentaron con pseudoaneurismas arteriales (tres en la arteria humeral izquierda y dos en la arteria humeral derecha), mientras que uno presentó con un pseudoaneurisma en la vena cefálica izquierda.
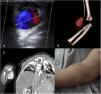
El diagnóstico se llevó a cabo mediante exploración física y ecografía Doppler (tres pacientes), angio-TC (dos pacientes) y angio-RM (un paciente) (fig. 1). Uno de los pacientes tenía estenosis filiforme en la arteria humeral distal al pseudoaneurisma. En los cinco pacientes restantes, el calibre del vaso distal al pseudoaneurisma era normal.
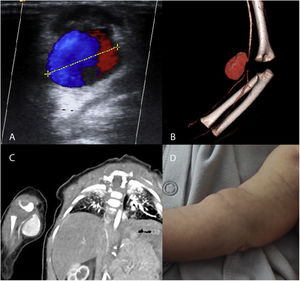
Estudios radiológicos de pacientes con pseudoaneurismas. A) Ecografía Doppler. Signo del Yin-Yang atribuido a flujo turbulento en el pseudoaneurisma arterial. B, C) Angio-TC y reconstrucción 3D del pseudoaneurisma dependiente de la arteria humeral derecha, con disminución distal del calibre vascular. D: Fotografía del paciente con pseudoaneurisma de la arteria humeral. Masa en el antebrazo derecho 48 horas después de la punción traumática.
Un paciente fue sometido a compresión mecánica y otro recibió una inyección intralesional de trombina guiada por ecografía antes de su derivación a nuestro centro. Uno de los pacientes tenía anemia leve (hemoglobina [Hb] 9,8g/dL) al diagnóstico.
Cinco pacientes fueron sometidos a corrección quirúrgica del pseudoaneurisma. En nuestro caso, el abordaje consistió en la apertura del pseudoaneurisma bajo isquemia locoregional seguida de endoaneurismorrafía con sutura discontinua con monofilamento. Ninguno de los pacientes requirió bypass o presentó vasoespasmo significativo que precisara de manejo farmacológico. La estancia media fue de 1,33±1,03 días. Ninguno de los pacientes desarrolló complicaciones postoperatorias.
En el paciente restante se realizó seguimiento con actitud expectante debido al largo tiempo transcurrido desde la formación del pseudoaneurisma (12 meses) y la estabilidad de su tamaño desde el diagnóstico.
En 2021 se contactó con los padres de los pacientes y se confirmó que los pacientes se mantenían asintomáticos y libres de secuelas. Los resultados cosméticos de la cicatriz quirúrgica fueron buenos en todos los pacientes. El seguimiento medio fue de 88,8±53 meses. El paciente con manejo conservador era el único que continuaba requiriendo seguimiento cada dos años, aunque el tamaño de su pseudoaneurisma se mantenía estable.
Los pseudoaneurismas postraumáticos pediátricos son lesiones infrecuentes pero potencialmente graves. Aunque son más comunes en niños menores de un año, especialmente en neonatos, los pseudoaneurismas postraumáticos también pueden ocurrir en pacientes mayores, como fue el caso de uno de los pacientes en la presente serie.
La presencia de una tumoración pulsátil de crecimiento progresivo posterior a la manipulación de un acceso vascular debería suscitar la sospecha diagnóstica seguida de iniciación de compresión local lo antes posible. El diagnóstico confirmatorio de la entidad es radiológico, principalmente mediante ecografía Doppler, que se considera el Gold standard. El signo del Yin-Yang se observa con frecuencia en la ecografía Doppler, pero su especificidad es solamente moderada6. La presencia de flujo anterógrado durante la sístole y retrógrado durante la diástole en el registro Doppler permite establecer el diagnóstico de pseudoaneurisma arterial (pero no de pseudoaneurisma venoso).
El uso de otras técnicas diagnósticas ha de adaptarse y contextualizarse a cada escenario clínico (por ejemplo, si hay un equipo pediátrico o de anestesia capaz de proveer sedación para realizar una angio-RM, o si se elige realizar angio-TC axial en 3 fases con adquisición de imágenes en fase retardada, asumiendo la considerable exposición a radiación ionizante que conlleva).
En los últimos años han surgido nuevas opciones terapéuticas, como la inyección intralesional de trombina guiada por ecografía o el tratamiento endovascular. No obstante, la experiencia clínica en estas modalidades en pacientes pediátricos es limitada y debe interpretarse con cautela dada la falta de estudios específicos que apoyen su uso.
Cabe mencionar que la inyección intralesional de trombina requiere la realización previa de un ecocardiograma para descartar la presencia de comunicación interauricular o foramen oval permeable debido al riesgo de la posible migración del material inyectado (una complicación poco frecuente, pero que podría darse en el caso de comunicación interauricular). Se trata de algo particularmente relevante cuando el pseudoaneurisma afecta al territorio venoso.
La abstención terapéutica con seguimiento estrecho es un abordaje clínico razonable en pacientes con pseudoaneurismas postraumáticos de larga duración que se han mantenido estables a lo largo del tiempo, aunque la experiencia en nuestro centro con este tipo de casos es limitada.
Aunque actualmente no existen guías para el manejo de pseudoaneurismas postraumáticos en pediatría, se supone que los factores de riesgo de ruptura son similares a los del pseudoaneurisma en adultos (diámetro máximo, morfología, etc.). En nuestra experiencia, el abordaje inicial indicado sería la intervención quirúrgica, a menos que, como ocurrió en uno de nuestros pacientes, se evidencie la estabilidad del pseudoaneurisma, en cuyo caso se podría contemplar el manejo conservador.
En cualquier caso, en nuestra experiencia, la cirugía realizada por un especialista con experiencia es un tratamiento resolutivo con resultados óptimos a corto y largo plazo.
Uno de los principales obstáculos es la falta de formación quirúrgica en el manejo de una patología muy infrecuente y técnicamente compleja. Entre las opciones factibles para promover este tipo de formación se encuentran los cursos de microcirugía experimental, las rotaciones específicas en los servicios de cirugía vascular y el uso de simuladores vasculares artificiales (impresión 3D, prótesis de silicona…).
En lo que respecta a la prevención de los pseudoaneurismas postraumáticos, los profesionales de la salud que trabajan con niños, y especialmente con menores de un año, deben recibir formación específica en el manejo de accesos vasculares para reducir el riesgo de lesiones iatrogénicas.
FinanciaciónNinguno de los autores tiene financiación externa ni conflicto de intereses que declarar.