La literatura científica más reciente señala el diagnóstico precoz de la sordera como elemento fundamental para definir el pronóstico educativo y de inclusión del niño sordo, pues permite aprovechar el periodo crítico de su desarrollo (0-4 años).
Existen diferencias altamente significativas entre las personas sordas estimuladas tempranamente y las que han recibido esta atención específica de forma más tardía y/o inadecuada.
La identificación temprana de los trastornos diferidos requiere de una especial atención y conocimientos entre todos los profesionales que atienden a los niños durante su infancia. Se trata de diseñar programas y de planificar acciones adicionales más allá del cribado neonatal para asegurar que todos los niños con una hipoacusia significativa sean detectados pronto.
Con este propósito, la Comisión para la Detección Precoz de la Hipoacusia (CODEPEH) quiere poner de relieve la necesidad de un seguimiento continuado sobre la salud auditiva de los niños. Y establece para ello las recomendaciones contenidas en el presente Documento.
The latest scientific literature considers early diagnosis of deafness as key element to define the educational prognosis and inclusion of the deaf child, as advantage can be taken in the critical period of development (0-4 years).
Highly significant differences exist between those deaf persons who have been stimulated early and those who have received late or inappropriate intervention.
Early identification of late-onset disorders requires special attention and knowledge of all childcare professionals. Programs and additional actions beyond neonatal screening should be designed and planned in order to ensure that every child with a significant hearing loss is detected early.
For this purpose, the Committee for the Early Detection of Deafness (CODEPEH) would like to highlight the need for continuous monitoring on the hearing health of children. And, for this reason, CODEPEH drafts the recommendations included in the present document.
La literatura científica más reciente señala el diagnóstico precoz de la sordera como el elemento fundamental para definir el pronóstico educativo y de inclusión del niño sordo, ya que permite aprovechar el periodo crítico de su desarrollo, que ocupa los 3 o 4 primeros años de vida. En esta edad es cuando la plasticidad cerebral es mayor y tiene lugar la adquisición de determinadas habilidades cognitivas y lingüísticas, difícilmente recuperables si se pierde la oportunidad de actuar en este periodo.
La sordera reúne todos los requisitos mínimos de las patologías que son susceptibles de cribado a través de programas de detección precoz y, además, está demostrado y reconocido que se pueden instaurar de forma precoz tratamientos capaces de evitar las consecuencias de la sordera, o al menos paliarlas de forma significativa1-3.
Periodo crítico de desarrollo en el niñoEn el caso de los niños sordos es imprescindible aprovechar el periodo crítico de desarrollo dado que es el momento en que se sientan las bases del desarrollo comunicativo y de la adquisición del lenguaje oral, así como de la maduración de la percepción auditiva y de todas las capacidades y habilidades que de ella se derivan y que inciden en los procesos de maduración neurológica.
Existe una creciente evidencia científica que indica que cuando la identificación e intervención se lleva a cabo no más tarde de los 6 meses de edad, el niño conseguirá mejores resultados (entre 20 y 40 puntos percentiles) en su capacidad de lenguaje y comunicación: vocabulario, articulación e inteligibilidad del habla, ajuste social y comportamiento1,4,5.
Por tanto, se trata de un tiempo irrecuperable, en el que es necesario disponer de la información auditiva para el desarrollo del cerebro y para adquirir el lenguaje oral de forma global y automática.
Solo así es posible que los niños y las niñas sordos lleguen a interiorizar de forma natural y precoz, en el momento evolutivo que corresponde, los patrones fonológicos, los elementos lingüísticos y la estructura de la lengua oral, compartiendo con sus padres interacciones comunicativas normalizadas y espontáneas, a través de un mismo código, sin restricciones de contenido o forma6-13. Y, en consecuencia, se evitará que la falta de audición tenga un efecto permanente sobre el desarrollo del niño y, más concretamente, sobre el desarrollo del lenguaje oral y de habilidades de aprendizaje y de comunicación que dependen de él.
De ahí las diferencias altamente significativas entre las personas sordas estimuladas tempranamente y las que han recibido esta atención específica de forma más tardía y/o inadecuada14.
Es importante insistir en la trascendencia de llevar a cabo un abordaje global, integral y coordinado, con un protocolo de actuación definido sobre el niño sordo y su familia, teniendo en cuenta, más allá de los aspectos clínicos y audioprotésicos ligados a la audición, todas las áreas del desarrollo15.
La experiencia vivida por miles de familias en nuestro país pone de relieve que el momento del diagnóstico y la actuación inmediata en relación con la adaptación protésica y el inicio de la rehabilitación logopédica son cruciales en la vida de la persona sorda16. Hoy podemos afirmar que las implicaciones de la sordera se han modificado sustancialmente gracias a la atención temprana y a la avanzada tecnología protésica, normalizando la situación educativa de los niños y las niñas con sordera, su desarrollo emocional, así como las vivencias y conductas familiares17.
Recomendaciones de la CODEPEHEl Documento de Recomendaciones de la CODEPEH para 2010 recordaba que el objetivo final de todo cribado y del tratamiento temprano de la hipoacusia congénita es la optimización de la comunicación y del desarrollo social, académico y profesional de cada niño y niña con pérdida auditiva permanente, así como facilitar el acceso precoz y natural al lenguaje oral a través de la audición, aprovechando la plasticidad cerebral de los primeros años de vida y estimulando el desarrollo comunicativo y del lenguaje del niño.
Por este motivo, la CODEPEH, de acuerdo con sus recomendaciones previas, quiere insistir en la necesidad del seguimiento continuado de la salud auditiva de la población infantil a lo largo de todo su desarrollo.
A pesar de que los resultados avalan el cribado neonatal universal de la hipoacusia, los programas de cribado neonatal tienen su llamado «talón de Aquiles» en la tasa de abandonos en el seguimiento de los niños que presentan resultados alterados en las pruebas realizadas al nacer. Es necesario conseguir un diagnóstico temprano de las hipoacusias de novo que aparecen en la edad infantil en la etapa posnatal.
Estos hechos no afectan a la justificación intrínseca del cribado universal neonatal de la hipoacusia. Al contrario, lo que implican es que se tienen que llevar a cabo acciones adicionales y diseñar programas más allá del cribado neonatal para asegurar que todos los niños con una hipoacusia significativa sean detectados pronto. Por ello, muchos programas incluyen algún tipo de recribado dirigido a ciertos niños que presentan factores de riesgo de hipoacusia de aparición tardía o progresiva.
Ahora bien, la identificación temprana de estos trastornos diferidos requiere de una especial atención y conocimientos en el estamento sanitario, así como de información y sensibilización entre los educadores, que es preciso desarrollar a través de programas de educación y estrategias de información. Incluso se deberían plantear programas de cribado preescolar y escolar que ya han demostrado su utilidad18,19.
Acerca de todo ello, esta Comisión considera oportuno establecer las siguientes recomendaciones dirigidas a todos los profesionales que trabajan con niños en la infancia, divididas en los 3 ámbitos de actuación:
A. Recomendaciones CODEPEH en relación con la detección precoz de la hipoacusia diferida- –
Es preciso llevar a cabo una vigilancia posterior al cribado neonatal en el ámbito de la Atención Primaria.
- –
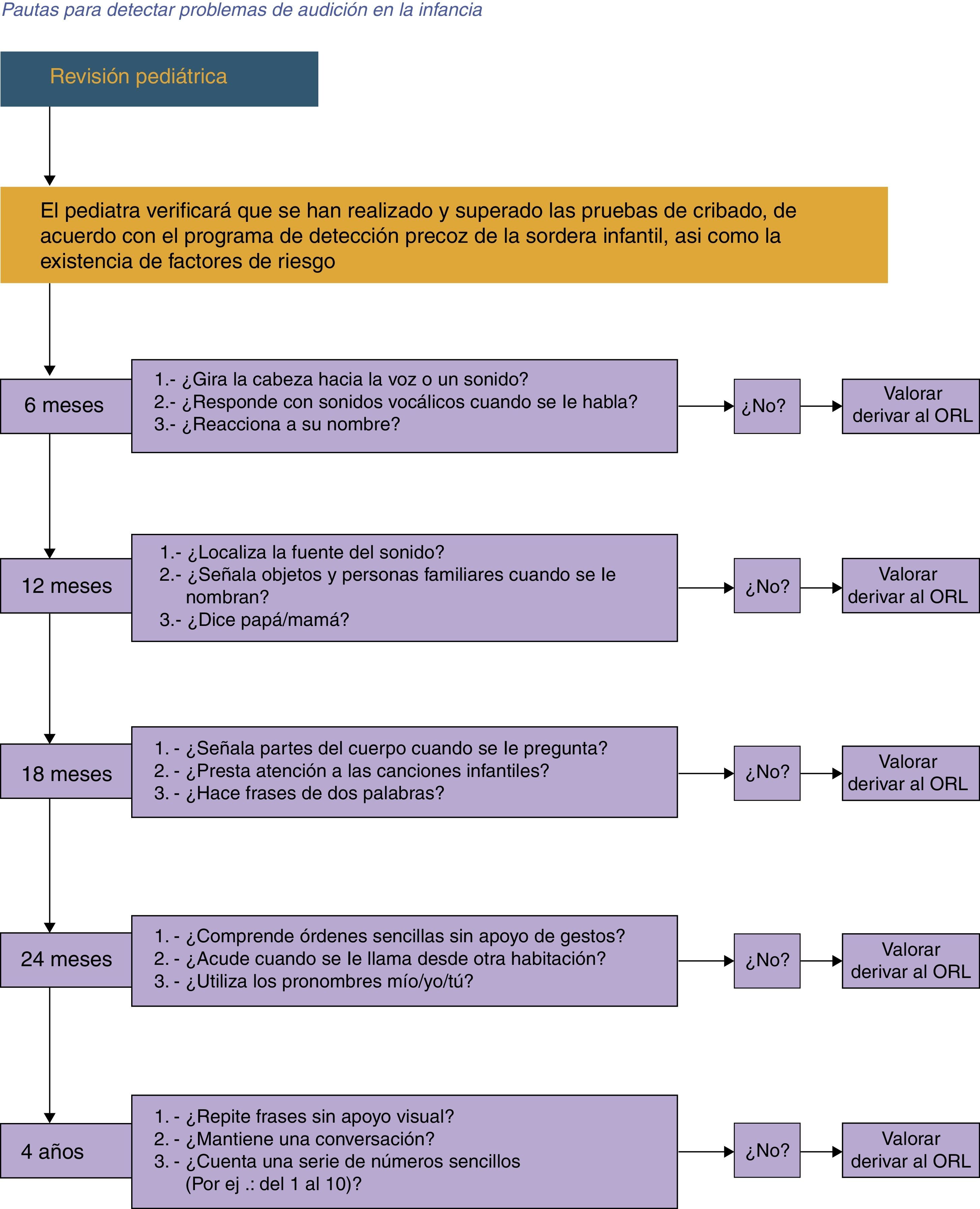
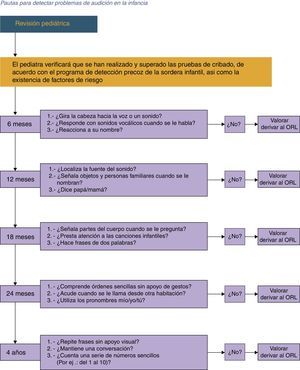
En cada visita periódica del Programa del «Niño Sano» se debe evaluar: las habilidades auditivas, el estatus del oído medio y los hitos del desarrollo. Es recomendable que se utilice el algoritmo propuesto por la CODEPEH para aplicarlo a los 6, 12, 18, 24 y 48 meses de edad (fig. 1).
Si un niño no pasa la evaluación debe ser inmediatamente derivado a un ORL o una Unidad de Hipoacusia Infantil, con el fin de ser estudiado.
- –
Es necesario un cuidadoso examen del estado del oído medio. En aquellos niños en los que se compruebe una otitis serosa y, si esta persiste durante al menos 3 meses seguidos, habrán de ser remitidos para una evaluación otológica.
- –
Los niños con anomalías del desarrollo y del comportamiento deben ser evaluados en la esfera auditiva al menos una vez por el ORL, prestando especial atención en este caso a las otitis serosas recidivantes o persistentes que pueden empeorar su pronóstico.
- –
Todos los niños con un indicador de riesgo de hipoacusia (tabla 1), independientemente de los hallazgos en su seguimiento, deben ser remitidos para una evaluación audiológica, al menos una vez entre los 24 y 30 meses de edad. Aquellos niños con indicadores de riesgo muy asociados con la hipoacusia de desarrollo diferido, tales como la oxigenación extracorpórea o una infección por citomegalovirus, deben ser sometidos a evaluaciones audiológicas más frecuentes.
Tabla 1.Factores de riesgo de hipoacusia infantil
Sospecha familiar de sorderaa Meningitis bacterianaa Historia familiar de sordera Síndromes con sorderaa Hipotiroidismo Enfermedades neurodegenerativasa Estancia en UCIN mayor de 5 días Anomalías craneofacialesa Exposición a ototóxicos Ventilación con membrana extracorpóreaa Ventilación asistida Traumatismo craneal gravea Otitis persistente Hiperbilirrubinemia con exanguinotransfusióna Infecciones perinatales
(CMV, herpes, rubéola,
sífilis y toxoplasmosis)aQuimioterapia - –
La confirmación de una hipoacusia en un niño se considera factor de alto riesgo respecto de sus los hermanos y deben ser sometidos a una evaluación audiológica.
- –
Todos los niños en cuya familia exista una preocupación significativa acerca de su audición o comunicación deben ser remitidos sin demora al ORL o a Unidad de Hipoacusia Infantil para las pertinentes valoraciones audiológicas y del lenguaje, independientemente de su edad. Habrá que proceder de igual manera si la sospecha parte del educador.
- –
Los procesos de diagnóstico audiológico y habilitación auditiva tienen la misma prioridad y necesitan desarrollarse en los primeros meses de vida para maximizar el desarrollo óptimo del niño. Esos 2 procesos comienzan de forma secuencial, pero se deben desarrollar simultáneamente.
- –
Los periodos de seguimiento deben ser:
- -
los primeros 18 meses de vida continuos a demanda de cada situación;
- -
de los 18 meses a los 3 años, cada 3 meses;
- -
de los 3 a los 6 años, cada 6 meses;
- -
mayores de 6 años con sorderas estables, cada año.
- -
- –
El médico especialista en ORL debe de ser el encargado de coordinar las actuaciones del equipo multidisciplinar implicado en la adaptación audioprotésica, junto con el audioprotesista y el logopeda, siendo el responsable de la indicación del tratamiento audioprotésico.
- –
Es necesario también la formación de grupos de trabajo, distribuidos según la estructura de cada comunidad autónoma, para el diagnóstico y el tratamiento integral de los niños con sordera.
- –
Involucrar a los padres en el proceso de tratamiento de los niños con déficit auditivo resulta esencial, para lo que en todo el proceso se les debe dar una información amplia, comprensible y veraz, que ajuste las expectativas sobre el pronóstico.
- –
Complementar los resultados de los potenciales evocados auditivos de tronco cerebral (PEATC) con la realización de potenciales evocados auditivos de estado estable (PEAEE)..
- –
Los resultados obtenidos en los potenciales evocados auditivos de tronco cerebral y de estado estable han de ser completados y confirmados mediante la audiometría conductual adecuada a la edad del niño.
- –
Para la timpanometría en niños menores de 4 meses de edad, se recomienda la utilización de sondas de alta frecuencia (1000Hz).
- –
La decisión de proceder a una adaptación protésica debe estar basada en datos audiológicos, del desarrollo del lenguaje y del entorno familiar, escolar y social del niño.
- –
Hasta los 10-12 años de edad el audífono convencional debe ser retroauricular. Se debe disponer de distintos tipos de moldes para conseguir una correcta adaptación del molde al conducto auditivo externo, sobre todo en lactantes.
- –
Las prótesis con micrófonos omnidireccionales, por estar siempre en la posición adecuada para recibir el sonido, son más adecuadas en el caso de los lactantes, que suelen gatear.
- –
Se debería realizar una adaptación binaural siempre, salvo que se observase en el niño conductas que hicieran pensar que la adaptación en el peor oído produce un perjuicio en su rendimiento global.
- –
Individualizar cada caso ya que, entre otros motivos, puede haber niños en los que un mal rendimiento audioprotésico se pueda explicar por la presencia de una neuropatía auditiva o porque presente lesiones centrales de las áreas de la audición.
- –
La regulación y la universalización de la atención temprana, estableciendo los 0-6 años de edad como el periodo objeto de atención.
- –
La necesaria coordinación interadministrativa e intersectorial, que responda a una planificación conjunta de servicios y prestaciones dirigidas al niño y a su familia; además de la coherencia de los apoyos y servicios con respecto a las necesidades del niño/a, su trayectoria y su evolución, así como a la toma de decisiones de las familias.
- –
La pluralidad de respuestas en la atención a la diversidad: no existe un único patrón de respuesta, hay que adaptarse a la variabilidad individual y a la evolución de los tiempos en todos los terrenos: social, tecnológico, legislativo…
- –
La actualización competencial y la formación especializada de los profesionales de los distintos ámbitos que convergen en la atención al niño sordo y a su familia.
- –
La incorporación de las familias en los sistemas que les conciernen en relación con sus hijos sordos y su implicación en cada nivel de intervención, incrementando el conocimiento sobre el apoyo familiar entre todos los agentes implicados.
- –
El establecimiento de circuitos de derivación e itinerarios de atención al niño/a y a su familia, fácilmente identificables y coordinados entre sí, que aseguren la continuidad del proceso.
- –
La participación del movimiento asociativo de familias, que no solo actúa como agente y red social, desarrollando programas de apoyo familiar, incluidos grupos de ayuda mutua interfamiliar, sino que contribuye a evitar desigualdades territoriales, aporta asesoramiento técnico especializado e impulsa cambios necesarios.
- –
La creación de un registro común básico de los resultados de la aplicación del Programa de Detección Precoz de la sordera infantil, alimentado con los datos de las distintas comunidades autónomas. Fundamental para estudios epidemiológicos, adopción de medidas de prevención, planificación de recursos sociosanitarios y educativos subsidiarios a las necesidades de la población afectada, posibilitar estudios comparativos a nivel nacional e internacional…
- –
El establecimiento de consensos científicos, terminológicos, procedimentales, técnicos, educativos, etc. que permitan una descripción y clasificación de las necesidades existentes entre la población infantil afectada por problemas auditivos presentes o en riesgo de presentarlos.
- –
La información y sensibilización social, y entre los agentes implicados, acerca de la trascendencia de la detección y diagnóstico precoz, del seguimiento y vigilancia de los factores de riesgo, de la necesidad de actuar lo antes posible para instaurar el tratamiento médico y audioprotésico, junto a la intervención logopédica temprana.
- –
La evaluación continua y rigurosa de servicios, recursos, procedimientos y resultados, con medición cuantitativa y cualitativa respecto de todo ello y a través de indicadores de eficacia y de éxito no solo sobre el nivel de intervención clínico, sino también sobre: el progreso del niño, la satisfacción de las familias y de los profesionales, así como sobre los beneficios del entorno.
Los autores declaran no tener ningún conflicto de intereses.
Presentado en VIII Encuentro Nacional de la Comisión para la Detección Precoz de la Hipoacusia. 7 y 8 de noviembre del 2014, Las Palmas de Gran Canaria: «Recomendaciones de la CODEPEH para 2014: atención temprana y seguimiento de la hipoacusia».