El incremento de la supervivencia de niños con enfermedades graves ha supuesto el aumento de niños con patología crónica altamente compleja, en ocasiones con discapacidades de por vida. En el año 2008 se creó una unidad para la atención específica de los niños con patología crónica compleja (NPCC) en el Hospital La Paz.
ObjetivosDescribir el funcionamiento y la actividad asistencial de esta unidad. Pacientes y métodos Se analizaron todos los informes de alta de la unidad entre enero de 2014 y julio de 2016.
ResultadosLa unidad dispone de consulta y 6 camas de hospitalización. Se han atendido 1.027 pacientes, 243 desde 2014. La mediana de edad fue de 24,2 meses (IC: 10,21-84,25). Un 92,59% presentaron pluripatología, siendo las condiciones crónicas más frecuentemente observadas las neurológicas (76,95%), gastrointestinales (63,78%) y respiratorias (61,72%). Un 69,54% de los NPCC fueron dependientes de tecnología, el 53,49% de soporte respiratorio y el 35,80% nutricional. El número de ingresos ha aumentado anualmente, hasta 403 desde 2014, con un 8,93% de reingresos. La mediana de la estancia fue de 6 días (IC: 3-14). La tasa de ocupación fue superior al 100% en este período. En la actualidad se mantienen en seguimiento 210 pacientes (86,42%), 11 niños han sido dados de alta a sus hospitales de referencia y 22 han fallecido (9,05%). De estos 22 pacientes, la principal condición fue neurológica, y la principal causa desencadenante del fallecimiento fue infecciosa.
ConclusiónLa unidad de NPCC ha incrementado su actividad en estos años, poniendo de manifiesto la necesidad de crear estas unidades en los hospitales terciarios.
The increase in survival of children with severe diseases has led to the rise of children with chronic diseases, sometimes with lifelong disabilities. In 2008, a unit for the specific care of medically complex children (MCC) was created in Hospital La Paz.
ObjectivesTo describe the work and care activities of this Unit.
Patients and methods An analysis was performed on all discharge reports of the Unit between January 2014 and July 2016.
ResultsThe MCC Unit has 6 beds and daily outpatient clinic. A total of 1,027 patients have been treated since the creation of the unit, with 243 from 2014. The median age was 24.2 months (IQ: 10.21-84.25). The large majority (92.59%) have multiple diseases, the most frequent chronic conditions observed were neurological (76.95%), gastrointestinal (63.78%), and respiratory diseases (61.72%). More than two-thirds (69.54%) of MCC are dependent on technology, 53.49% on respiratory support, and 35.80% on nutritional support. Hospital admission rates have increased annually. There have been 403 admissions since 2014, of which 8.93% were re-admissions within 30 days of hospital discharge. The median stay during 2014-2016 was 6 days (IQ: 3-14). The occupancy rate has been above 100% for this period. Currently, 210 patients remain on follow-up (86.42%), and 11 children (4.53%) were discharged to their referral hospitals. The mortality rate is 9.05% (22 deaths). The main condition of these 22 patients was neurological (9 patients). Infectious diseases were the leading cause of death.
ConclusionMCC should be treated in specialized units in tertiary or high-level hospitals.
En el último medio siglo la mejora de la atención pediátrica ha permitido reducir la mortalidad infantil y aumentar la supervivencia de niños con enfermedades graves1. Esto ha significado un incremento del número de niños con patología crónica, en ocasiones con discapacidades de por vida, con mayor fragilidad y complejidad médica2,3. Este aumento de pacientes crónicos exige un cambio de mentalidad en los programas de planificación de la atención pediátrica, que deben estar enfocados a proporcionar una atención completa, multidisciplinar y coordinada. La atención al paciente crónico supone el principal objetivo de los sistemas de salud en el mundo desarrollado2-4.
Los niños con necesidades especiales de salud (children with special health care needs [CSHCN]) son aquellos que presentan o están en mayor riesgo de presentar una patología crónica física, del desarrollo, del comportamiento o emocional, y que consumen, por tanto, servicios de salud y relacionados, en mayor cantidad que la población pediátrica general5. Dentro de este grupo existe otro menor, los niños médicamente complejos (NMC) o niños con patología crónica compleja (NPCC). La mejor definición para estos NPCC es la de un paciente con alguna condición médica que puede esperarse razonablemente que dure al menos 12 meses (a menos que se produzca el fallecimiento) e involucre a diferentes sistemas o a un solo sistema pero lo suficientemente grave como para requerir atención pediátrica especializada y, probablemente, un cierto período de hospitalización en un centro de atención terciaria6. Aunque en algunos países como Estados Unidos los CSHNC solo suponen entre el 13 y 18% de todos los niños atendidos, representan, según algunos trabajos, más del 80% del coste de la asistencia sanitaria infantil7. Esta enorme proporción del gasto se debe fundamentalmente a que precisan un mayor número de hospitalizaciones, mayor índice de ingresos en unidades de cuidados intensivos (UCI), estancias más prolongadas, mayor asistencia tecnológica, y mayor necesidad de servicios con mayor nivel de especialización y de múltiples especialistas5,8-14.
Existe evidencia de que esta población presenta un riesgo mayor que el resto de la población infantil de ingresos y/o eventos potencialmente evitables, así como mayor riesgo de errores médicos6,8,15-17. Muchas hospitalizaciones se podrían evitar mejorando la atención de este grupo de pacientes5,8. En los últimos años se han desarrollado programas para la asistencia de estos pacientes con patología crónica compleja, principalmente en Estados Unidos, con el objetivo de abordar sus necesidades y mejorar su atención sanitaria, proporcionando una atención coordinada8. Se ha demostrado que la creación de unidades de NPCC disminuye de forma significativa los costes médicos totales en este grupo de niños con alto consumo de recursos10,18.
Actualmente, en nuestro sistema sanitario no existen planes específicos para los NPCC, lo que dificulta su atención continuada, coordinada e integral. En el año 2008 se creó, en el Hospital Infantil La Paz, la Unidad de Patología Compleja, siendo esta pionera en nuestro país. Nuestro objetivo es describir el funcionamiento y la actividad asistencial de esta unidad, que consideramos un modelo exportable y necesario en otros hospitales terciarios y otros ámbitos geográficos de nuestro país.
Material y métodosEstudio descriptivo retrospectivo de las infraestructuras y recursos empleados en la creación de la unidad de NPCC del Hospital Infantil La Paz en el año 2008, y análisis de los pacientes atendidos desde la creación del registro de pacientes en la unidad (enero de 2014). Se han revisado todos los informes de alta de los pacientes adscritos a la unidad en este período comprendido entre enero de 2014 y julio de 2016, creando una base de datos específica para su recogida. Se han excluido los pacientes que no cumplen con la definición de NPCC. El NPCC se define como aquel que cumple una de estas 2 condiciones: (a) presencia de 2 o más condiciones complejas de salud, de evolución crónica o que se prevean de una duración prolongada (>12 meses), o (b) presencia de una condición compleja de salud con dependencia de tecnología y/o necesidad de atención especial, incluidos pacientes con condiciones psicológicas, del comportamiento o sociales complejas6. Se define la dependencia de tecnología como la necesidad de asistencia diaria a través de un dispositivo médico para sustituir o mejorar una función vital19.
Las categorías de condiciones crónicas utilizadas son las definidas por Feudtner según ICD-10-CM: respiratoria, renal, gastrointestinal, metabólica, hematológica, defecto congénito o genético, cáncer, enfermedades cardiovasculares, neuromuscular y neonatal. Se han incluido las condiciones también analizadas de trasplante y dependencia de tecnología18.
El análisis estadístico ha sido realizado con el programa IBM SPSS Statistics 23.0 con ayuda de la Sección de Bioestadística del Instituto de Investigación del Hospital La Paz. El proyecto cuenta con la aprobación del Comité Ético de Investigación del Hospital.
ResultadosInfraestructurasLa unidad de NPCC está ubicada en una planta de hospitalización madre/hijo con 17 habitaciones. De ellas, 6 habitaciones corresponden a la unidad de NPCC. Las habitaciones están dotadas de monitorización de electrocardiograma, pulsioximetría, oxigenoterapia convencional y disponibilidad para instalar sistemas de ventilación no invasiva y oxigenoterapia de alto flujo.
Organización y recursos humanosEl equipo médico está formado por 4 pediatras capacitados para la atención de estos pacientes, junto con un coordinador senior de la unidad. La enfermería está también especialmente entrenada y capacitada para la atención de estos niños, con una ratio enfermera/pacientes de 1:4. Se dispone de una enfermera de enlace que se encarga de coordinar el traslado de los pacientes a sus domicilios, del contacto con atención primaria y de colaborar con el personal facultativo en el adiestramiento de los padres y en el suministro de dispositivos tecnológicos.
La unidad de NPCC trabaja de forma coordinada con otros subespecialistas pediátricos facilitando la continuidad de cuidados, su coordinación en la atención ambulatoria (consultas externas), la atención en el servicio de urgencias pediátricas y en su ámbito comunitario (atención primaria). El equipo de la unidad atiende también las interconsultas pediátricas de los pacientes quirúrgicos complejos, además de realizar otras funciones específicas por el perfil profesional de cada miembro del equipo. Para mejorar la coordinación de la atención hay una reunión diaria en la que se evalúa el estado de los niños hospitalizados, acuden también pediatras de otras especialidades en función de los pacientes. Además se programan reuniones multidisciplinares en las que se marcan los objetivos de la atención a cada paciente, requerimientos para el alta, cuidados paliativos, etc.
Desde el inicio de la unidad se realiza atención continuada en una consulta externa de NPCC, tanto de forma programada como a demanda, lo que permite atender de forma urgente a los pacientes con problemas agudos. Inicialmente se trataba de una consulta semanal, pero, debido al incremento en el número de pacientes, se lleva a cabo de manera diaria desde el año 2014 por uno de los facultativos del equipo.
Patologías y pacientes atendidosDurante el período comprendido entre 2008 y julio de 2016 se han atendido un total de 1.027 pacientes. Desde enero de 2014 disponemos de un registro detallado de los mismos. Desde entonces se han atendido 290 pacientes, de los cuales solo 243 cumplen la definición de NPCC. De estos, 124 (51,02%) son varones. La mediana de edad es de 24,2 meses (IQ: 10,21-84,25). Proceden de la Comunidad de Madrid 198, mientras que 45 (18,44%) proceden de otras comunidades autónomas. En la actualidad se mantienen en seguimiento 210 pacientes (86,42%), 11 niños (4,53%) han sido dados de alta a sus hospitales de referencia y 22 han fallecido (9,05%).
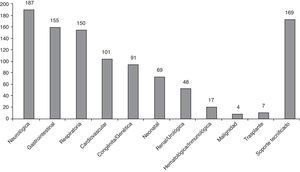
El 92,59% de los pacientes (225/243) presentan pluripatología, definida como la presencia de 2 o más categorías de condiciones crónicas. La mediana del número de categorías de condiciones crónicas por paciente es 3, con un máximo de 7 categorías en 7 pacientes. Las condiciones crónicas más frecuentemente observadas han sido neurológicas, gastrointestinales y respiratorias (fig. 1). El 100% de los pacientes atendidos tienen 6 o más diagnósticos en el informe de alta de hospitalización o en el informe de la consulta.
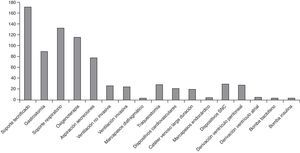
De los pacientes atendidos, 169 (69,54%) son dependientes de tecnología, principalmente soporte respiratorio (53,49%), seguido de nutricional (35,80%) (fig. 2).
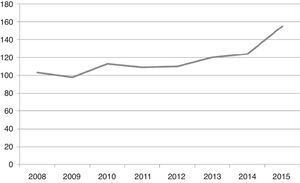
La media anual de ingresos desde el comienzo de la unidad en planta de hospitalización es de 116,37 (±17,43) pacientes/año, con un incremento progresivo en el tiempo, hasta alcanzar los 154 ingresos en el año 2015, y 125 de enero a julio de 2016 (fig. 3). De los 403 ingresos de enero de 2014 a julio de 2016, 36 episodios (8,93%) fueron reingresos antes de los 30 días del alta hospitalaria. La mediana de la estancia fue de 25 días en 2008-2010, mientras que de 2014 a 2016 se produjo una reducción significativa con una mediana de duración del ingreso de 6 días (IQ: 3-14 días). El número de estancias hospitalarias ha ido en aumento progresivamente. Teniendo en cuenta que las camas adscritas a la unidad son 6, la tasa de ocupación ha sido superior al 100% en el período 2014-julio 2016 (ver tabla 1).
MortalidadDesde el año 2008 han fallecido en la unidad 67 pacientes, 22 desde 2014. Entre estos 22 pacientes la categoría crónica fundamental fue neurológica en 9 pacientes, seguida de hematológica, cardiológica y genética (ver tabla 2). La principal causa desencadenante del fallecimiento fue infecciosa en 11 pacientes, destacando la neumonía broncoaspirativa en 8 ocasiones (fundamentalmente en pacientes con patología neurológica). El lugar de fallecimiento fue la planta de hospitalización en 10 ocasiones y en la UCI otros 10. Solo 2 pacientes fallecieron en su domicilio (tabla 2). En 14 pacientes, debido a la evolución de la enfermedad, se decidió adecuar esfuerzo terapéutico.
Características de los pacientes fallecidos en la unidad de NPCC
| Paciente | Categoría principal | Causa desencadenante | Lugar fallecimiento | Adecuación esfuerzo |
|---|---|---|---|---|
| 1 | Neurológica | Broncoaspiración | Planta de hospitalización | Sí |
| 2 | Hematológica | Sepsis | UCI | No |
| 3 | Neurológica | Status distónico | UCI | No |
| 4 | Hematológica | Sepsis | UCI | No |
| 5 | Hematológica | Sepsis | UCI | No |
| 6 | Neurológica | Decanulación accidental traqueostomía | UCI | Sí |
| 7 | Neurológica | Meningitis | Planta de hospitalización | Sí |
| 8 | Neurológica | Broncoaspiración | Planta de hospitalización | Sí |
| 9 | Neurológica | Broncoaspiración | UCI | Sí |
| 10 | Cardiológica | Insuf. cardiaca | UCI | No |
| 11 | Neurológica | Parada respiratoria | Domicilio | Sí |
| 12 | Neurológica | Broncoaspiración | Planta de hospitalización | Sí |
| 13 | Neurológica | Parada respiratoria | Domicilio | No |
| 14 | Cardiológica | Insuf. cardiaca | UCI | Sí |
| 15 | Metabólica | Neumonía | Planta de hospitalización | Sí |
| 16 | Genética | Broncoaspiración | Planta de hospitalización | Sí |
| 17 | Nefrológica | Broncoaspiración | Planta de hospitalización | Sí |
| 18 | Cardiológica | Sepsis | UCI | No |
| 19 | Genética | Insuf. cardiaca | UCI | No |
| 20 | Genética | Sepsis | Planta de hospitalización | Sí |
| 21 | Nefrológica | Insuf. renal | Planta de hospitalización | Sí |
| 22 | Cardiológica | Sepsis | Planta de hospitalización | Sí |
La unidad de NPCC del Hospital Infantil La Paz ha cubierto una necesidad creciente en la pediatría hospitalaria moderna de los hospitales terciarios especializados. Esta unidad se ha creado como respuesta ante el aumento de pacientes crónicos debido al desarrollo y expansión de los servicios de neonatología, los cuidados intensivos pediátricos y las especialidades pediátricas y quirúrgicas del Hospital La Paz. Aunque en España no hay datos sobre los niños con necesidades especiales de salud, ni sobre los NPCC, es una realidad que se trata de una población que está aumentando en todos los centros, especialmente en los hospitales terciarios4. Nuestra unidad ha atendido desde su creación a más de 1.000 pacientes de dentro y fuera de su adscripción territorial, ha recibido traslados desde otros centros de la Comunidad de Madrid y también niños de otras comunidades autónomas que no disponen de las infraestructuras y los recursos humanos necesarios para atender a estos pacientes. En estos años ha ido incrementando su actividad, hasta encontrarse en el momento actual por encima de sus posibilidades, con un índice de ocupación por encima del 100%, como muestra de la necesidad existente de atención de estos pacientes. Es una unidad joven y en crecimiento, que va a aumentar sin duda en los próximos años, como ocurre en otros países8,12.
El porcentaje de pacientes con pluripatología es elevado, un 92,59% superior al descrito en otras unidades similares en otros países (41% según Berry et al.8). Esto puede ser debido a los criterios de inclusión de la unidad, ya que el gran desarrollo de subespecialidades en la pediatría actual hace que determinadas enfermedades crónicas, graves, tengan un servicio médico específico que realice todo el manejo y seguimiento del paciente, y sea cuando la enfermedad afecta a diferentes sistemas, con diferentes servicios médicos responsables, cuando la función coordinadora de la unidad cobra más importancia. La coordinación es una labor esencial del pediatra hospitalario, que ha demostrado grandes beneficios en la optimización de recursos6,19. Se realiza mediante la planificación del tratamiento y pruebas complementarias, coordinación de las aportaciones de subespecialistas, establecimiento de objetivos comunes para la hospitalización, desarrollo y revisión de los planes de atención, así como definición de los criterios de alta. En estos años se han desarrollado documentos que facilitan la atención de los pacientes y disminuyen los errores médicos durante la estancia hospitalaria (como planes de atención clínica, documentos de evolución tipo handoff)20.
La categoría crónica más frecuente entre los pacientes atendidos es la neurológica; principalmente son niños con parálisis cerebral infantil o cuadros epilépticos graves de inicio temprano. Sus múltiples comorbilidades (el 95,18% presentan pluripatología), con problemas digestivos (alteración deglutoria, reflujo gastroesofágico, alteraciones del ritmo intestinal…), ortopédicos (luxación de caderas, escoliosis…), respiratorios (neumopatía restrictiva, broncoaspiraciones, SAHOS…), etc., hacen que sea un paciente tipo de manejo integral, respetando siempre la función de cada especialista21. La patología gastrointestinal, así como la respiratoria, suelen acompañar a otra enfermedad crónica principal. La patología cardiovascular, cuarta en frecuencia en nuestra población (41,56%), representa un grupo fundamental de pacientes, en su mayoría con cardiopatías congénitas graves que asocian afectación de otros órganos o sistemas y/o dependencia de tecnología (94,05 y 58,41% en nuestra población, respectivamente)22,23.
La estancia media obtenida tras unos años de capacitación y funcionamiento de la unidad se ha reducido significativamente, igualándose a la de unidades similares12. La mayor capacitación del personal, el aumento de recursos personales y materiales, el trabajo de la enfermera de enlace, la coordinación con atención primaria y con otros centros hospitalarios, el uso de nuevas tecnologías y, sobre todo, la atención continuada en consulta ambulante, son puntos que han contribuido en esta disminución. Se estima que la creación de unidades de NPCC disminuye el coste medio anual por paciente y mes en 1.766 dólares para la atención hospitalaria15, si bien no tenemos datos propios que nos permitan corroborarlo.
Un punto importante no analizado, pendiente de futuros estudios, son las causas de ingreso más frecuentes entre los NPCC. Son pacientes más susceptibles de sufrir eventos intercurrentes, como infecciones, empeoramientos respiratorios, problemas nutricionales y complicaciones del soporte tecnificado que conllevan ingreso8,22-24. Igualmente es importante determinar las principales causas de reingreso hospitalario. Aunque en nuestra población representa solo el 8,93% de los ingresos totales, similar a otros estudios15,25, se considera un indicador de la calidad deficiente de la atención, ya que evitarlos mejora la calidad de vida del paciente y reduce gastos8. Sin embargo, en estos pacientes, la necesidad de reingresos es en muchos casos no evitable por reagudizaciones de su patología, a menudo por infecciones propias de la infancia. En algunos pacientes especialmente complejos, la posibilidad de pasar tiempo en sus domicilios, aún con reingresos relativamente frecuentes, supone un aumento de su calidad de vida y no siempre debe ser considerado un dato negativo.
En muchos hospitales los ingresos de estos pacientes se suelen realizar en las UCI dado que a menudo requieren medidas de monitorización y tratamiento que superan los recursos asistenciales habituales de las plantas de hospitalización. Estos pacientes generan un aumento de la demanda de camas de UCI, sobrecargando estas unidades e infrautilizando sus recursos; o por el contrario son ingresados en plantas de hospitalización mal preparadas para asumir los riesgos que conllevan. La creación de unidades con personal sanitario capacitado facilita, si el estado del paciente lo permite, su ingreso en planta de hospitalización, con la consecuente reducción del gasto sanitario y aumento de disponibilidad de camas en UCI para otros pacientes críticos. Además, los ingresos hospitalarios tienen siempre repercusiones negativas, con aumento del estrés, en el paciente y las familias, por lo que es importante facilitar el acompañamiento continuo del paciente por sus padres26,27. En las unidades de vigilancia y tratamiento intensivos, altamente especializadas, difícilmente se pueden abordar otras facetas terapéuticas necesarias en la atención integral de los NPCC. Entre ellas, además de la necesaria coordinación de cuidados, debe contemplarse la capacitación de familiares, el mantenimiento de ciclos vigilia-sueño, o el control de estrés al compartir espacio físico con otros niños en situaciones críticas.
Los errores médicos representan hasta la tercera causa de fallecimiento en algunos países28. El mayor número de tratamientos, los frecuentes cambios terapéuticos y la falta de actualización de informes hacen que los NPCC formen una población especialmente susceptible de sufrir más errores médicos9,16-19,29. También tienen más riesgo de sufrir efectos secundarios derivados de interacciones farmacológicas, así como del uso de medicación off label15. La creación de unidades que coordinen la atención de estos niños, así como determinados documentos (como el handoff), ha demostrado la disminución de errores cometidos17,20.
La necesidad de soporte tecnificado es superior a la descrita por Simon et al.12 con el 46,50% con necesidad de oxigenoterapia, el 35,80% gastrostomía, el 18,93% ventilación mecánica, el 11,11% derivación de LCR y el 10,69% traqueostomía. Los pacientes con ventilación mecánica tienen mayor mortalidad, estancias más prolongadas, mayor gasto sanitario y mayores necesidades de cuidados domiciliarios30. Entre los pacientes fallecidos, 9 (40,09%) requerían previamente ventilación mecánica.
El acompañamiento a las familias durante toda la enfermedad de sus hijos es fundamental, en ocasiones hasta el fallecimiento y el duelo posterior (9,05% de los pacientes). Algunas son enfermedades irreversibles que precisan establecer planes terapéuticos, así como valorar la adecuación del esfuerzo terapéutico. En el 73,68% (14/19) de pacientes fallecidos con enfermedades irreversibles se había establecido dicho plan de actuación, de acuerdo con los padres; 10 de estos pacientes fallecieron en la habitación de la planta de hospitalización, por lo general un lugar más tranquilo que permite la intimidad y respeto necesarios; 4 niños se encontraban previamente en seguimiento por la unidad de cuidados paliativos del Hospital Niño Jesús de Madrid, por lo que se atendieron de forma coordinada. En la actualidad hay otros 15 pacientes en seguimiento por dicha unidad.
Existen proyectos de telemedicina que ofrecen nuevas opciones de evaluación y tratamiento de pacientes con patología crónica, beneficiándose los pacientes, sus padres, familiares y cuidadores31,32. Entre los objetivos de nuestra unidad, está el desarrollo de una plataforma de asistencia domiciliaria on-line, que se encuentra en las últimas fases de su desarrollo y que esperamos poner en funcionamiento en los próximos meses, mejorando la asistencia de nuestros pacientes.
Por todo lo mencionado, consideramos que estos pacientes deben ser atendidos por pediatras con dedicación específica en pacientes crónicos complejos y en unidades especializadas ubicadas en hospitales terciarios o de alto nivel. Creemos necesario el desarrollo y creación de unidades de enfermos crónicos complejos en otros centros de nivel terciario a nivel nacional.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.