Valorar la utilidad de la medición de la presión intraabdominal (PIA) intravesical para identificar a los pacientes con riesgo de desarrollar hipertensión intraabdominal; analizar los factores que influyen en la PIA, y valorar su relación con el pronóstico.
Pacientes y métodosEstudio prospectivo observacional en niños en estado crítico en los que se monitorizó la PIA en el momento de presentar clínica de hipertensión intraabdominal. Se analizaron las siguientes variables: edad, sexo, motivo de ingreso, patología de base, cirugía previa, presión arterial, frecuencia cardíaca, presión venosa central, diuresis, tratamiento con fármacos vasoactivos, sedación, relajación muscular, ventilación mecánica, técnicas de depuración extrarrenal, oxigenación con membrana extracorpórea y mortalidad.
ResultadosSe estudió a 39 pacientes. A las 24 h de iniciar la monitorización, un 74,4% presentaba una PIA ≥12mmHg, un 33,3%>15mmHg y un 15,4% >20mmHg. A las 48h un 59% presentaba PIA ≥12mmHg. Se observó correlación de la PIA con la presión venosa central a las 24 y 48h (r=0,500; p=0,001 y r=0,360; p=0,04, respectivamente). No existió correlación con el resto de los parámetros analizados. Solo 9 pacientes precisaron descompresión urgente y ningún paciente desarrolló síndrome compartimental abdominal.
ConclusionesLa medición de la PIA puede resultar útil para diagnosticar y tratar precozmente la hipertensión intraabdominal y prevenir el síndrome compartimental abdominal, por lo que se debería realizar en los niños críticos con patología abdominal.
To assess the usefulness of intra-abdominal pressure (IAP) measurement, by the intra-vesical method, in order to identify those patients at risk of developing intra-abdominal hypertension, as well as to analyse the factors that affect the IAP, and to determine their influence on the prognosis in critically ill patients.
Patients and methodsProspective observational study in critically ill children in whom the IAP was monitored as soon as signs of intra-abdominal hypertension appeared.
The following variables were analysed: age, sex, reason for admission, underlying disease, previous surgeries, blood pressure, heart rate, central venous pressure, urine output, inotropic therapy, sedation, muscle relaxation, mechanical ventilation, renal replacement techniques, extracorporeal membrane oxygenation, and mortality.
ResultsA total of 39 patients were studied. At 24hours from initiating the monitoring of IAP, 74.4% showed IAP ≥ 12mmHg, 33.3%>15mmHg, and 15.4%>20mmHg. After 48hours, 59% had intra-abdominal hypertension. There was a correlation between the central venous pressure (CVP) and IAP at 24 and 48hours (r=0.500, P=.001 and r=0.360, P=.040, respectively). There was no correlation with the other parameters. Only 9 patients required urgent decompression and none developed abdominal compartment syndrome.
ConclusionsIAP monitoring can be useful to diagnose and to promptly treat intra-abdominal hypertension, and thus to prevent the abdominal compartment syndrome. Therefore, it should be measured in critically ill children with abdominal pathology.
La cavidad abdominal es un espacio semicerrado y por ello los cambios que se generan en este compartimento pueden alterar la presión intraabdominal (PIA). Diversos factores de riesgo pueden aumentar la PIA (tabla 1). Se considera que existe hipertensión intraabdominal (HIA) si existen presiones intraabdominales mantenidas iguales o superiores a 12 mmHg1.
Factores de riesgo de hipertensión intraabdominal
| Disminución de la distensibilidad abdominal |
| Insuficiencia respiratoria aguda con presión intratorácica elevada |
| Cirugía abdominal con cierre primario de fascias |
| Traumatismo |
| Grandes quemaduras |
| Decúbito prono |
| Aumento del contenido intraluminal |
| Gastroparesia, íleo, seudoobstrucción colónica |
| Aumento contenido abdominal |
| Hemo o neumoperitoneo |
| Ascitis |
| Insuficiencia hepática |
| Fuga capilar |
| Acidosis |
| Hipotensión |
| Hipotermia |
| Politransfusión |
| Coagulopatía |
| Administración excesiva de expansores |
| Oliguria |
| Sepsis |
| Traumatismos |
| Grandes quemaduras |
| Laparotomía |
El aumento de la PIA puede producir hipoperfusión esplácnica e isquemia intestinal y renal, y está asociada a un incremento de la morbimortalidad en el paciente crítico2,3.
Cuanto mayor sea el grado de hipertensión intraabdominal, más grave será la disfunción sistémica asociada. En el paciente crítico, la aparición del síndrome compartimental abdominal (SCA), definido como una presión intraabdominal >20mmHg asociada a disfunción orgánica secundaria (cerebral, pulmonar, cardiovascular, renal y esplácnica)2, aumenta la mortalidad hasta un 60%4.
Los cambios fisiopatológicos producidos por la HIA son reversibles si se realiza una descompresión temprana, por lo que es importante realizar un diagnóstico precoz. Por esta razón, la sociedad mundial del síndrome compartimental abdominal (WSACS) recomienda la medición de la presión intraabdominal en todos los pacientes que presenten 2 o más de los siguientes factores: excesiva expansión de volumen, acidosis e hipotermia, coagulopatía/politransfusión, disfunción renal, hepática o pulmonar, íleo paralítico y cirugía abdominal/cierre primario de fascias1 (tabla 1).
Existen diferentes métodos de medición de la PIA; se puede monitorizar directamente colocando un catéter transperitoneal o mediante métodos indirectos, como la presión intragástrica, intravesical o intrapulmonar. Varios estudios han demostrado que la medición intravesical es un método válido para valorar la presión intraabdominal, ya que existe una buena correlación con la medición directa, aunque todavía no existe mucha experiencia en la edad pediátrica5-7.
El objetivo de nuestro estudio fue valorar la utilidad de la medición de la presión intraabdominal para identificar a los pacientes con riesgo de desarrollar HIA, analizar los factores que influyen en la PIA y valorar su relación con el pronóstico de los niños en estado crítico.
Pacientes y métodosSe realizó un estudio prospectivo observacional en niños críticos ingresados en una unidad de cuidados intensivos pediátricos, entre los años 2007 al 2010, en los que se monitorizó la PIA por presentar factores de riesgo de HIA.
La PIA se monitorizó a través de una sonda vesical con el sistema de medición hidráulica (Unometer abdopressure kit®)5. Se inició la monitorización en el momento de aparición de la clínica, realizándose posteriormente mediciones seriadas de la PIA cada 8h. La duración de la monitorización estuvo determinada por la situación clínica del paciente, manteniéndose mientras persistieron los factores de riesgo o criterios clínicos de hipertensión intraabdominal.
La medición se realiza, previa cateterización vesical, con el paciente en decúbito supino, con elevación de la cabecera entre 0-30°. Tras verificar que la vejiga se encuentra completamente evacuada se administra 1ml/kg de suero salino fisiológico, dejando cerrada la luz de salida de la sonda vesical. Se coloca verticalmente el tubo del manómetro, se abre la pinza y el menisco de agua-orina comienza a descender hacia la vejiga hasta que se detiene en el valor de la presión intraabdominal8-11 (fig. 1).
Se utilizaron los siguientes criterios diagnósticos: HIA: PIA >12mmHg; HIA grave: PIA >15mmHg, y SCA: PIA >20mmHg asociada a disfunción orgánica secundaria.
Además, en cada paciente se realizaron mediciones seriadas del perímetro abdominal. Se recogieron y analizaron variables epidemiológicas (edad, sexo), clínicas (motivo de ingreso, patología de base, cirugías previas), parámetros hemodinámicos (presión arterial, frecuencia cardíaca, presión venosa central y diuresis), tratamiento con inotrópicos, sedación, relajación muscular, ventilación mecánica, técnicas de depuración extrarrenal, oxigenación con membrana extracorpórea (ECMO) y mortalidad.
El tratamiento médico de los pacientes en los que se diagnosticó una HIA consistió en mejorar la distensibilidad abdominal (posición en decúbito supino, sedación y relajación), evacuar el contenido intraluminal mediante descompresión nasogástrica o rectal, evacuar colecciones intraabdominales, realizar balance negativo y mantener un adecuado soporte tisular. En los pacientes en los que estas medidas fueron insuficientes, se realizó descompresión abdominal quirúrgica12-14.
Se realizó un análisis estadístico de los resultados mediante el programa SPSS, versión 16.0. Se utilizó el test no paramétrico de Wilcoxon para la comparación entre diferentes variables y el coeficiente de correlación de Pearson para valorar la asociación entre las mismas. Para estudiar la evolución de la PIA se utilizó una prueba de medidas repetidas (ANOVA).
ResultadosSe estudió a 39 pacientes (61,5% varones), con una mediana de edad de 13 meses (rango intercuartil de 5-48 meses). El tiempo medio de monitorización de la PIA fue de 3 días (rango 1-18 días).
El 53,8% de los casos eran postoperatorios cardíacos, el 30,7% postoperatorios abdominales, el 10,3% de los pacientes presentaban shock cardiogénico y el 5,2% patología abdominal.
La causa más frecuente de hipertensión abdominal fue la obstrucción intestinal (20,5%), seguida del íleo paralítico (18%), ascitis (15,5%), peritonitis (12,8%), expansión masiva de volumen en pacientes sépticos (10,3%), absceso abdominal (5.2%), isquemia intestinal (5.2%), tumor intraabdominal (2,5%), hematoma intraabdominal (2,5%), colitis seudomembranosa (2,5%), hemorragia digestiva (2,5%) e insuficiencia hepática (2,5%).
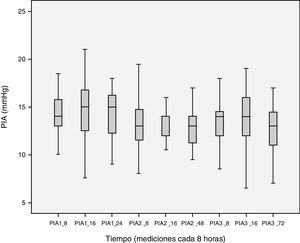
La figura 2 muestra la evolución de la PIA. Veintinueve pacientes (74,4%) presentaban HIA (≥12mmHg) a las 24h del inicio de la monitorización, siendo en un 33,3%>15mmHg y en un 15,4% >20mmHg. A las 48h un 59% de los pacientes tenía una PIA>12mmHg, un 48,7%>15mmHg y un 2,6% >20mmHg. Solo un 18% de los pacientes tenía una PIA>15mmHg a las 72h. No existieron diferencias estadísticamente significativas de la PIA a lo largo de la evolución.
Al analizar la correlación entre la PIA y los parámetros hemodinámicos, no se encontró correlación con la frecuencia cardíaca ni la presión arterial pero sí con la PVC a las 24 y 48h de evolución y con la disminución de la diuresis (tabla 2). El 82% de los pacientes recibió soporte inotrópico, el 72% sedoanalgesia y el 31% relajante muscular. No se observó correlación entre el valor de la PIA con la dosis de fármacos inotrópicos, sedantes ni relajantes musculares (tabla 2).
Correlación de la presión intraabdominal con los distintos parámetros
| Parámetros | PIA inicial | PIA 24 h | PIA 48 h | PIA 72 h |
| Hemodinámico | ||||
| PAS | r=–0,172p=0,294 | r=–0,260p=0,114 | r=0,005p=0,980 | r=0,089p=0,672 |
| PAD | r=0,037p=0,823 | r=–0,230p=0,164 | r=–0,166p=0,347 | r=0,000p=0,999 |
| PAM | r=0,062p =0,785 | r=–0,141p=0,542 | r=–0,385p=0,093 | r=–0,176p=0,499 |
| FC | r=0,226p=0,167 | r=0,175p=0,294 | r=–0,125p=0,480 | r=–0,149p=0,476 |
| PVC | r=0,227p=0,165 | r=0,500p=0,001 | r=0,360p=0,040 | r=0,269p=0,193 |
| Diuresis | r=0,116p=0,495 | r=–0,424p=0,011 | r=–0,127p=0,496 | r=–0,325p=0,130 |
| Fármacos vasoactivos | ||||
| Dopamina | r=0,028p=0,880 | r=–0,479p=0,06 | r=0,050p=0,802 | r=–0,318p=0,160 |
| Dobutamina | r=–0,889p=0,044 | r=–0,296p=0,628 | r=–0,889p=0,440 | r=–0,296p=0,628 |
| Adrenalina | r =0,161p=0,486 | r=0,134p=0,562 | r=–0,126p=0,596 | r=0,275p=0,321 |
| Noradrenalina | r=–0,383p=0,349 | r=0,1327p=0,756 | r=0,048p=0,910 | r=–0,118p=0,801 |
| Milrinona | r=–0,067p=0,746 | r=–0,162p=0,440 | r=–0,399p=0,053 | r=0,013p=0,957 |
| Ventilación mecánica | ||||
| VC | r=–0,309p=0,103 | r=-0,69p=0,734 | r=–0,147p=0,474 | r=–0,277p=0,250 |
| PIP | r=–0,088p=0,639 | r=0,018p=0,926 | r=–0,095p=0,644 | r=–0,008p=0,972 |
| PEEP | r=–0,351p=0,049 | r=–0,181p=0,338 | r=–0,171p=0,393 | r=–0,210p=0,374 |
| FiO2 | r=0,109p=0,553 | r=0,074p=0,698 | r=0,083p=0,674 | r=–0,132p=0,557 |
| Sedación | ||||
| Fentanilo | r=154p=0,435 | r=–0,132p=0,548 | r=0,035p=0,880 | r=–0,416p=0,139 |
| Midazolam | r=0,183p=м0,404 | r=–0,040p=0,855 | r=–0,30p=0,899 | r=–0,385p=0,216 |
| Propofol | r=0,108p=0,712 | r=–0,100p=0,733 | r=–0,139p=0,637 | r=0,012p=0,973 |
| Relajación | ||||
| Vecuronio | r=–0,116p=0,733 | r=0,518p=0,125 | r=0,312p=0,380 | r=0,198p=0,707 |
| Perímetro abdominal | r=–0,047p=0,818 | r=0,127p=0,535 | r=0,352p=0,084 | r=0,738p=0,000 |
En negrita se exponen los valores estadísticamente significativos.
Diuresis (ml/kg/h): diuresis 2 h antes de la medición de la PIA; FC: frecuencia cardíaca; PAD: presión arterial diastólica; PAM: presión arterial media; PAS: presión arterial sistólica; PEEP: presión positiva al final de la espiración; FiO2: fracción inspirada de oxígeno; PIA: presión intraabdominal; PIP: pico de presión; PVC: presión venosa central; VC: volumen corriente.
El 76,9% de los pacientes estaba sometido a ventilación mecánica. No existió relación entre los parámetros de ventilación mecánica (volumen corriente, pico de presión y FiO2) y los valores de PIA, existiendo una relación inversamente proporcional moderada con la PEEP al inicio de la monitorización (p=0,049), que no se mantuvo a lo largo de la evolución (tabla 2).
El 31% de los pacientes presentó alteración de la función renal, precisando el 28,2% técnica de depuración extrarrenal continua venovenosa (TDEC) y el 7,6% ECMO. No se encontró relación entre una PIA elevada y la necesidad de TDEC (p=0,308) o ECMO (p=0,457).
Tampoco se encontró correlación entre la PIA y el perímetro abdominal (p=0,53) al analizar todas las medidas de forma conjunta, pero sí a las 72h de la evolución (tabla 2).
La evolución fue favorable con el tratamiento conservador en 30 pacientes (76,9%). Los 9 pacientes restantes precisaron descompresión por presentar PIA >15mmHg y clínica asociada. En 2 casos se realizó drenaje peritoneal y en 7 laparotomía descompresiva (tabla 3). Ninguno de ellos desarrolló SCA. Ninguno de los 8 pacientes que presentaron durante la evolución una PIA >20mmHg desarrolló una nueva disfunción orgánica secundaria. Uno de ellos falleció por shock séptico secundario a perforación intestinal y el resto evolucionó favorablemente.
Características y evolución de los pacientes con tratamiento descompresivo
| PIA (mmHg) pretratamiento | Tratamiento recibido | PIA (mmHg)Postratamiento | Evolución |
| 35 | Laparotomía–cecostomía | No medida | Favorable |
| 30 | Drenaje peritoneal de ascitis | 16 | Favorable |
| 20 | Drenaje peritoneal de ascitis | 12 | Defunción |
| 19,5 | Laparotomía-ileostomía de descarga | 14 | Favorable |
| 18 | Laparotomía-ileostomía | 9 | Favorable |
| 18 | Laparotomía-ileostomía | 6 | Defunción |
| 17,5 | Laparotomía-resección intestinal-yeyunostomía | 6 | Defunción |
| 17 | Laparotomía exploradora | 10,5 | Favorable |
| 15 | Laparotomía-ileostomía+cecostomía | 10 | Favorable |
Fallecieron 8 pacientes (20,5%). Los pacientes con PIA>15mmHg tuvieron una mortalidad algo mayor (22,7%) que el resto de los pacientes (17,6%), siendo esta diferencia no significativa (p=0,13).
Ningún paciente presentó infección del tracto urinario ni otras complicaciones secundarias a la medición de la PIA.
DiscusiónNuestro estudio muestra que la HIA es una complicación no muy frecuente pero importante en los niños en estado crítico. Casi la mitad de los pacientes tenían una PIA mantenida >15mmHg con riesgo de desarrollar un SCA.
La incidencia de HIA en adultos varía según los estudios entre un 18 y un 81%, siendo mayor en pacientes con traumatismos o sometidos a cirugía3,15,16. Un estudio multicéntrico llevado a cabo en 13 unidades de cuidados intensivos encontró una incidencia de HIA de un 32,1% y una prevalencia de SCA de un 4,2%3.
Existen pocos estudios que hayan analizado la presión intraabdominal en niños5,6,8,13,17. La mayoría de nuestros pacientes con HIA eran postoperatorios cardíacos. Aunque se ha descrito que estos pacientes tienen un riesgo elevado de desarrollar HIA18-21, en nuestro caso probablemente sea debido a que estos pacientes representan entre el 60 al 70% de nuestros ingresos. La patología abdominal fue la causa más frecuente de HIA, pero en un porcentaje no desdeñable se encontraron otros factores de riesgo, como la ascitis, isquemia intestinal y la expansión importante de volumen.
Malbrain et al. encontraron que la reanimación con líquidos, el íleo paralítico y la disfunción hepática eran predictores independientes de HIA3. Muchos pacientes críticos requieren expansión de volumen y transfusión de hemoderivados para mantener la estabilidad hemodinámica. Sin embargo, la administración excesiva de líquidos puede producir alteración de la permeabilidad vascular produciéndose un círculo vicioso de retención de líquidos, alteración hemodinámica, hipoperfusión esplácnica, edema intestinal y aumento de la PIA. Por otra parte, la disfunción hepática puede llevar a la formación de ascitis y al aumento del riesgo de hemorragia debido a coagulopatía, afectando así la PIA3,14. En el caso del íleo paralítico, la alteración de la motilidad produce dilatación intestinal con aumento de la presión luminal, que puede desencadenar isquemia de la pared intestinal, pudiendo aumentar la PIA por un efecto mecánico directo22.
Este hecho subraya la importancia de realizar una medición de la PIA en los niños con factores de riesgo. Algunos autores han recomendado monitorizar la PIA en los pacientes con sepsis y clínica abdominal, debido a la gravedad del cuadro y el elevado riesgo de desarrollar fallo multiorgánico16.
La forma más sencilla para medir la PIA es la medición de la presión intravesical, lo cual constituye una ventaja, ya que no supone un mayor riesgo de complicaciones, tal como observamos en nuestro estudio, dado que la mayoría de los pacientes tienen ya sondaje vesical.
La medición del perímetro abdominal no es un método adecuado para estimar la presión intraabdominal. En nuestro estudio el PA no se correlacionó bien con el valor de la PIA, coincidiendo con lo que refieren otros autores7.
En nuestro estudio no encontramos correlación entre la PIA y la mayoría de los parámetros hemodinámicos, respiratorios ni de tratamiento, probablemente porque estos parámetros se alteran por muchos factores y no solo por la presión intraabdominal. Existió una correlación entre el aumento de la PIA y de la PVC a las 24 y 48h de evolución. Sin embargo, esto no implica que exista un aumento real de la precarga, ya que se estima que un 20 a un 80% de la PIA se transmite al tórax y produce un aumento secundario de la presión intratorácica23,24. El aumento de la presión intratorácica se transmite a la fosa pericárdica y comprime al corazón reduciendo la presión transmural y la precarga efectiva, aunque paradójicamente se acompaña de una elevación de la presión venosa central y de la presión de oclusión arterial pulmonar25.
En nuestro estudio el tratamiento conservador fue eficaz en la mayoría de los pacientes y solo 9 precisaron descompresión urgente. En estos pacientes, la monitorización permitió detectar cuáles tenían riesgo de desarrollar SCA, o diagnosticarlo una vez establecido, permitiendo detener la progresión del mismo y evitar el fallo multiorgánico.
Aunque un tercio de los pacientes con HIA presentó disfunción renal manifestada por oliguria y necesidad de técnicas de depuración extrarrenal, no podemos afirmar que la disfunción renal fuera secundaria a la HIA, ya que estos pacientes presentaban otros factores condicionantes de alteración renal.
La hipertensión intraabdominal ha sido identificada como un factor de riesgo independiente de mortalidad26. Malbrain et al. encontraron que la HIA en adultos no era un factor independiente de mortalidad el primer día de ingreso en la UCI, pero sí lo fue en los siguientes días3. En nuestro estudio no encontramos correlación entre la mortalidad y la HIA en ningún momento de la evolución. Esto puede deberse a que se realizaron una detección y un manejo precoces de la HIA, lo que subraya la relevancia de la medición de la PIA en el seguimiento de los pacientes críticos con clínica de riesgo para HIA y SCA, ya que el tratamiento oportuno en fases tempranas condiciona una mejor evolución13,17.
Nuestro estudio tiene la limitación de que el tamaño muestral es relativamente pequeño y es posible que por este motivo no se hayan encontrado diferencias significativas en algunas variables.
Concluimos que la HIA no es infrecuente en el niño críticamente enfermo y representa una causa importante de morbimortalidad potencialmente prevenible. La medición de la PIA mediante la presión intravesical es sencilla, fácil de realizar y segura, no habiéndose encontrado complicaciones secundarias a su uso. La medición del perímetro abdominal no se correlaciona bien con la PIA y, por tanto, no es un parámetro adecuado para el seguimiento de hipertensión intraabdominal. La medición de la PIA puede resultar útil para diagnosticar y tratar precozmente la hipertensión intraabdominal y prevenir el síndrome compartimental abdominal, por lo que se debería realizar en los niños críticos con patología abdominal.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.