Analizar el impacto en la notificación de errores de medicación de la puesta en marcha de un comité de seguridad multidisciplinar descentralizado en la unidad de gestión pediátrica, e implantación conjunta de una aplicación informática en red para la comunicación de errores de medicación, mediante seguimiento de los errores y análisis de las mejoras.
Material y métodosEstudio observacional, descriptivo, transversal pre-post intervención. Se analizan los errores de medicación notificados a la comisión central de seguridad, en los 12 meses previos a la implantación, y los notificados mediante la aplicación informática descentralizada a la comisión de seguridad de la unidad de gestión, en los 9 meses posteriores, y las estrategias generadas por el análisis.
Variables medidasNúmero de errores notificados por 10.000 días de estancia, número de errores con daño por 10.000 días de estancia, tipo, categoría en función de la gravedad, fase del proceso, colectivo que notifica y medicamentos implicados.
ResultadosSe multiplican por 4,6 los errores de medicación notificados —7,6 notificaciones por 10.000 días de estancia en el periodo preintervención y 36 en el postintervención—, razón de tasas de 0,21 (IC 95%: 0,11-0,39) p<0,001.
No cambian prácticamente los errores con daño o que necesitaron monitorización notificados por 10.000 días de estancia de un periodo a otro, razón de tasas: 0,77 (IC95%: 0,31-1,91) p>0,05. Se multiplica por 17,4 la notificación de errores sin daño o potenciales por 10.000 días de estancia, razón de tasas: 0,005 (IC 95%: 0,001-0,026) p<0,001.
ConclusionesEl incremento de los errores de medicación notificados en el periodo postintervención es reflejo del aumento en la motivación de los profesionales sanitarios para notificar a través de este nuevo método.
To analyze the impact of a multidisciplinary and decentralized safety committee in the pediatric management unit, and the joint implementation of a computing network application for reporting medication errors, monitoring the follow-up of the errors, and an analysis of the improvements introduced.
Material and methodsAn observational, descriptive, cross-sectional, pre-post intervention study was performed. An analysis was made of medication errors reported to the central safety committee in the twelve months prior to introduction, and those reported to the decentralized safety committee in the management unit in the nine months after implementation, using the computer application, and the strategies generated by the analysis of reported errors.
Measured variablesNumber of reported errors/10,000 days of stay, number of reported errors with harm per 10,000 days of stay, types of error, categories based on severity, stage of the process, and groups involved in the notification of medication errors.
ResultsReported medication errors increased 4.6 -fold, from7.6 notifications of medication errors per 10,000 days of stay in the pre-intervention period to 36 in the post-intervention, rate ratio 0.21 (95% CI; 0.11-0.39) (P<.001). The medication errors with harm or requiring monitoring reported per 10,000 days of stay, was virtually unchanged from one period to the other ratio rate 0,77 (95% IC; 0,31-1,91) (P>.05). The notification of potential errors or errors without harm per 10,000 days of stay increased 17.4-fold (rate ratio 0.005., 95% CI; 0.001-0.026, P<.001).
ConclusionsThe increase in medication errors notified in the post-intervention period is a reflection of an increase in the motivation of health professionals to report errors through this new method.
Se define acontecimiento o evento adverso por medicamentos1,2 (AAM) como cualquier daño, grave o leve, causado por el uso clínico de un medicamento. Se clasifican en: 1) errores de medicación (EM): cualquier incidente prevenible que puede causar daño al paciente o dar lugar a una utilización inapropiada de los medicamentos; y 2) reacciones adversas (RAM): todo efecto perjudicial y no deseado, en general no prevenible, que se presenta después de la administración de un medicamento. Las RAM son inevitables.
Acontecimiento adverso potencial, error potencial o cuasi accidente es un incidente donde no se ha producido daño.
Un programa de notificación espontánea es un método de farmacovigilancia basado en la comunicación, recogida y evaluación de notificaciones de sospechas de RAM. Según la normativa3 se deben notificar los EM que provoquen daño al paciente, que serán considerados a efectos de su notificación como RAM, excepto aquellos derivados del fallo terapéutico por omisión de un tratamiento.
Entre las características descritas en la bibliografía de un sistema eficaz de información de EM2 destacan: notificación voluntaria, invitación a la participación activa de los profesionales de la salud y pacientes, posibilidad de notificar de forma anónima, garantía de confidencialidad de la información notificada, enfoque no punitivo, fomentar la notificación de errores potenciales, reales y de daños a los pacientes que se derivan de errores y proporcionar información de análisis de errores y recomendaciones.
Características adicionales de un sistema de información incluyen: facilidad de uso, disponibilidad de medios electrónicos y de formatos en papel, taxonomía estándar, clasificación de la gravedad de los resultados, datos recuperables, generación de informes y análisis de la causa raíz.
El número de errores que ocurren en la provisión diaria de cuidados de salud es mucho mayor de lo que pensamos habitualmente. Se estima que del 50 al 96% no son notificados. En el estudio EMOPEM4 la tasa de error promedio de los 22 hospitales del estudio fue del 21,72%, siendo la mínima 2,85% y la máxima 79,02%.
La infranotificación de EM puede comprometer la seguridad del paciente. Las barreras percibidas para la notificación son: el miedo a las consecuencias, la cultura de la culpa y las faltas de formación en notificación, tiempo para la presentación de informes, liderazgo y apoyo organizacional, protección legal, directrices y políticas, comprensión de la necesidad de la notificación, acciones motivadas por la notificación, personal y recursos; informes no anónimos y percepción burocrática5,6.
Los EM potencialmente dañinos pueden ser 3 veces más comunes en la población pediátrica que en la adulta7,8. Especial importancia cobra el riesgo de EM por la necesidad de realizar cálculos de dosificación, basados en el peso, la edad o la masa corporal del paciente y su enfermedad. Además es común la utilización de medicamentos sin aprobación oficial, con muy poca información respecto a la dosificación adecuada (por ejemplo medicamentos off label o aquellos utilizados en enfermedades huérfanas como la fibrosis quística).
En fármacos potentes, donde solo se requiere una pequeña fracción de una dosis adulta, es posible cometer errores por un fallo de cálculo o pérdida del punto decimal9–13. Además, las formulaciones para adultos han de ser manipuladas con frecuencia para obtener pequeñas dosis en pacientes pediátricos. Estas prácticas están asociadas a un alto riesgo de errores, ya que la biodisponibilidad de los fármacos después de manipulaciones es a menudo desconocida e impredecible. Existe falta de información sobre compatibilidad y estabilidad8.
Se definen como «medicamentos de alto riesgo» aquellos con un «riesgo» muy elevado de causar daños graves o incluso mortales cuando se produce un error en el curso de su utilización. Esta definición no indica que los errores asociados a estos medicamentos sean más frecuentes, sino que las consecuencias para los pacientes suelen ser más graves. Por ello, los medicamentos de alto riesgo han de ser objetivo prioritario en todos los programas de seguridad clínica que se establezcan en los hospitales14.
Los mecanismos sistemáticos para promover la medicación segura son probablemente importantes factores que permiten traducir la cultura de la seguridad en resultados, pero pueden ser ineficaces en el seno de una cultura de la seguridad pobre15.
La cultura general de la divulgación de errores y de la confianza predicen la intención de divulgar un hipotético error en un paciente, mientras el trabajo en equipo y la cultura de la seguridad no predicen esta intención16.
Las tasas aisladas de EM, basadas en la notificación de incidentes, no proporcionan una medida válida de la seguridad del paciente. Una alta tasa de error puede sugerir prácticas peligrosas, o la existencia de una cultura organizacional que promueva el informe de errores. Una tasa baja podría sugerir una práctica organizacional exitosa y segura, o un enfoque esencialmente punitivo5.
La notificación del cuasi accidente genera acciones correctivas a nivel organizativo cuando los directivos perciben un importante potencial de daño y evitabilidad17.
Los estudios observacionales4,18 sirven para detectar problemas de seguridad, pero son muy laboriosos. La idea de nuestro trabajo surgió tras un estudio observacional de EM que realizamos en la unidad de oncología pediátrica19.
Para la medida de intervenciones en seguridad relacionadas con medicamentos se han utilizado la variación de la tasa de notificación de errores, la variación de la tasa de EM que resultan en daño por 10.000 dosis dispensadas y la mejora en respuestas a preguntas de encuestas de seguridad20,21.
La densidad de incidencia de EM se calcula como número de errores por cada 100 pacientes-días de estancia18.
Se han seleccionado 2 factores para nuestra intervención, uno centrado en la cultura de divulgación del error y otro en la confianza16. Es posible que la descentralización de la notificación y del seguimiento de EM a nivel de unidades de gestión aumente la motivación basada en la confianza de los profesionales para notificar. Es razonable que sea más fácil medir daños, comprender causas, buscar soluciones, implantar estrategias de mejora y medir el impacto de las mismas en el seno de un grupo de profesionales cercanos.
En el Plan de Calidad del Sistema Sanitario Público de Andalucía 2010-201422 se contempla la descentralización de la organización de seguridad en las unidades de gestión; esto nos da la idea para la constitución de un comité de seguridad dentro de la unidad de gestión de pediatría.
La bibliografía consultada considera que es necesaria investigación adicional para aprender cómo la forma de notificación influencia el aprendizaje de los errores y evita que ocurran, y para identificar los factores de éxito para la mejora de la notificación6.
Nuestra hipótesis, basada en la evidencia disponible, es que la motivación para la notificación de EM basada en la confianza en un comité de seguridad dentro de la unidad de gestión, y la facilidad para su comunicación mediante una aplicación informática sencilla, pueden mejorar la notificación.
Nuestro objetivo es analizar el impacto en la notificación de errores de la puesta en marcha de una comisión de seguridad multidisciplinar, descentralizada en la unidad de gestión de pediatría y de la implantación conjunta de una aplicación informática en red para comunicación de EM, mediante el seguimiento de los errores comunicados y el análisis de las mejoras de seguridad implantadas en la unidad de gestión.
MétodoEstudio observacional, descriptivo, transversal, pre-post intervención.
Descripción de la práctica de innovación1. Se diseña una aplicación informática en red para notificación confidencial y análisis de EM dentro de la unidad de gestión.
Apartados en la notificación de un error en la aplicación informáticaDescripción del error, categoría de gravedad, órganos o sistemas afectados, edad del paciente, manifestaciones clínicas, sexo, medicamento/principio activo, dosis, fecha del error, día de la semana, tipo de incidente, lugar donde se originó el error, proceso —dispensación, prescripción, transcripción, preparación, administración—, lugar donde se descubrió el error, causa del error, persona que lo generó, factores contribuyentes, persona que descubrió el error, medidas y sugerencias para evitar el error.
Tipos de incidenteMedicamento erróneo, omisión de dosis o de medicamento, dosis incorrecta, frecuencia de administración errónea, forma farmacéutica errónea, error de preparación, manipulación y/o acondicionamiento, técnica de administración incorrecta, vía de administración errónea, velocidad de administración errónea, hora de administración incorrecta, paciente equivocado, duración del tratamiento incorrecta, monitorización del tratamiento insuficiente, medicamento deteriorado, falta de cumplimiento por el paciente1.
Categorías de gravedad| Cat a: | error potencial: incidente o circunstancia con capacidad de causar daño. |
| Cat b: | error sin daño: el error se produjo, pero no alcanzó al paciente. |
| Cat c: | error sin daño: el error alcanzó al paciente, pero no le produjo daño. |
| Cat d: | error sin daño: el error alcanzó al paciente y no le causó daño, pero precisó monitorización/intervención. |
| Cat e: | error con daño: el error causo daño temporal y precisó intervención. |
Se implanta esta aplicación en sesiones clínicas del personal médico y reuniones en grupos pequeños —6 personas— en enfermería, en ambos casos con contenido consensuado.
2. Se constituye una comisión de seguridad dentro de la unidad de gestión de pediatría con la participación de clínicos, enfermeros y farmacéuticos.
Se realizan reuniones mensuales de una hora los primeros jueves de cada mes donde se analizan los EM y se generan estrategias de mejora mediante el análisis de los mismos. Se realiza feedback de errores al personal sanitario y se notifican las estrategias de mejora consensuadas mediante envío a responsables de las actas de las reuniones de la comisión.
Análisis del impacto de la innovación3. Mediante auditoría se analizan los EM, notificados en papel a la comisión central de seguridad en los 12 meses previos a la implantación y los notificados mediante la aplicación informática descentralizada a la comisión de seguridad de la unidad de gestión en los 9 meses posteriores a la implantación, y las estrategias generadas por su análisis en los periodos pre y postimplantación.
Variables medidas: número de errores notificados/10.000 estancias, global en cada periodo y mensual, número de errores con daño/10.000 estancias, tipo, categoría en función de la gravedad, fase del proceso, colectivo que notifica y medicamentos implicados.
Se utiliza para el estudio estadístico el programa OpenEpi®23. Se realiza un análisis descriptivo de las variables mediante el cálculo de las distintas frecuencias relativas.
ResultadosPeriodo preintervención —enero-diciembre de 2011—: 13 notificaciones de error/17.124 estancias (7,5/10.000) en niños de 4±4 años; media mensual de notificaciones±desviación estándar (DE): 1±1.
Número de errores con daño o que necesitaron monitorización notificados por 10.000 estancias: 2,9.
Periodo postintervención —enero-septiembre de 2012—: 42 notificaciones de error/11.801 estancias (36/10.000), en niños de 5±4 años; media mensual de notificaciones±DE: 5±3.
Número de errores con daño o que necesitaron monitorización notificados por 10.000 estancias: 3,4.
Se multiplican por 4,6 los EM notificados/10.000 estancias en el periodo postintervención con respecto al pre-intervención. Al comparar las tasas de incidencia de errores de los 2 periodos se obtiene una razón de tasas de 0,21 (IC 95%: 0,11-0,39) p<0,001.
No cambia prácticamente la suma de errores con daño y que necesitaron monitorización notificados por 10.000 estancias de un periodo a otro (razón de tasas: 0,77; IC95%: 0,31-1,91; p>0,05).
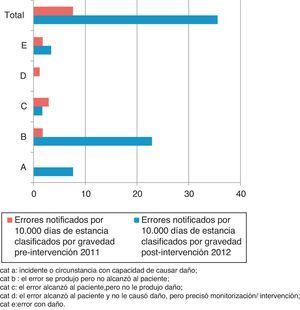
Las categorías en función de la gravedad de los EM/10.000 estancias notificados en los periodos pre y postintervención se muestran en la figura 1.
Categorías de errores de medicación en función de la gravedad.
Cat A: incidente o circunstancia con capacidad de causar daño; cat B: el error se produjo pero no alcanzó al paciente; cat C: el error alcanzó al paciente, pero no le produjo daño; cat D: el error alcanzó al paciente y no le causó daño, pero precisó monitorización/intervención; cat E: error con daño.
Se multiplica por 17,4 la suma de acontecimientos adversos potenciales y errores sin daño notificados/10.000 estancias en el periodo postintervención con respecto al preintervención (razón de tasas: 0,005. IC 95%: 0,001-0,026; p<0,001).
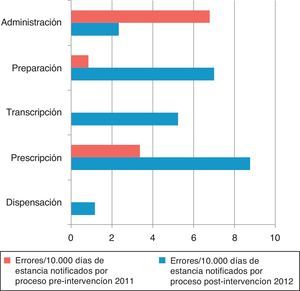
En el periodo preintervención la totalidad de los errores con daño notificados fue en procesos de administración. En el periodo postintervención el 75% correspondieron a prescripción y el 25% a administración.
En el periodo preintervención los errores con daño, todos ellos en el proceso de administración, fueron: sobredosificación de cloruro mórfico, extravasación de vancomicina y sobredosificación de metotrexato intratecal, y los errores que necesitaron monitorización: administración de AINE en alérgico y dosis adicional de fenobarbital.
Errores con daño en el periodo post-intervención: dolor en perfusión de paracetamol (administración), prescripción de sobredosis de actinomicina, shock anafiláctico por metamizol y error en prescripción por intercambio de dosis de 2 antibióticos.
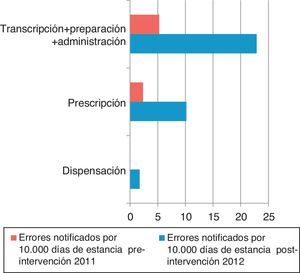
Los EM/10.000 estancias según la fase del proceso aparecen en la figura 2. Los procesos que dependen de enfermería (transcripción, preparación y administración) y de clínicos (prescripción) se agrupan en la figura 3. En la fase preintervención la notificación en papel no obligaba a señalar las fases del proceso en el mismo formato que en la postintervención.
En el periodo preintervención el 100% de errores fue notificado por enfermería; en el postintervención el 79% por enfermería, el 7% por médicos y el 14% por farmacéuticos.
La tasa de errores notificados/10.000 estancias en los procesos realizados por enfermería se multiplica por 3,7 (razón de tasas de 0,026; IC 95%: 0,01-0,57; p<0,001) y en los procesos que dependen de clínicos por 5,4 (razón de tasas de 0,018; IC 95%: 0,004-0,074; p<0,001).
En la tabla 1 se muestran los grupos terapéuticos de los medicamentos implicados en la notificación. Para esta clasificación usamos la lista propuesta por nuestro grupo de trabajo tras la revisión bibliográfica y consenso en la unidad de gestión de pediatría14,24.
Medicamentos implicados en la notificación
| Medicamentos | Preintervención (n=13) | Postintervención (n=42) |
| Antibióticos | 31% | 29% |
| Antifúngicos (liposomas) | 2% | |
| Antivirales | 8% | 5% |
| Gammaglobulinas | 8% | |
| Insulinas IV y SC | 8% | |
| Opiáceos IV | 8% | |
| Anestésicos generales inhalados e IV | 8% | 5% |
| Citostáticos | 8% | 31% |
| G-CSF | 5% | |
| Analgésicos (paracetamol IV) | 8% | 10% |
| Digitálicos (inotrópicos IV) | 2% | |
| Antiepilépticos | 2% | |
| Antiparkinsonianos | 2% | |
| Diuréticos | 2% | |
| Hormonas | 2% | |
| Otros fármacos cardiovasculares | 2% | |
| IBP | 15% |
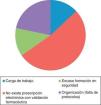
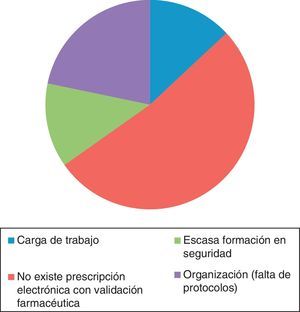
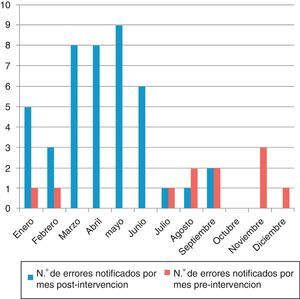
En la figura 4 se muestran las causas notificadas de los EM y en la figura 5 el número de errores notificados por mes en los periodos pre y postintervención.
DiscusiónLas intervenciones para promover cultura de la seguridad incluyen estrategias multicomponentes, con formación de los equipos y apoyos a la comunicación. Se considera muy importante valorar los esfuerzos de implantación a través de resultados25.
Hemos utilizado en el cálculo de las tasas un denominador de 10.000 días de estancia y no de 100, como se suele utilizar en estudios observacionales, pues el método de observación directa es unas 1.000 veces más eficaz que el de notificación voluntaria, aunque no suele detectar errores con daño5,21.
El gran aumento de la notificación sin comunicar más errores con daño indica que ha aumentado la motivación de los profesionales sanitarios para notificar, prueba de ello es el aumento de 17 veces de la comunicación de errores potenciales o sin daño.
Ha aumentado la implicación de enfermería en la notificación, así como la de médicos y farmacéuticos. No hemos podido evaluar el clima de seguridad mediante encuesta, como recomienda el Ministerio de Sanidad y Consumo26, ni la formación en seguridad en el uso de medicamentos. El método de formación empleado por enfermería en grupos pequeños ha sido más eficaz que las sesiones clínicas, ya que los enfermeros han notificado 11 veces más que los especialistas médicos, siendo este colectivo menos numeroso.
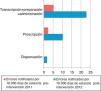
Al igual que en nuestro estudio, en comunicaciones a congresos nacionales recientes también aparece la falta de estructura de prescripción electrónica como causa importante de EM (44%)27.
Para evaluar la eficacia de las estrategias de seguridad del paciente se recomiendan entre otras medidas: describir la teoría de por qué la práctica de seguridad debe funcionar, detallarla para que pueda ser repetida, describir cómo la intervención ha cambiado con el tiempo y evaluar el efecto de la práctica en los resultados28. Hemos seguido estos pasos en nuestro estudio. Se observa a partir del séptimo mes y coincidiendo con el periodo estival una caída de la notificación. Esto nos hace plantear un refuerzo de formación en seguridad y notificación de EM cada 6 meses.
Pensamos que con el sistema empleado basado en una aplicación informática amigable, notificación confidencial y no punitiva, formación sobre notificación de errores mediante presentaciones consensuadas y comité de seguridad dentro de la unidad con información de retorno, se lucha con éxito contra las barreras para la notificación descritas en la bibliografía4,6,11. No se habían trabajado con anterioridad, en profundidad, en la unidad de gestión, la cultura del error y la cultura de divulgación de errores.
En el periodo postintervención se plantean varias estrategias en las reuniones del comité de seguridad de la unidad de gestión, llevadas parcialmente a la práctica: 1) doble comprobación de prescripción de quimioterapia pediátrica; 2) doble comprobación de preparación de medicamentos de alto riesgo; 3) instauración de una hoja informatizada de prescripción y administración; 4) diseño multidisciplinar de un manual de administración de medicamentos de alto riesgo en pediatría (en prensa); y 5) difusión de las normas de prescripción y administración de fármacos.
La intervención, el feedback y las estrategias generadas fueron en todo momento planteados en colaboración entre personal médico, de enfermería y farmacéuticos.
El programa descrito se ha implantado a coste cero, las sesiones de formación se han integrado en los programas establecidos y el comité de seguridad en el horario habitual. La práctica se está extendiendo a otras unidades de gestión del hospital. A su vez cuando se implanta en una nueva unidad, se da acceso a esta aplicación informática a la comisión central de seguridad del hospital, lo que permite compartir experiencias de mejora.
En el futuro se diseñarán en el comité de seguridad de la unidad sesiones de refresco y actualización de conocimientos y técnicas de mejora de difusión de la información. Se divulgará el manual de utilización de fármacos de alto riesgo en pediatría ya elaborado, y evaluaremos antes y después el clima de seguridad y el aprendizaje de los diversos colectivos.
Conclusiones- -
En el periodo postintervención se han implicado todos los colectivos en la notificación.
- -
Ha aumentado la motivación de los profesionales sanitarios para notificar, prueba de ello es el gran aumento de la notificación de errores potenciales. No aumenta prácticamente la notificación de errores con daño o que necesitaron monitorización en este periodo.
- -
El análisis mensual de causas de los errores en el comité es rápido y efectivo, plasmándose en soluciones que son implantadas sobre la marcha y de las que se obtiene feedback en cortos periodos de tiempo.
- -
Todo esto nos indica que este sistema descentralizado de notificación es idóneo para planificar y seguir intervenciones en seguridad en la unidad de gestión.
- -
Debemos evolucionar en estructura y procesos —prescripción electrónica con validación farmacéutica—, cobertura de necesidades de formación en seguridad y revisar cargas de trabajo y necesidades de protocolos en la unidad.
- -
Es necesario mantener la atención del personal sobre este tema, mediante formación continuada periódica, ya que transcurrido un periodo de tiempo desciende el interés por la notificación.
Los autores declaran no tener ningún conflicto de intereses.
AgradecimientosA todos los miembros del comité de seguridad de pediatría del Hospital Universitario Virgen del Rocío, por su inestimable ayuda técnica, y a Mercedes Fernández Arévalo por su gran estímulo.