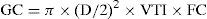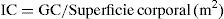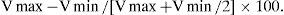La decisión de administrar líquidos intravenosos para mejorar la hemodinámica en el paciente crítico no es sencilla. Los indicadores tradicionales como la presión venosa central no predicen la respuesta a la expansión con líquidos1. La variación respiratoria de la presión de pulso o del flujo aórtico por doppler se está imponiendo como método para guiar la administración de líquidos en adultos. Sin embargo, su utilización en pediatría intensiva es muy limitada y la evidencia en la literatura, aunque favorable, escasa2,3. En el siguiente caso describimos la técnica y su utilidad.
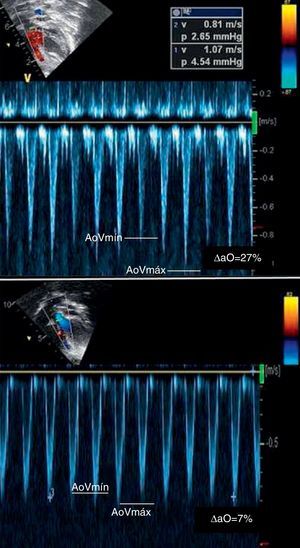
Lactante de 5 meses con síndrome de Down, canal AV completo y CIA-OS no corregidas, ingresado en UCIP por neumonía bilateral. En las primeras horas desarrolla un SDRA (PO2/FiO2 mínimo de 75, índice de oxigenación 14) con datos analíticos de sepsis (PCR 62mg/L, PCT 10ng/ml, leucocitosis y anemia de 9g/dl). La ecografía muestra función biventricular conservada, presión de llenado normal (E/Ea 8), insuficiencia leve de válvula AV, shunt auricular izq-dcha y bidireccional en la CIV. Índice cardiaco (IC): 3,1 l/min/m2. La ecografía pulmonar mostraba derrame pleural y consolidación alveolar bilateral con broncograma aéreo y líneas B de edema intersticial4,5. Se inició tratamiento con dopamina (5 mcg/kg/min), furosemida (0,2mg/kg/h) y cefotaxima. Precisó surfactante endotraqueal y ventilación en prono. A las 12 horas presenta empeoramiento hemodinámico con hipotensión (60/20mmHg), saturación venosa de 65% precisando expansión (SSF 20ml/kg) y transfusión de hematíes (15 ml/kg) sin mejoría. Se cambió dopamina por dobutamina mejorando la saturación venosa central (80%) pese a lo cual persistió hipotenso por lo que, ante la sospecha de shock vasodilatador, se asoció noradrenalina (0,2 mcg/kg/min) con buena respuesta. Tras 24 horas estable, presenta nuevamente hipotensión y empeoramiento de la oxigenación aumentándose la noradrenalina (0,5 mcg/kg/min) sin respuesta. En la ecocardiografía se visualizó ventrículo izquierdo hiperdinámico con insuficiencia valvular izquierda moderada-severa y shunt izq-dcha puro en la CIV. Se sospechó hipovolemia y empeoramiento de la insuficiencia mitral por aumento de poscarga. Se comprobó una amplia variación respiratoria del flujo aórtico (>20%) sugestiva de hipovolemia central. Se decidió expansión con seroalbúmina 5% (10 ml/kg). Durante la infusión se observó aumento del IC paralelo al aumento de la tensión arterial (catéter arterial femonal) pudiéndose retirar la noradrenalina en la hora siguiente. (fig. 1 y tabla 1). No se aislaron gérmenes en los cultivos.
Variación del flujo aórtico antes y después de la expansión. (Corte apical de 5 cámaras) Arriba: Amplia variación antes del infusión de líquidos diagnóstico de hipovolemia y fase precarga dependiente. Abajo: reducción marca de la variación respiratoria.
Pie: Δao, variación porcentual de la velocidad pico doppler del flujo aórtico.
Variación de los parámetros hemodinámicos antes y después de la expansión con seroalbúmina. Respondedor: aumento del IC >15%
| Antes | Después | |
| PVC (mmHg) | 8 | 8 |
| FC (lpm) | 150 | 135 |
| TAM (mmHg) | 32 | 40 |
| VSi (ml/m2) | 16,31 | 22,41 |
| IC (l/min/m2) | 2,528 | 3.025 (+16%) |
| Δao (%) | 27% | 6% |
| Diuresis (cc/kg/hora) | 3 | 4,5 |
PVC, presión venosa central (mmHg), FC, frecuencia cardiaca (lpm); TAM, tensión arterial media (mmHg), VSi, volumen sistólico indexado por superficie corporal (ml/m2); IC, índice cardiaco (l/min/m2), Δao, variación porcentual de la velocidad pico doppler del flujo aórtico. Diuresis (cc/kg/hora). Superficie corporal 0,3 m2.
La hipovolemia disminuye la precarga y ocasiona reducción del volumen sistólico (VS). La relación entre precarga y VS está regida por la curva de Frank-Starling (FS). En la parte ascendente la relación es lineal (fase precarga-dependiente). En la meseta, el corazón, bien por exceso de líquidos o por disfunción ventricular, no puede responder a aumentos de precarga con aumento del VS (fase precarga-independiente) por lo que más líquidos en ese momento únicamente aumentan la presión de llenado (riesgo de edema pulmonar). Sería útil poder predecir con antelación qué pacientes pueden responder a líquidos, pero la PVC no es útil en este sentido1. Por el contrario los llamados índices dinámicos son fieles predictores de dicha respuesta ya que permiten identificar si el paciente se encuentra en la fase ascendente de la curva de FS6–9. Para ello estos índices analizan los efectos de las variaciones de la presión intratorácica sobre la precarga y el VS en pacientes con ventilación mecánica, el análisis de la presión de pulso y la velocidad del flujo aórtico por ecografía se han mostrado útiles7–9. La ecografía tiene la ventaja de estar rápidamente disponible, ser inocua y poder aplicarse a todos los pacientes con un solo equipo.
Para la técnica del flujo aórtico primero es necesario calcular el índice cardíaco (IC) previo a la infusión de líquidos. Para ello necesitamos medir el diámetro del tracto de salida ventricular (D), la integral velocidad-tiempo (VTI) del flujo aórtico y la frecuencia cardiaca (FC). Con las siguientes fórmulas el ecógrafo calcula el gasto cardiaco (GC) y el IC.
Posteriormente, se valora la variación respiratoria porcentual de la velocidad máxima del flujo aórtico del siguiente modo:
Cuando ésta es mayor del 15% la respuesta a líquidos probablemente sea favorable. Si es así es esperable un aumento del IC al menos un 15% y disminución de la variación respiratoria como se muestra en nuestro caso (tabla 1). Así, la ecocardiografía permite una valoración rápida de estos cambios hemodinámicos y puede suponer una herramienta muy útil en el manejo de la fluidoterapia en el paciente crítico.
La ecografía es una técnica explorador-dependiente y por lo tanto necesita de un adiestramiento lo cual puede estar limitando su aplicación en nuestro medio. Se ha demostrado la adquisición de una destreza suficiente en la técnica tras un periodo relativamente breve de entrenamiento10.