La artritis idiopática juvenil (AIJ) es la artropatía inflamatoria crónica más frecuente en la edad pediátrica, y afecta a 1:2.000 menores de 16 años. Es un diagnóstico de exclusión que engloba todas las artritis de causa desconocida, de al menos 6 semanas de evolución y de inicio antes de los 16 años. Existen 7 formas clínicas, siendo la más frecuente la AIJ oligoarticular.
La enfermedad puede asociar diferentes manifestaciones extraarticulares, destacando por su prevalencia la uveítis asociada a AIJ (UAIJ), que afecta al 12-20%1 de los pacientes.
Presentamos, por su excepcionalidad, el caso de una niña de 7 años con AIJ oligoarticular y uveítis anterior crónica silentes, que presentó, como síntoma inicial de la enfermedad, una amaurosis unilateral.
La paciente consultó en agosto de 2015, en el servicio de urgencias de nuestro centro, por endotropia y ojo rojo derecho. La niña refería hiperemia conjuntival, lagrimeo y fotofobia en el ojo derecho (OD), de 6 meses de evolución, por lo que había consultado en otros centros, siendo diagnosticada de conjuntivitis alérgica.
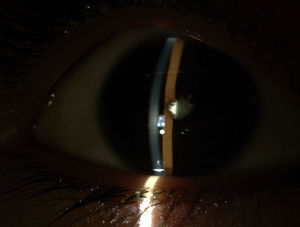
A la exploración oftalmológica presentaba amaurosis en el OD, no percibía la luz, que no había sido advertida por la paciente ni por su familia, con una agudeza visual normal en el OI. La biomicroscopía mostró queratopatía en banda, con múltiples precipitados queráticos gruesos en la zona central y tercio medio inferior corneal, Tyndall+++ y flare. Además, presentaba catarata blanca con sinequias en 360 grados (fig. 1). La presión intraocular fue de 3mmHg (rango normal: 11-21mmHg). Dada la imposibilidad de explorar el fondo de ojo por la catarata, se realizó ecografía oftálmica, no presentando alteraciones en vítreo ni polo posterior.
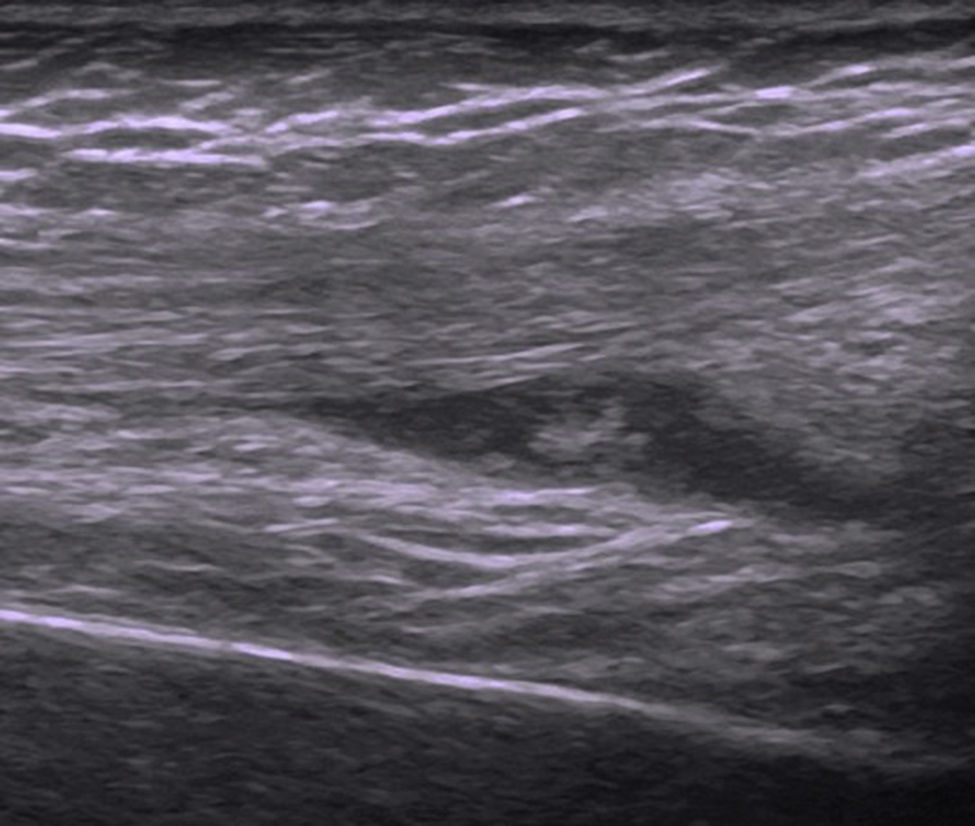
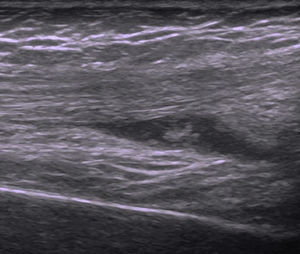
Con el diagnóstico de catarata y uveítis activa, se inició tratamiento con corticoides tópicos y fue derivada a reumatología pediátrica, para valoración. En la anamnesis, la paciente no refería artralgias ni ninguna sintomatología sistémica, no presentando antecedentes personales ni familiares de interés. El examen físico reveló un discreto derrame sinovial en la rodilla derecha, sin dolor ni limitación de la movilidad, que se confirmó mediante ecografía (fig. 2). La determinación de anticuerpos antinucleares (ANA) fue negativa, siendo diagnosticada de AIJ oligoarticular ANA negativo.
Se procedió a infiltrar esteroides intraarticulares en la rodilla afecta, y asociar metotrexato (15mg/m2/semana) vía subcutánea a su tratamiento ocular tópico. Siete meses después de alcanzar la remisión ocular y articular se programó cirugía con liberación de sinequias irido-cristalinianas y extracción de catarata mediante facoaspiración —por la dureza del núcleo cristaliniano— presentando a los 10 días de la intervención una agudeza visual en el OD de 0,05.
La forma más frecuente de UAIJ es la uveítis anterior crónica (UAC), caracterizada por la presencia de células (Tyndall) y proteínas (flare) en cámara anterior, y por la formación de goniosinequias. A diferencia de la uveítis anterior aguda asociada al antígeno HLA-B27 que cursa con ojo rojo, dolor y fotofobia, la UAC no suele producir sintomatología ocular, como sucedió en nuestra paciente.
Antes de que se estableciera la relación entre AIJ y uveítis, no era infrecuente que la uveítis fuera la principal causa de morbilidad en pacientes con AIJ oligoarticular, de hecho, la UAIJ continúa siendo una de las principales causas de pérdida de visión en los países desarrollados2. Por este motivo se recomienda hacer un cribado de uveítis a todos los pacientes en el primer mes de diagnóstico de una AIJ, que se repetirá cada 3-12 meses en función del riesgo de uveítis3.
Los factores de riesgo de desarrollar UAIJ incluyen variables clínicas (edad inferior a 6 años al inicio y tiempo de evolución inferior a 4 años) y, sobre todo, analíticas (presencia de ANA positivos).
La uveítis asociada a AIJ aparece generalmente en los primeros 4-6 años después del diagnóstico, aunque puede anteceder a la artritis en el 10-15% de los pacientes4, como sucedió en nuestro caso, o presentarse muchos años después. La evolución de la afectación ocular es independiente del curso de la artritis. Las complicaciones oculares de la UAIJ incluyen el desarrollo de catarata, queratopatía en banda o glaucoma5 y hasta un 10% pueden presentar ceguera6, que se produce en casos refractarios al tratamiento y después de mucho tiempo de evolución.
Nuestra paciente ilustra la necesidad de conocer que la UAC suele ser asintomática, y que su etiología más frecuente es la AIJ, ya que en los meses previos fue atendida en distintos niveles asistenciales y el retraso diagnóstico tuvo consecuencias. También destaca la necesidad de disponer de una adecuada coordinación entre unidades de oftalmología y reumatología pediátricas, para poder iniciar el tratamiento integral con el menor retraso posible.