El objetivo fue comparar la morbimortalidad neonatal de los partos vaginales por ventosa con los restantes partos vaginales e identificar los factores de riesgo.
Material y métodosRealizamos un estudio caso-control, retrospectivo, en un hospital con servicios de neonatología y cuidados intensivos neonatales, entre 2012 y 2016, con inclusión de 1.802 partos vaginales con ventosa, 1.802 partos eutócicos y 909 partos con fórceps. Se consideraron complicaciones menores (traumatismo de tejidos blandos, cefalohematoma, ictericia, fototerapia doble, lesión transitoria del plexo braquial) y mayores (encefalopatía hipóxico-isquémica, hemorragia intracraneal y subgaleal, convulsión, fractura craneal, lesión permanente del plexo braquial), ingreso en la Unidad de Cuidados Intensivos Neonatales y fallecimiento.
ResultadosEl riesgo de traumatismo de los tejidos blandos (ORa 2,4; p < 0,001), cefalohematoma (ORa 5,5; p < 0,001), ictericia (ORa 4,4; p < 0,001), fototerapia doble (ORa 2,1; p < 0,001) y lesión transitoria del plexo braquial (ORa 2,1; p = 0,006) fue mayor en los partos con ventosa en comparación con los eutócicos. El ingreso en la Unidad de Cuidados Intensivos Neonatales también fue mayor en los partos con ventosa que en los eutócicos (OR 1,9; p = 0,001). En comparación con los partos con fórceps, también se ha comprobado un mayor riesgo de traumatismo de los tejidos blandos (OR 2,1; p = 0,004), cefalohematoma (OR 2,2; p = 0,046) e ictericia (OR 1,4; p = 0,012) en los partos con ventosa. Los partos con ventosa presentaron mayor incidencia de complicaciones mayores que los restantes partos vaginales, pero la diferencia no fue significativa. Las 2muertes ocurrieron en partos con ventosa (1,1 por 1.000).
ConclusiónLas tasas de complicaciones neonatales menores fueron más altas en el parto con ventosa. Aunque las complicaciones mayores y la muerte también fueron más frecuentes, fueron poco comunes y no mostraron diferencias significativas. El parto con ventosa es una técnica con indicación obstétrica, pero que debe alertar sobre la necesidad de vigilancia de posibles complicaciones neonatales.
The purpose of this study was to assess the neonatal morbidity and mortality associated with vacuum-assisted vaginal deliveries compared to all other vaginal deliveries, and to identify the associated risk factors.
Material and methodsWe conducted a retrospective case-control study in a level iii maternity hospital between 2012 and 2016, including 1,802 vacuum-assisted vaginal deliveries and 2control groups: 1802 spontaneous deliveries and 909 forceps-assisted deliveries. We considered minor complications (soft tissue trauma, cephalohaematoma, jaundice, intensive phototherapy, transient brachial plexus injury) and major complications (hypoxic-ischaemic encephalopathy, intracranial and subgaleal haemorrhage, seizures, cranial fracture, permanent brachial plexus injury), admission to the neonatal intensive care unit and death.
ResultsThe risk of soft tissue trauma (aOR, 2.4; P<.001), cephalohaematoma (aOR, 5.5; P<.001), jaundice (aOR, 4.4; P<.001), intensive phototherapy (aOR, 2.1; P<.001) and transient brachial plexus injury (aOR; 2.1, P=.006) was higher in vacuum deliveries compared to spontaneous deliveries. Admission to the neonatal intensive care unit was also higher in vacuum deliveries compared to spontaneous deliveries (OR, 1.9; P=.001). When we compared vacuum with forceps deliveries, we found a higher risk of soft tissue trauma (OR, 2.1; P=.004), cephalohaematoma (OR, 2.2, P=.046) and jaundice (OR, 1.4; P=.012). Major complications were more frequent in the vacuum group comparing with the control groups, but the difference was not significant. The 2deaths occurred in vacuum deliveries (1.1 per 1000).
ConclusionThe proportion of minor neonatal complications was higher in the vacuum-assisted delivery group. Although major complications and death were also more frequent, they were uncommon, with no significant differences compared to the other groups. There are obstetrical indications for vacuum delivery, but it should alert to the need to watch for potential neonatal complications.
La frecuencia de los partos vaginales instrumentales depende de las prácticas obstétricas vigentes y varía con el tiempo y de un país a otro1. Algunos estudios han reportado descensos en las tasas de parto instrumental2. Sin embargo, el parto instrumental con ventosa continúa siendo una práctica obstétrica común3 y parece haber reemplazado al parto con fórceps4-6. La preferencia por el parto por ventosa sobre el uso de fórceps se debe a la menor incidencia de traumatismo materno vinculada al parto con ventosa7-10; no obstante, muchos estudios asocian esta técnica a una mayor incidencia de complicaciones neonatales a corto plazo5,7-9,11-14. Otros estudios han encontrado una correlación entre desenlaces desfavorables en el neonato y el uso inadecuado de la técnica15 u otros factores de riesgo, como el desplazamiento de la copa o la nuliparidad16,17. Algunos estudios en la literatura no hallan diferencias en la incidencia de complicaciones neonatales entre los partos con ventosa y los partos con fórceps18, o entre los partos instrumentales y los partos por cesárea1. La metodología empleada en estos estudios no es comparable y algunos incluyen partos pretérminos.
Las complicaciones neonatales asociadas con mayor frecuencia a los partos con ventosa, tales como el caput succedaneum, cefalohematoma, edema y abrasiones en el cuero cabelludo y la hemorragia retinal, no se consideran importantes desde el punto de vista clínico, pues se resuelven espontáneamente sin tratamiento. El riesgo absoluto de morbilidad neurológica grave, como la hemorragia intracraneal o lesiones del plexo braquial, es bajo16, pero algunas de estas complicaciones, como el hematoma subgaleal, pueden amenazar la vida del neonato y requieren una detección y un manejo precoces por parte del neonatólogo. La evidencia que asocia estos desenlaces con el parto asistido con ventosa es menos clara, con distintos estudios reportando tasas variables de hemorragia cerebral y convulsiones en neonatos5,15,16,19.
Dado que se ha descrito morbilidad neonatal en relación con el parto con ventosa, la observación clínica de neonatos nacidos por este tipo de parto es una práctica común. Los neonatólogos temen algunas de estas complicaciones, especialmente las lesiones intracraneales, pero la evidencia sobre este aspecto es inconsistente.
Nuestro objetivo era comparar la morbimortalidad neonatal asociada al parto asistido con ventosa frente a la del parto con fórceps y el parto vaginal eutócico (con o sin intervención obstétrica) en neonatos nacidos a término fruto de embarazos únicos.
Materiales y métodosEstudio retrospectivo de casos y controles mediante la revisión de las historias clínicas correspondientes a todas las tentativas de parto vaginal llevadas a cabo entre enero del 2012 y diciembre del 2016 en un hospital del centro de Portugal con servicios de Neonatología y Cuidados Intensivos Neonatales. Los datos fueron recogidos anualmente por un equipo de profesionales experimentados de nuestro hospital.
La variable de resultado principal fue la morbimortalidad asociada al parto con ventosa y se compararon las incidencias de complicaciones menores y mayores asociadas al parto con ventosa frente a otros tipos de parto vaginal (eutócico y con fórceps).
Todos los profesionales de salud en la maternidad del hospital, incluyendo a médicos residentes y personal de enfermería, están formados en la atención al parto eutócico. Los partos vaginales instrumentados solo los llevan a cabo obstetras o residentes bajo supervisión. La decisión de llevar a cabo un parto instrumentado y la elección del instrumento a utilizar recaen sobre el obstetra a cargo, y esta opción solo se contempla al alcanzarse la dilatación completa. Las indicaciones más comunes para el parto vaginal instrumentado son la falta de progresión en la segunda etapa del parto, estado fetal no tranquilizador o indicaciones maternas, tales como el agotamiento. Ninguno de los partos operativos fueron procedimientos electivos. El sistema empleado para los partos con ventosa en nuestro hospital es el Kiwi Omnicup.
Los criterios de inclusión fueron parto a término (37-42 semanas), embarazo único, presentación cefálica y segunda etapa del parto vaginal. Los criterios de exclusión fueron anomalía fetal o neonatal (tales como problemas de crecimiento intrauterino, cardiopatía congénita, enfermedad quirúrgica) y casos que requirieron 2modalidades de parto operativo (como parto asistido con 2instrumentos o parto instrumental fallido seguido de cesárea). No se incluyeron casos en los que faltaban datos para una o más variables en la historia clínica.
Para los grupos de control, seleccionamos el parto asistido con fórceps y el parto eutócico atendidos por el mismo equipo inmediatamente precedentes a cada parto con ventosa.
Se analizaron las siguientes características maternas: edad, paridad y enfermedad materna (hipertensión arterial, diabetes gestacional y preeclampsia). Las características neonatales analizadas fueron la edad gestacional, el sexo y el peso al nacer. Se consideraron las siguientes complicaciones neonatales menores: traumatismo de tejidos blandos, cefalohematoma, ictericia, hiperbilirrubinemia tratada con fototerapia doble y lesión transitoria del plexo braquial. Las complicaciones mayores bajo estudio fueron la encefalopatía hipóxico-isquémica, la hemorragia intracraneal o subgaleal, fractura craneal, convulsiones y lesión permanente del plexo braquial. Otras variables incluidas en el estudio fueron: puntuación Apgar a los 5 min < 7, ingreso en la Unidad de Cuidados Intensivos Neonatales (UCIN) y fallecimiento.
Los datos maternos se recogieron de los historiales clínicos electrónicos antenatales y obstétricos, incluyendo características demográficas, paridad y características del parto. Los datos sobre variables neonatales, tales como la edad gestacional, el sexo, el peso al nacer y la puntuación Apgar, se extrajeron de los informes de maternidad del hospital. Los datos sobre las convulsiones neonatales y las estancias en la UCIN se obtuvieron de los registros de la UCIN. Se definió lesión del plexo braquial como parálisis flácida de un brazo al nacer, con un rango de movimiento pasivo superior al rango de movimiento activo20. La lesión del plexo braquial se clasificó como transitoria cuando el déficit neurológico fue temporal, resolviéndose antes de alcanzarse el año de edad, y como permanente cuando la parálisis continuaba presente tras un año de vida. En nuestro hospital, la hiperbilirrubinemia se maneja siguiendo las recomendaciones del National Institute for Health and Care Excellence (NICE) (Jaundice in Newborn Babies under 28 days, NICE)21. Los neonatos con niveles de bilirrubina en sangre cercanos al umbral para la exanguinotransfusión recibieron fototerapia doble. El diagnóstico de la hemorragia intracraneal neonatal se basó en neuroimagen por medio de ecografía transfontanelar. La encefalopatía hipóxico-isquémica en el neonato se definió como una puntuación Apgar a los 5 min < 5 y manifestaciones de acidosis metabólica asociadas a uno o más de los siguientes signos de disfunción neurológica: disminución del nivel de conciencia, tono muscular alterado, alteraciones de la función de los pares craneales y convulsiones (en la primera semana de vida)22. La encefalopatía hipóxico-isquémica se clasificó con la escala de Sarnat23. Se definió muerte neonatal como muerte producida en los primeros 28 días completos de vida (Organización Mundial de la Salud).
Nuestra UCIN ingresa a neonatos para recibir cuidados intensivos y de nivel intermedio. Los criterios de ingreso son: bajo peso al nacer (< 1.800g), prematuridad (< 34 semanas), necesidad de soporte cardiovascular o respiratorio (incluyendo oxigenoterapia), malformaciones congénitas graves, necesidad de cirugía o convulsiones, u otros problemas neurológicos que requieren monitorización neurológica, necesidad de terapia intravenosa, hipoglucemia persistente a pesar de recibir alimentación oral, hiperbilirrubinemia que requiere fototerapia doble o exanguinotransfusión o necesidad de estabilización antes de transferir al paciente a otra unidad.
El análisis de datos se realizó con el software SPSS versión 22. Comparamos las variables continuas mediante la prueba de la t de Student y las categóricas mediante la prueba de la χ2 o el test exacto de Fisher, según procediese. Se ajustaron modelos de regresión logística múltiple incluyendo aquellas variables para las que se encontraron diferencias significativas entre grupos en el análisis univariado. Se consideró estadísticamente significativo un valor de p < 0,05.
Dado que el estudio consistía en el análisis de datos anonimizados en una población hospitalaria, se consideró exento de la necesidad de obtener la aprobación del comité de ética del hospital.
ResultadosEntre el 1 de enero del 2012 y el 31 de diciembre del 2016, se atendieron 12.463 partos de neonatos de 24 o más semanas de edad gestacional en nuestro hospital. Un total de 5.991 (48%) fueron partos eutócicos, 3.412 (27%) partos por cesárea, 2.068 (17%) partos instrumentales con ventosa y 992 (8%) partos instrumentales con fórceps.
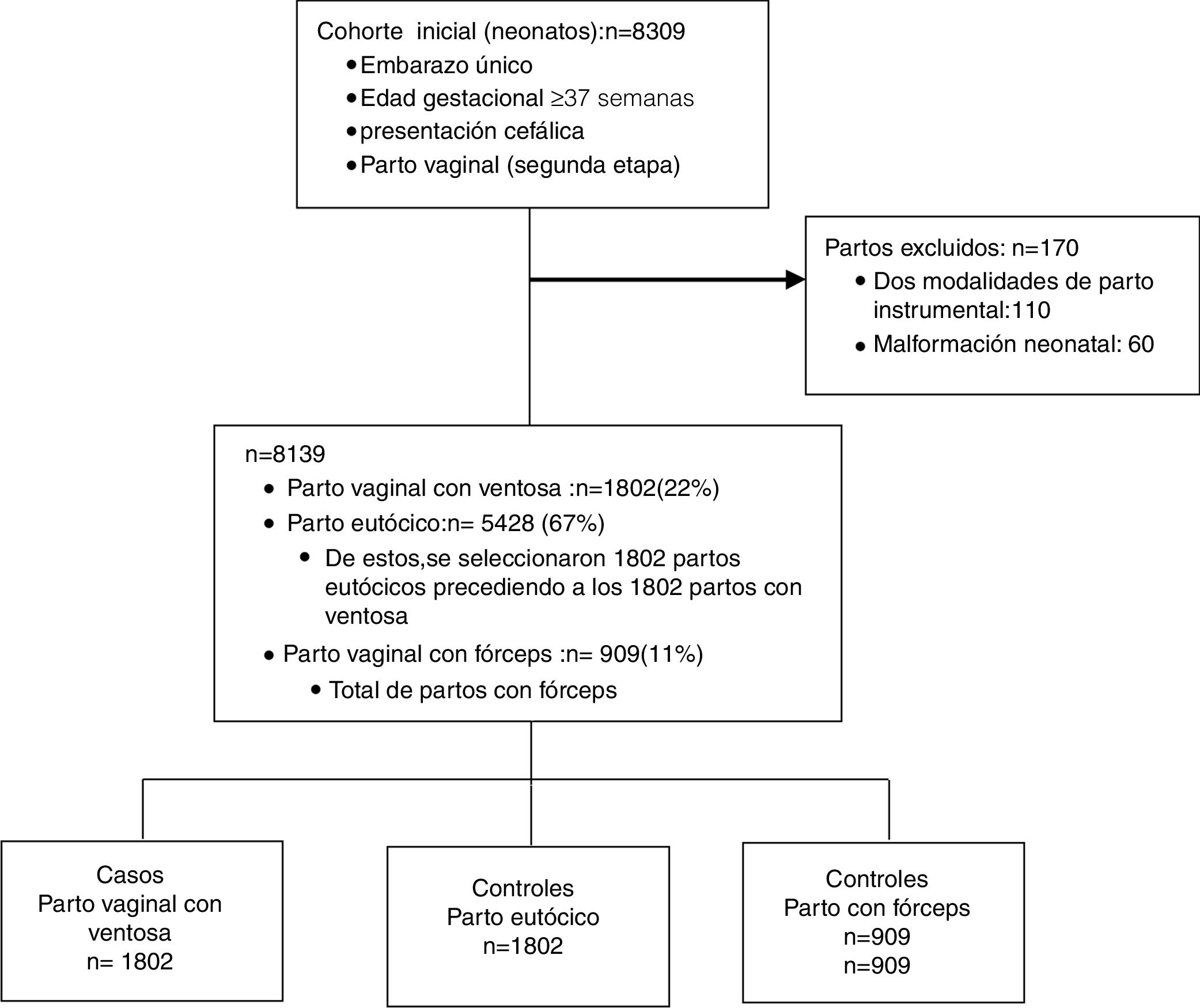
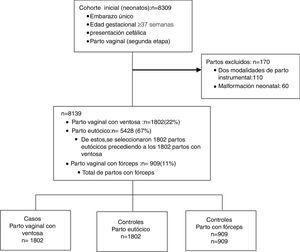
La cohorte inicial bajo estudio incluyó a 8.309 neonatos a término frutos de embarazo único nacidos por parto vaginal con presentación cefálica. Tras aplicarse los criterios de exclusión, la cohorte incluyó 8.139 partos: 5.428 (67%) partos eutócicos, 1.802 (22%) partos con ventosa y 909 (11%) partos con fórceps. La muestra final incluyó 1.802 partos con ventosa, 1.802 partos eutócicos y 909 partos con fórceps (fig. 1).
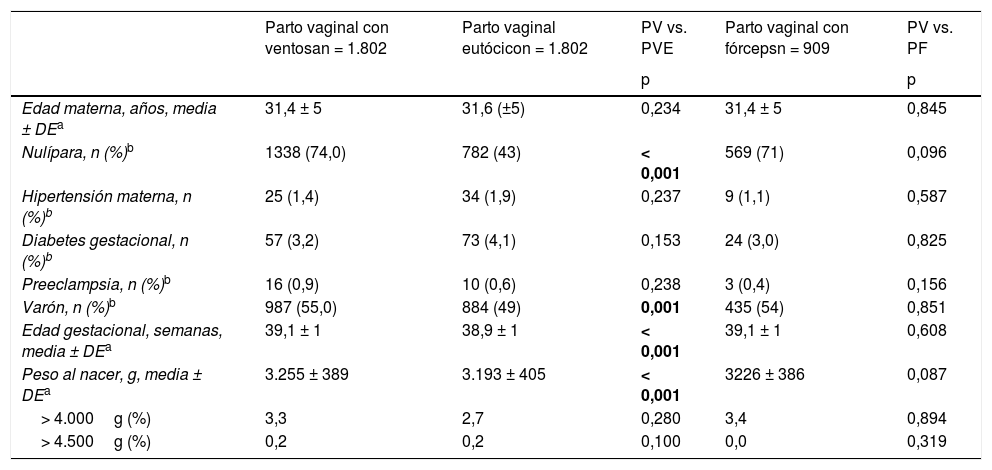
En comparación con el grupo de partos eutócicos, en el grupo de partos con ventosa la proporción de madres nulíparas fue mayor (74% vs. 43%; p < 0,001) (tabla 1), mientras que los neonatos mostraron predominancia del sexo masculino (55% vs. 49%; p < 0,001), nacieron a edades gestacionales más elevadas (39,1 semanas vs. 38,9 semanas; p < 0,001) y tuvieron mayor peso al nacer (3.255g vs. 3.193g; p < 0,001). No observamos diferencias significativas en la frecuencia de pesos al nacer mayores de 4.000g y mayores de 4.500g entre estos grupos (tabla 1).
Características maternas y neonatales principales en casos y controles
| Parto vaginal con ventosan = 1.802 | Parto vaginal eutócicon = 1.802 | PV vs. PVE | Parto vaginal con fórcepsn = 909 | PV vs. PF | |
|---|---|---|---|---|---|
| p | p | ||||
| Edad materna, años, media ± DEa | 31,4 ± 5 | 31,6 (±5) | 0,234 | 31,4 ± 5 | 0,845 |
| Nulípara, n (%)b | 1338 (74,0) | 782 (43) | < 0,001 | 569 (71) | 0,096 |
| Hipertensión materna, n (%)b | 25 (1,4) | 34 (1,9) | 0,237 | 9 (1,1) | 0,587 |
| Diabetes gestacional, n (%)b | 57 (3,2) | 73 (4,1) | 0,153 | 24 (3,0) | 0,825 |
| Preeclampsia, n (%)b | 16 (0,9) | 10 (0,6) | 0,238 | 3 (0,4) | 0,156 |
| Varón, n (%)b | 987 (55,0) | 884 (49) | 0,001 | 435 (54) | 0,851 |
| Edad gestacional, semanas, media ± DEa | 39,1 ± 1 | 38,9 ± 1 | < 0,001 | 39,1 ± 1 | 0,608 |
| Peso al nacer, g, media ± DEa | 3.255 ± 389 | 3.193 ± 405 | < 0,001 | 3226 ± 386 | 0,087 |
| > 4.000g (%) | 3,3 | 2,7 | 0,280 | 3,4 | 0,894 |
| > 4.500g (%) | 0,2 | 0,2 | 0,100 | 0,0 | 0,319 |
DE: desviación estándar; PF: parto con fórceps; PV: parto con ventosa; PVE: parto vaginal espontáneo.
La complicación menor más frecuente en los partos con ventosa fue la ictericia (14,7%), seguida del traumatismo de tejidos blandos (4,4%), la hiperbilirrubinemia tratada con fototerapia doble (2,8%), los cefalohematomas (1,9%) y las lesiones transitorias del plexo braquial (0,6%).
Las proporciones de las complicaciones mayores en el grupo de partos con ventosa fueron el 0,2% para las lesiones permanentes del plexo braquial, el 0,2% para las convulsiones y el 0,1% para las fracturas craneales, la hemorragia intracraneal o subgaleal y la encefalopatía hipóxico-isquémica (grado 3-grave). No hubo casos de encefalopatía hipóxico-isquémica de grado 1 o 2. Todos los casos de hemorragia intracraneal o subgaleal y los casos de encefalopatía hipóxico-isquémica ocurrieron en el grupo de parto con ventosa.
La tasa de mortalidad en el grupo de partos con ventosa fue del 0,1% (1 por 1.000) y correspondió a un total de 2 fallecimientos. Ambas muertes se asociaron a hemorragia intracraneal y subgaleal, y encefalopatía hipóxico-isquémica.
En el grupo de parto vaginal instrumental con ventosa, el 0,3% de los neonatos tuvieron una puntuación Apgar < 7 y el 4,2% ingresó en la UCIN.
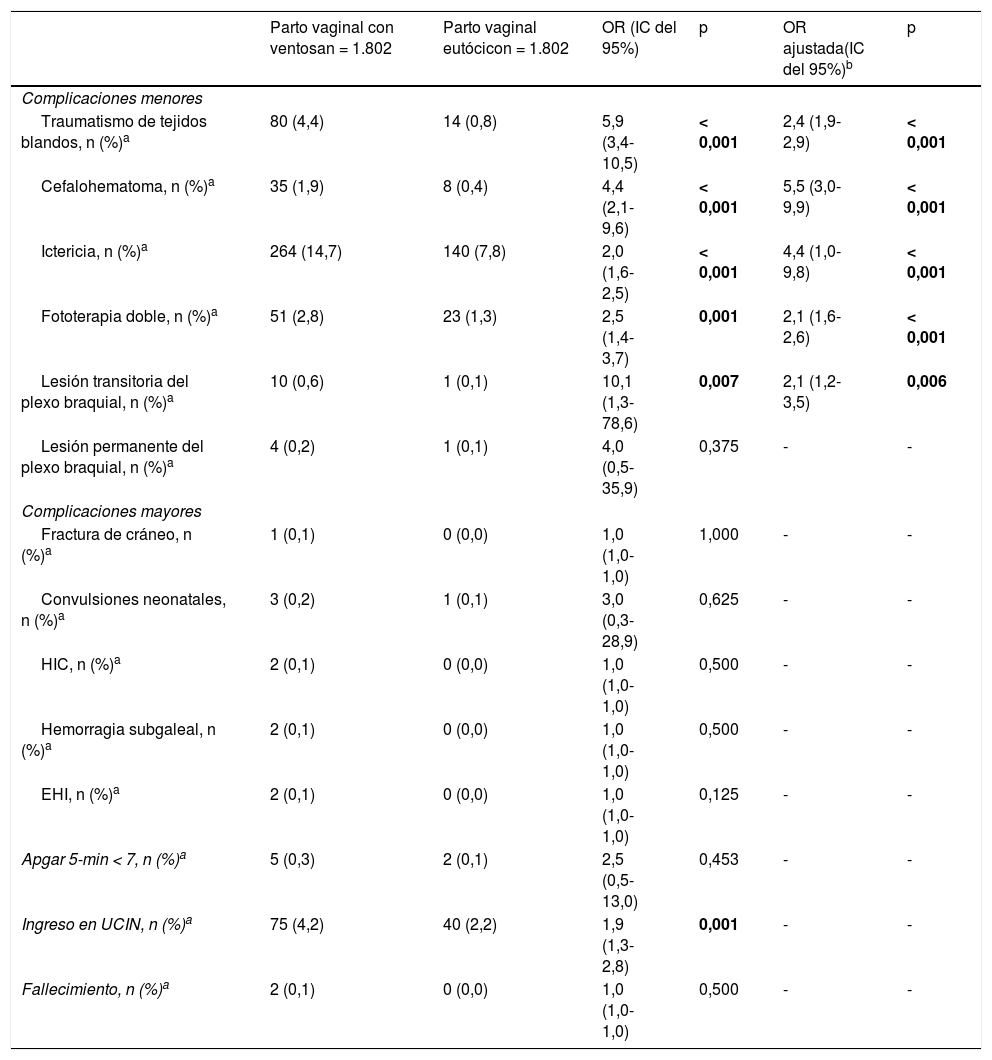
Los partos con ventosa se asociaron a un riesgo significativamente mayor de complicaciones menores en comparación con los partos eutócicos, diferencia que persistió al realizarse ajustes para posibles factores de confusión. La odds ratio (OR) ajustada fue de 2,4 para el traumatismo de tejidos blandos (p < 0,001), 5,5 para los cefalohematomas (p < 0,001), 4,4 para la ictericia (p < 0,001), 2,1 para la ictericia tratada con fototerapia doble (p < 0,001) y 2,1 para las lesiones transitorias del plexo braquial (p = 0,006) (tabla 2).
Complicaciones menores y mayores: parto con ventosa versus parto eutócico
| Parto vaginal con ventosan = 1.802 | Parto vaginal eutócicon = 1.802 | OR (IC del 95%) | p | OR ajustada(IC del 95%)b | p | |
|---|---|---|---|---|---|---|
| Complicaciones menores | ||||||
| Traumatismo de tejidos blandos, n (%)a | 80 (4,4) | 14 (0,8) | 5,9 (3,4-10,5) | < 0,001 | 2,4 (1,9-2,9) | < 0,001 |
| Cefalohematoma, n (%)a | 35 (1,9) | 8 (0,4) | 4,4 (2,1-9,6) | < 0,001 | 5,5 (3,0-9,9) | < 0,001 |
| Ictericia, n (%)a | 264 (14,7) | 140 (7,8) | 2,0 (1,6-2,5) | < 0,001 | 4,4 (1,0-9,8) | < 0,001 |
| Fototerapia doble, n (%)a | 51 (2,8) | 23 (1,3) | 2,5 (1,4-3,7) | 0,001 | 2,1 (1,6-2,6) | < 0,001 |
| Lesión transitoria del plexo braquial, n (%)a | 10 (0,6) | 1 (0,1) | 10,1 (1,3-78,6) | 0,007 | 2,1 (1,2-3,5) | 0,006 |
| Lesión permanente del plexo braquial, n (%)a | 4 (0,2) | 1 (0,1) | 4,0 (0,5-35,9) | 0,375 | - | - |
| Complicaciones mayores | ||||||
| Fractura de cráneo, n (%)a | 1 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 1,000 | - | - |
| Convulsiones neonatales, n (%)a | 3 (0,2) | 1 (0,1) | 3,0 (0,3-28,9) | 0,625 | - | - |
| HIC, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 0,500 | - | - |
| Hemorragia subgaleal, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 0,500 | - | - |
| EHI, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 0,125 | - | - |
| Apgar 5-min < 7, n (%)a | 5 (0,3) | 2 (0,1) | 2,5 (0,5-13,0) | 0,453 | - | - |
| Ingreso en UCIN, n (%)a | 75 (4,2) | 40 (2,2) | 1,9 (1,3-2,8) | 0,001 | - | - |
| Fallecimiento, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 0,500 | - | - |
EHI: encefalopatía hipóxico-isquémica; HIC: hemorragia intracraneal; IC: intervalo de confianza; OR: odds ratio; UCIN: Unidad de Cuidados Intensivos Neonatales.
a Prueba de la χ2.
bOdds ratio ajustada para la comparación de complicaciones menores y mayores entre el parto con ventosa y el parto con fórceps (paridad, sexo, edad gestacional y peso al nacer).
p < 0,05 – diferença estatisticamente significante.
La proporción de ingresos en la UCIN fue significativamente mayor en los partos vaginales con ventosa en comparación con los partos eutócicos (4,2% vs. 2,2%; OR: 1,9; p = 0,001). La tasa de mortalidad fue mayor en el grupo de partos con ventosa, aunque esta diferencia no fue estadísticamente significativa.
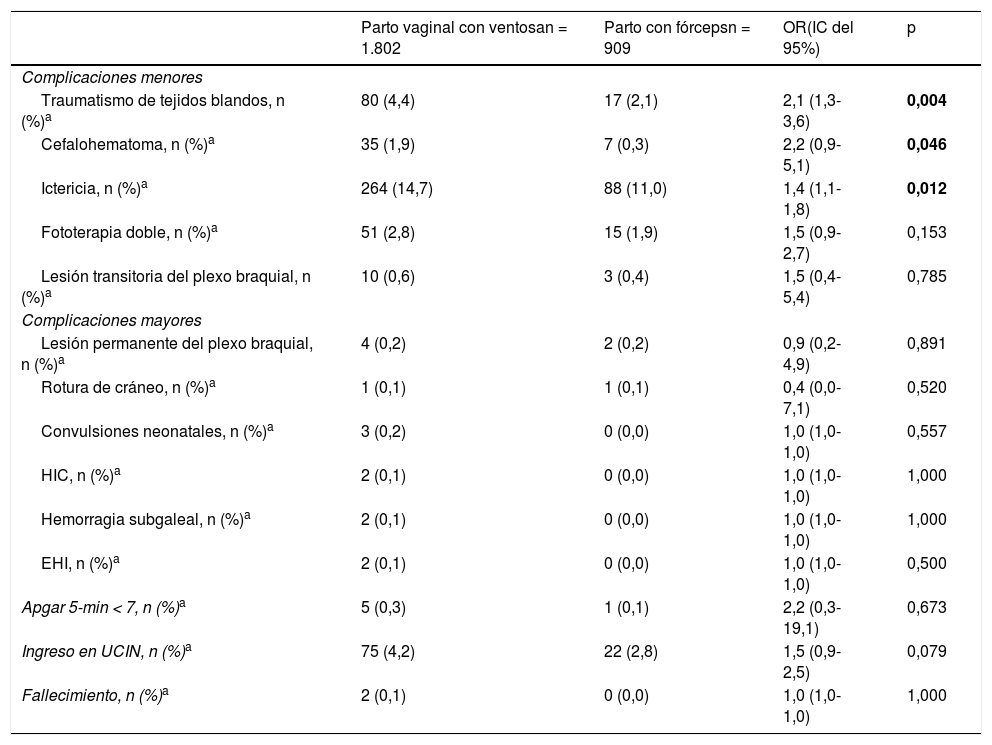
Al comparar las características maternas y neonatales en partos con ventosa y partos eutócicos, no encontramos diferencias significativas entre los partos con ventosa y los partos con fórceps (tabla 1). En comparación con los partos con fórceps, los partos con ventosa se asociaron a una incidencia mayor de traumatismo de tejidos blandos (4,4% vs. 2,1%; OR: 2,1; p = 0,004), cefalohematoma (1,9% vs. 0,3%; OR: 1,4; p = 0,046) e ictericia (14,7% vs. 11%; OR: 1,4; p = 0,012), pero no se observaron diferencias en la ictericia tratada con fototerapia doble o las lesiones transitorias del plexo braquial (tabla 3). Hubo una incidencia superior de complicaciones mayores y fallecimiento en el grupo de parto con ventosa, pero estas diferencias no fueron estadísticamente significativas (tabla 3).
Complicaciones menores y mayores: parto con ventosa versus parto con fórceps
| Parto vaginal con ventosan = 1.802 | Parto con fórcepsn = 909 | OR(IC del 95%) | p | |
|---|---|---|---|---|
| Complicaciones menores | ||||
| Traumatismo de tejidos blandos, n (%)a | 80 (4,4) | 17 (2,1) | 2,1 (1,3-3,6) | 0,004 |
| Cefalohematoma, n (%)a | 35 (1,9) | 7 (0,3) | 2,2 (0,9-5,1) | 0,046 |
| Ictericia, n (%)a | 264 (14,7) | 88 (11,0) | 1,4 (1,1-1,8) | 0,012 |
| Fototerapia doble, n (%)a | 51 (2,8) | 15 (1,9) | 1,5 (0,9-2,7) | 0,153 |
| Lesión transitoria del plexo braquial, n (%)a | 10 (0,6) | 3 (0,4) | 1,5 (0,4-5,4) | 0,785 |
| Complicaciones mayores | ||||
| Lesión permanente del plexo braquial, n (%)a | 4 (0,2) | 2 (0,2) | 0,9 (0,2-4,9) | 0,891 |
| Rotura de cráneo, n (%)a | 1 (0,1) | 1 (0,1) | 0,4 (0,0-7,1) | 0,520 |
| Convulsiones neonatales, n (%)a | 3 (0,2) | 0 (0,0) | 1,0 (1,0-1,0) | 0,557 |
| HIC, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 1,000 |
| Hemorragia subgaleal, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 1,000 |
| EHI, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 0,500 |
| Apgar 5-min < 7, n (%)a | 5 (0,3) | 1 (0,1) | 2,2 (0,3-19,1) | 0,673 |
| Ingreso en UCIN, n (%)a | 75 (4,2) | 22 (2,8) | 1,5 (0,9-2,5) | 0,079 |
| Fallecimiento, n (%)a | 2 (0,1) | 0 (0,0) | 1,0 (1,0-1,0) | 1,000 |
EHI: encefalopatía hipóxico-isquémica; HIC: hemorragia intracraneal; IC: intervalo de confianza; OR: odds ratio; UCIN: Unidad de Cuidados Intensivos Neonatales.
a Prueba de la χ2.
p < 0,05 – diferença estatisticamente significante.
Las tasas de parto instrumental con ventosa son difíciles de comparar por las diferentes metodologías empleadas por los distintos estudios y porque las prácticas clínicas varían de país a país. En nuestro estudio, encontramos una proporción de parto con ventosa del 22% en recién nacidos a término procedentes de embarazo único, habiendo sido del 11% en un estudio similar1.
La literatura que compara la morbilidad neonatal y materna con base en el tipo de parto apunta a múltiples factores de riesgo —por ejemplo, el peso al nacer5,16,24— que podrían causar sesgos. En nuestro estudio, el análisis múltiple se ajustó a todas las características maternas y neonatales que difirieron entre los grupos y que pudieran actuar como factores de confusión, y observamos que las diferencias persistieron para las complicaciones menores. En cuanto al peso al nacer, encontramos una diferencia de 62g en el peso al nacer medio entre los grupos de parto con ventosa y parto con fórceps. A nuestro parecer, esta diferencia no ha de considerarse clínicamente relevante. Tampoco encontramos diferencia en el número de neonatos macrosómicos. Por lo tanto, concluimos que el peso al nacer no parece haber afectado a los resultados de nuestro estudio. También observamos una mayor frecuencia del sexo masculino en el grupo de parto con ventosa en comparación con el grupo de parto eutócico, pero no se pudo establecer una correlación directa entre los desenlaces desfavorables en el grupo de parto con ventosa y la mayor proporción de varones. En cambio, un estudio reciente25 concluye que la circulación pulmonar y los pulmones están más desarrollados en las neonatas hembras, quienes, por tanto, están mejor preparadas para afrontar los retos de la transición de la vida fetal a la neonatal y la adaptación posnatal.
Nuestro estudio reveló tasas mayores de todas las complicaciones menores en los neonatos nacidos por extracción con ventosa en comparación con los nacidos en partos eutócicos o instrumentales con fórceps, con la excepción de la ictericia tratada con fototerapia doble y las lesiones transitorias del plexo braquial en el grupo de parto con fórceps.
El cefalohematoma se asocia con mayor frecuencia al parto con ventosa en comparación con el parto con fórceps7-9. En nuestra cohorte, la incidencia de cefalohematoma fue menor que la reportada en estudios previos (1,9% vs. 15%)15,24-27, lo que puede deberse a la infradocumentación. En la mayoría de los casos, el cefalohematoma no requiere tratamiento, aunque la reabsorción del hematoma puede causar ictericia2-9,9-24. Otra posible causa de ictericia es la reabsorción de magulladuras. La mayor incidencia de traumatismo de tejidos blandos y cefalohematoma podría explicar la mayor incidencia de ictericia en el grupo de parto con ventosa en comparación con otros tipos de parto vaginal. No obstante, la incidencia de abrasiones y laceraciones del cuero cabelludo también fue menor en comparación con la reportada en otros estudios (4,4% versus 10%)15. De nuevo, dado que estas complicaciones son transitorias y no tienen relevancia clínica, podrían estar infradocumentadas, lo que podría explicar estas discrepancias.
En nuestro estudio, la incidencia de lesiones del plexo braquial (0,06-0,6%) fue similar a la descrita en la literatura (0,04-0,6%)28. Se han identificado factores de riesgo para las lesiones del plexo braquial, tales como la macrosomía, la distocia de los hombros, el parto instrumental con ventosa o con fórceps y la ganancia de peso excesiva durante el embarazo29. También hay estudios que reportan que un peso al nacer de más de 4.000g se asocia independientemente a una evolución neonatal adversa tras la extracción por ventosa5,24. Sin embargo, en nuestro estudio el aumento en el riesgo de lesión transitoria del plexo braquial en partos con ventosa en comparación con partos eutócicos fue independiente del peso al nacer.
La incidencia de complicaciones mayores fue mayor en el grupo de parto con ventosa en comparación con los grupos de parto con fórceps y de parto eutócico, pero las diferencias no fueron significativas. Como las complicaciones raras fueron eventos infrecuentes, se requeriría una muestra mayor para detectar diferencias significativas.
En nuestro estudio, las complicaciones mayores más graves (hemorragia intracraneal y subgaleal y encefalopatía hipóxico-isquémica) se asociaron a las 2 muertes, y todos los casos ocurrieron en el grupo de parto con ventosa. La incidencia de hemorragia intracraneal en el grupo de parto con ventosa fue de 1,1 por 1.000. Las incidencias reportadas en la literatura varían, con un estudio que reporta una incidencia de hemorragia intracraneal traumática de 0,6 por 1.000 en neonatos nacidos a término mediante parto vaginal con ventosa5 y otro una incidencia más alta (8,8 por 1.000)16. La hemorragia intracraneal puede tener localización subdural, subaracnoidea, intraparenquimatosa o intraventricular. Existen diversos factores de riesgo para la hemorragia intracraneal (asfixia perinatal, prematuridad, diátesis hemorrágica, infección, malformaciones vasculares), pero la hemorragia subdural casi siempre es secundaria al traumatismo durante el nacimiento30. No se objetivaron factores de riesgo de infección ni se identificaron malformaciones vasculares en la ecografía Doppler transcraneal. En nuestra UCIN, la evaluación de los neonatos con manifestaciones neurológicas severas suele incluir una resonancia magnética (RM) craneal. No obstante, la RM craneal no se realizó en los 2 casos de hemorragia cerebral porque ambos pacientes estaban inestables y murieron en los primeros días de vida. Este hecho es particularmente importante, ya que algunas hemorragias no se pueden detectar mediante ecografía. Tampoco se evaluó la diátesis hemorrágica en estos pacientes. La hemorragia subgaleal es un proceso infrecuente pero potencialmente letal y se ha asociado al parto con ventosa15,31,32. Se produce por la rotura de los vasos emisarios y el consiguiente sangrado en el espacio potencial entre la aponeurosis epicraneal y el periostio de los huesos craneales. La incidencia de la hemorragia subgaleal en el grupo de parto con ventosa fue de 1,1 por 1.000, mientras que en un estudio previo realizado en Australia fue de 7,6 por 1.00032, Hay 2posibles explicaciones de esta discrepancia, incluyendo diferencias en la metodología, como por ejemplo la inclusión de todos los nacimientos y la infradocumentación de los casos leves. Cabe destacar de nuevo que no se excluyó la diátesis hemorrágica en estos casos. La incidencia de encefalopatía hipóxico-isquémica en neonatos fruto de partos con ventosa también fue menor en comparación con estudios previos con criterios de inclusión similares1 (1,1 por 1.000 vs. 4,7 por 1.000). Al contrario de lo que ocurre con los grados 2 y 3, es fácil que la encefalopatía hipóxico-isquémica de grado 1 se infradiagnostique, ya que sus síntomas son sutiles y pueden manifestarse en otros procesos. No encontramos casos de grado 1 en nuestro estudio con seguimiento de 5 años, lo que también podría deberse al diagnóstico erróneo o la infradocumentación.
La mortalidad global asociada a los 2 tipos de parto instrumental fue de 7 por 10.000. Otros autores han reportado un riesgo menor de muerte neonatal secundario a hemorragia intracraneal (3-4 por 10.000) asociado al parto instrumental con una de estas 2técnicas (ventosa o fórceps)1.
El ingreso en la UCIN fue más frecuente en los partos instrumentales en comparación con los partos eutócicos. La evidencia sobre este aspecto es inconsistente, habiendo estudios que concluyen que los neonatos nacidos mediante cualquier tipo de parto instrumental tienen un riesgo mayor de ingreso en la UCIN33, otros que concluyen que el uso de fórceps se asocia a una tasa más elevada de ingreso en la UCIN en comparación con el uso de ventosas de extracción34 y otros que proclaman que el ingreso en la UCIN no debería considerarse una variable indicativa de la morbilidad neonatal35. En cualquier caso, consideramos que el ingreso en la UCIN era relevante en nuestro estudio, ya que implica la separación de la madre, lo que se ha asociado a dificultades en la lactancia.
Cabe mencionar varias posibles limitaciones de nuestro estudio. Su diseño retrospectivo conlleva una posibilidad de sesgo. No obstante, los datos de la mayoría de las variables analizadas se obtienen y documentan de manera prospectiva y sistemática, y se reportan anualmente. Este es un aspecto relevante, especialmente en lo que concierne a los estudios retrospectivos. Además, el gran tamaño de nuestra cohorte limitaría este efecto. Aun así, el tamaño muestral fue demasiado pequeño para las complicaciones mayores.
Nuestro estudio, como ocurre con la mayoría de los estudios sobre los desenlaces de distintos tipos de parto y la evolución neonatal, está limitado por la dificultad de separar la indicación del tipo de parto del tipo de parto de por sí. Aunque el parto vaginal con ventosa se ha asociado a complicaciones neonatales menores y mayores en muchos estudios, no queda claro si las complicaciones son resultado de la extracción con ventosa o si la extracción con ventosa se requiere a causa de la complicación (arritmia fetal, estado fetal no tranquilizador, parto prolongado). En consecuencia, no podemos afirmar que el parto vaginal instrumental sea un factor de riesgo independiente asociado a tasas mayores de mortalidad. No se analizaron algunas variables que podrían influir la evolución neonatal, tales como la comorbilidad materna, la indicación para la extracción con ventosa, la presentación fetal y el número de tracciones, lo que supone una limitación de nuestro estudio. La elección entre el uso de fórceps y el uso de ventosas de extracción depende fundamentalmente de la posición de la cabeza fetal en el canal del parto y de variables maternas también relacionadas con el canal del parto. Aunque no estudiamos estas variables, dudamos de que fueran una fuente de sesgos, ya que la elección de la técnica suele depender más de las condiciones de aplicabilidad que de la presentación fetal.
No obstante, nuestro estudio también presenta fortalezas que lo distinguen de estudios previos sobre el tema. Todos los neonatos nacieron en un único centro obstétrico con un gran volumen asistencial y un manejo estandarizado de todas las mujeres embarazadas. Todos los partos instrumentales fueron asistidos por un obstetra o un residente de Obstetricia bajo supervisión. Por cada caso de parto vaginal con ventosa se incluyeron un caso de parto con fórceps y un caso de parto eutócico atendidos por el mismo equipo, lo que esperamos haya minimizado posibles sesgos.
En mujeres completamente dilatadas con un embarazo único a término, el parto instrumental con ventosa se asocia a una incidencia mayor de complicaciones neonatales menores en comparación con el parto con fórceps o el parto eutócico. Es sabido que el parto eutócico es el tipo de parto óptimo, tanto para la madre como para el neonato, si se reúnen las condiciones obstétricas y neonatales necesarias. No obstante, la asistencia al parto con ventosa debe llevarse a cabo en presencia de una indicación formal para ello. Las ventosas han de ser manejadas por un obstetra o por un residente bajo la supervisión de un especialista.
Las posibles complicaciones de los partos instrumentales con ventosa justifican una vigilancia más estrecha de estos neonatos en las primeras 12 a 24 h por parte de los neonatólogos, que siempre han de ser informados del uso de estos instrumentos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.