La conciliación de la medicación (CM) es una de las principales estrategias para disminuir los errores de medicación en las transiciones asistenciales. En España existen publicadas diferentes guías con recomendaciones para la implantación y el desarrollo de la CM orientadas a la población adulta, sin estar los pacientes pediátricos incluidos. En el año 2018 se llevó a cabo un estudio que permitió la posterior publicación de un documento con criterios de selección de pacientes pediátricos en los que priorizar la CM.
ObjetivosDescribir las características de los pacientes pediátricos con mayor probabilidad de sufrir errores de conciliación (EC), para confirmar si los resultados de un estudio previo son extrapolables.
MetodologíaEstudio prospectivo y multicéntrico con pacientes pediátricos ingresados. Se analizaron los EC detectados durante la realización de la CM al ingreso. La mejor historia farmacoterapéutica posible del paciente fue obtenida utilizando diferentes fuentes de información y confirmándose con una entrevista con el paciente/cuidador.
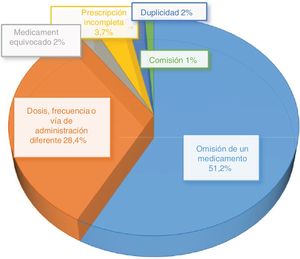
ResultadosSe detectaron 1.043 discrepancias, determinándose como EC 544, afectando a 317 pacientes (43%). La omisión de algún medicamento fue el error más común (51%). La mayoría de los EC se asociaron con los medicamentos de los grupos A (31%), N (23%) y R (11%) de la clasificación ATC. La polimedicación y la enfermedad de base onco-hematológica fueron los factores de riesgo asociados a la presencia de EC con significación estadística.
ConclusionesLos hallazgos de este estudio permiten priorizar la CM en un grupo concreto de pacientes pediátricos, favoreciendo la eficiencia del proceso. Los pacientes onco-hematológicos y la polimedicación se confirman como los principales factores de riesgo para la aparición de EC en la población pediátrica.
Medication reconciliation (MR) is one of the main strategies used to reduce medication errors in care transitions. In Spain, several guidelines have been published with recommendations for the implementation and development of MR processes aimed at the adult population, and not applicable to paediatric patients. In 2018, a study was carried out that allowed the subsequent publication of a document establishing criteria for the selection of paediatric patients in whom CM should be prioritised.
ObjectivesTo describe the characteristics of the paediatric patients most likely to be subject to reconciliation errors (REs) to confirm whether the results of a previous study could be extrapolated.
MethodologyProspective, multicentre study in paediatric inpatients. We analysed the REs detected in the MR at the time of admission. We obtained the best possible medication history of the patient using different sources of information, subsequently confirmed through an interview with the patient/caregiver.
Results1043 discrepancies were detected, of which 544 were categorised as REs, affecting 317 patients (43%). Omission of a drug was the most common error (51%). Most REs involved drugs in groups A (31%), N (23%) and R (11%) of the ATC classification. Polypharmacy and oncological/haematological disease were the risk factors that exhibited a statistically significant association with the occurrence of REs.
ConclusionsThe findings of this study allow the prioritisation of MR in a specific group of paediatric patients, contributing to improve the efficiency of the process. Oncological/haematological disease and polypharmacy were confirmed as the main risk factors for the occurrence of REs in the paediatric population.
La seguridad del paciente es una prioridad de la asistencia sanitaria y un aspecto clave de calidad asistencial. El uso de los medicamentos es un proceso complejo en el que pueden producirse errores de medicación (EM), considerándose estos como cualquier incidente prevenible que pueda causar daño al paciente o de dar lugar a una utilización inapropiada de los medicamentos cuando estos están bajo el control de los profesionales sanitarios o del paciente o consumidor. Dichos EM tienen un gran impacto en la morbimortalidad de los pacientes y ocurren, en gran medida, durante la transición de pacientes entre los diferentes niveles asistenciales. Según la Organización Mundial de la Salud (OMS), en su informe técnico de 2017 «Seguridad de la medicación en las transiciones asistenciales»1, entre el 3-97% de los pacientes adultos y entre el 22-72% de los pacientes pediátricos tenían al menos una discrepancia en la medicación en el momento del ingreso. Por ello, propone la mejora de la seguridad en 3 áreas prioritarias, encontrándose entre ellas las transiciones asistenciales, así como los pacientes especialmente vulnerables, dentro de los que se encuentran los pacientes pediátricos2, en los cuales, la tasa de efectos adversos (EA) potenciales es 3 veces mayor que en adultos3, teniendo menor capacidad de amortiguación en caso de sufrir un EM.
Una de las principales estrategias propuestas para disminuir los EM en las transiciones asistenciales es la conciliación de la medicación (CM), cuya implantación y desarrollo está avalada por muchas instituciones y entidades tanto nacionales como internacionales, como la OMS4, el Instituto para el Uso Seguro del Medicamento (ISMP)5, el National Institute for Health and Care Excellence (NICE)6, la Joint Commission (JCAHO)7, el Ministerio de Sanidad en España8 o el Servicio Madrileño de Salud9.
La CM se define como el proceso formal y estandarizado de obtener la lista completa de la medicación previa a la transición asistencial de un paciente, compararla con la prescripción activa, y analizar y resolver las discrepancias encontradas para garantizar que los pacientes reciben todos los medicamentos de su tratamiento crónico, adecuados a su actual situación clínica y a la nueva prescripción realizada tras la transición asistencial10.
En España existen publicadas diferentes guías para la implantación de la CM, en las que se hacen recomendaciones sobre la necesidad de disponer de un sistema estandarizado para recopilar y documentar la información de todos los medicamentos del paciente o considerar el uso de las tecnologías para facilitar el procedimiento de la conciliación11,12. Sin embargo, todas estas guías están orientadas a la población adulta, sin estar los pacientes pediátricos incluidos de forma específica.
Al igual que en la población adulta, en los pacientes pediátricos es necesario diseñar estrategias que nos permitan llegar a un mayor número de pacientes con un aprovechamiento más eficiente de los recursos. Para ello hay que seleccionar pacientes en los que se pueda obtener un mayor beneficio. Esta selección puede realizarse según la existencia de determinadas características del paciente o de su tratamiento que aumenten la probabilidad de error. Para ello es imprescindible determinar aquellos factores que se asocian a la existencia de EC en la población pediátrica para determinar variables que permitan la selección de pacientes con mayor susceptibilidad de sufrir EC y que sirva como herramienta para la implantación de la CM en otros centros sanitarios pediátricos.
En el año 2018, nuestro grupo de trabajo llevó a cabo un proyecto con el objetivo de implantar un programa de CM al ingreso en pacientes pediátricos, en el que se incluían pacientes con y sin enfermedad de base y/o tratamiento domiciliario, realizada por un farmacéutico hospitalario13. Analizando los resultados de este proyecto se encontraron unas variables (paciente polimedicado y/o enfermedad de base neurológica u onco-hematológica) que permiten seleccionar aquellos pacientes pediátricos más susceptibles de sufrir EC y, por lo tanto, candidatos a ser conciliados a su ingreso en el hospital14. De esta forma aseguramos la CM en aquellos pacientes pediátricos con mayor probabilidad de sufrir EC durante las transiciones asistenciales, optimizando los recursos disponibles. El estudio de Iturgoyen et al.14 constituye el primer documento en el que se exponen criterios para seleccionar a los pacientes que deben priorizarse a la hora de realizar la CM en los centros pediátricos que quieran implantar esta actividad asistencial en su práctica clínica. Esto es de gran importancia debido a la escasa bibliografía existente relacionada con la CM en la población pediátrica, así como a la exclusión de esta población en las guías de CM existentes.
Puesto que estas variables están basadas en la experiencia de un único centro pediátrico, el objetivo de realizar este estudio multicéntrico es incluir otras poblaciones de pacientes pediátricos con enfermedades de base diferentes a las incluidas en el estudio de Iturgoyen et al. para confirmar si las variables encontradas para seleccionar los pacientes más susceptibles de sufrir un EC son las mismas independientemente del tipo de paciente crónico atendido, motivo por el cual la N total del estudio multicéntrico es menor que el descrito por Iturgoyen et al14.
Material y métodosEstudio prospectivo y multicéntrico en 11 hospitales españoles de CM en la población pediátrica, con los siguientes criterios de inclusión: pacientes crónicos pediátricos, que ingresaron en el hospital durante el período de duración del estudio. El estudio inicialmente tenía una duración prevista de 11 meses que debido a la pandemia fue prorrogada un año más.
Se excluyeron del estudio los pacientes ingresados a cargo del servicio de psiquiatría, pacientes con una duración de ingreso estimada igual o inferior a 24h, pacientes en los que no fuera posible realizar la entrevista clínica al paciente y/o cuidador y pacientes del servicio de urgencias.
Se registraron las siguientes variables: fecha del ingreso, fecha de la conciliación, edad, sexo, motivo del ingreso, enfermedad de base, alergias o intolerancias a fármacos, número de fármacos domiciliarios (considerándose paciente polimedicado aquel con 4 o más fármacos15), fármacos de estrecho margen terapéutico (FEMT), tratamiento fitoterápico u homeopático, actualización de tratamiento prescrito en programa de prescripción de atención primaria, discrepancias, número de discrepancias por paciente, tipo de discrepancia, intervención farmacéutica (IF), tipo de IF, resolución de discrepancia, fármaco implicado en discrepancia y grupo farmacológico implicado en la discrepancia.
Los grupos farmacológicos implicados en la discrepancia se clasificaron utilizando la clasificación anatómica, terapéutica y química (ATC) de la OMS.
Se registró el nombre completo de cada medicamento, dosificación, alergias e intolerancias a medicamentos, hábitos de administración y adherencia al tratamiento.
Para obtener la información de los pacientes seleccionados y conseguir la historia farmacoterapéutica (HF) del paciente, se utilizó la historia clínica de atención hospitalaria, la de atención primaria, informes médicos de otros centros y registros de administración de enfermería, y se realizó una entrevista clínica al paciente/padre/tutor/cuidador para confirmar los datos obtenidos.
Una vez obtenida la HF de cada paciente conciliado se procedió a analizar las posibles discrepancias entre esta y el tratamiento prescrito al ingreso teniendo en cuenta la actual situación clínica del paciente.
Las discrepancias fueron clasificadas en base al documento de consenso en terminología y clasificación en CM de la Sociedad Española de Farmacia Hospitalaria (2009)11 en justificadas y no justificadas, siendo estas últimas las consideradas como errores de conciliación (EC).
La intervención farmacéutica supuso el último paso, se comunicaron al facultativo responsable los EC detectados a través del sistema de prescripción electrónica o de forma oral las IF de mayor importancia.
Atendiendo a la Ley Orgánica de protección de datos 3/2018 y a al Reglamento 2016/679 del Parlamento europeo y del Consejo de 27 de abril de 2016, con el fin de proteger los datos de carácter confidencial de los pacientes, éstos se identificaron con un código numérico correlativo precedido de las iniciales del centro.
Para la recogida de datos se utilizó el software libre: Research Electronic Database Capture (REDcap) y para el análisis estadístico el paquete estadístico SAS® v.9.4.
La descripción de las variables cuantitativas se realizó mediante los estadísticos descriptivos de la media y desviación típica y otros estadísticos robustos como la mediana y el intervalo intercuartílico, así como los valores máximo y mínimo. Para analizar los factores asociados a los EC se creó un modelo de regresión logística binomial introduciendo como variable dependiente el EC como variable dicotómica y como variables independientes aquellas que fueron significativas en el análisis bivariante. Se utilizó un método stepwise para la selección de variables, presentándose un modelo con las variables significativas únicamente. El modelo se representa mediante odds ratio (OR) y su intervalo de confianza (IC) al 95%. Todos los contrastes se realizaron a 2 colas y se consideraron estadísticamente significativos aquellos p valores inferiores al 5%.
El estudio obtuvo la aprobación del Comité de Ética de Investigación con medicamentos del centro investigador principal. Se obtuvo un consentimiento informado de todos los pacientes que se incluyeron en el estudio.
ResultadosDescripción de la población y centros participantesLos pacientes incluidos en el estudio por centro participante se describen en la tabla 1.
Pacientes incluidos por centro participante
| Centro (Ciudad) | N.° |
|---|---|
| Hospital General Universitario Gregorio Marañón (Madrid) | 75 |
| Hospital San Joan de Deu (Barcelona) | 148 |
| Hospital Universitario Puerta de Hierro (Madrid) | 16 |
| Hospital Virgen de la Arrixaca (Murcia) | 45 |
| Hospital Infantil Universitario Niño Jesús (Madrid) | 68 |
| Complejo Hospitalario La Coruña (La Coruña) | 38 |
| Hospital Universitario y Politécnico La Fe (Valencia) | 40 |
| Hospital Regional Universitario Carlos Haya (Málaga) | 70 |
| Hospital Universitario Vall d́Hebron (Barcelona) | 80 |
| Hospital Universitario Virgen del Rocío (Sevilla) | 87 |
| Complejo Hospitalario Universitario Insular Materno Infantil (Gran Canaria) | 74 |
| Total | 741 |
Las características sociodemográficas de los pacientes incluidos en el estudio se recogen en la tabla 2.
Características sociodemográficas de los pacientes incluidos en el estudio
| Características | Total n=741 |
|---|---|
| Frecuencia (%) | |
| Sexo | |
| Femenino | 333 (44,9%) |
| Masculino | 408 (55,1%) |
| Mediana de edad± DE (años)Intervalo intercuartílico | 8,5±5,5(3,4-13,1) |
| Grupo de edad | |
| Neonato o recién nacido (0-29 días) | 0 |
| Lactante/niño de corta edad (un mes/un año) | 72 (9,7%) |
| Niño preescolar (>1/5 años) | 219 (29,6%) |
| Niño escolar (>5/12 años) | 248 (33,5%) |
| Adolescencia (>12/18 años) | 202 (27,3%) |
| Mediana del n.° de fármacos como tratamiento habitual (intervalo intercuartílico) | 4 (3-7) |
| Polimedicación (≥4 fármacos) | |
| Sí | 471 (63,6%) |
| No | 270 (36,4%) |
| Alergia/intolerancia medicamentosa | |
| Sí | 41 (5,5%) |
| No | 700 (94,5%) |
| FEMT | |
| Sí | 191 (25,8%) |
| No | 550 (74,2%) |
| Medicamentos sin receta, fitoterápicos u homeopáticos | |
| Sí | 17 (2,3%) |
| No | 724 (97,7%) |
| Unidad de ingreso | |
| Urgencias | 49 (6,6%) |
| Unidad de críticos | 35 (4,7%) |
| Unidad de hospitalización | 654 (88,3%) |
| Otros | 3 (0,4%) |
DE: desviación estándar; FEMT: fármacos de estrecho margen terapéutico.
Los 741 pacientes que fueron incluidos en este estudio ingresaron principalmente en los servicios de pediatría general (28,2%), neurología infantil (15,6%), hematología (11,5%) y oncología (10,3%).
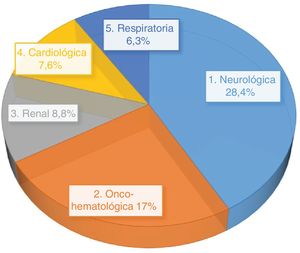
Las principales enfermedades de base de los pacientes incluidos en el estudio fueron las neurológicas con un 27,7% de incidencia, las oncohematológicas en el 21,2% de los pacientes seguido de las enfermedades que afectan al sistema renal y cardiológicas, 9,4 y 8,4%, respectivamente.
Prácticamente 2/3 de la muestra (63,3%) eran pacientes polimedicados, es decir tomaban 4 o más fármacos versus el 36,4% que tomaba en domicilio entre uno y 3 fármacos.
Ciento noventa y un pacientes (25,8%) tenían en su tratamiento de base algún fármaco de estrecho margen terapéutico. Los principales grupos farmacoterapéuticos fueron antiepilépticos Grupo N03 (49%), agentes inmunosupresores L04 (37%) y terapia tiroidea H03 (10%). Si analizamos los principios activos más utilizados encontramos en primer lugar el ácido valproico (34%), tacrolimus (26%) y levotiroxina (8,4%). Hay que tener en cuenta que algunos pacientes tomaban más de un fármaco de estrecho margen terapéutico a la vez.
Resultados generales de la conciliación de la medicaciónDiscrepancias detectadasSe detectaron 1.043 discrepancias. De ellas, 499 estaban justificadas por la nueva situación clínica del paciente o bien estaban claramente documentadas en la historia clínica o el médico las confirmó como cambios intencionados tras la intervención del farmacéutico. Las 544 restantes,7 se confirmaron como EC (52% del total de discrepancias).
Pacientes con discrepanciasEn 494 pacientes se registró al menos una discrepancia, lo que supone 2/3 de la muestra.
La mitad de los pacientes con discrepancias, presentaba entre una y 3 discrepancias. El número máximo de discrepancias encontradas en un solo paciente fue 9 (intervalo 1-9).
Pacientes con errores de conciliaciónLa prevalencia de EC fue del 43% (317/741 pacientes con al menos un EC). Las características de los pacientes que presentaron algún EC se recogen en la tabla 3.
Características de los pacientes con al menos un error de conciliación
| Características | Total n=317 |
|---|---|
| Frecuencia (%) | |
| Sexo | |
| Femenino | 144 (45,4%) |
| Masculino | 173 (54,6%) |
| Mediana de edad (años)±DE (intervalo) | 8,4±5,6(0,1-26,8) |
| Grupo de edad | |
| Neonato o recién nacido (0-29 días) | 0 |
| Lactante/niño de corta edad (un mes/un año) | 37 (11,7%) |
| Niño preescolar (>1/5 años) | 83 (26,2%) |
| Niño escolar (>5/12 años) | 109 (34,4%) |
| Adolescencia (>12/18 años) | 88 (27,8%) |
| Mediana del n.° de fármacos como tratamiento habitual (intervalo)(mínimo/máximo) | 5 (1-18) |
| Polimedicación (≥4 fármacos) | |
| Sí | 223 (70,3%) |
| No | 94 (29,7%) |
| Alergia/intolerancia medicamentosa | |
| Sí | 21 (6,6%) |
| No | 296 (93,4%) |
| FEMT | |
| Sí | 81 (25,6%) |
| No | 236 (74,4%) |
| Medicamentos sin receta, fitoterápicos u homeopáticos | |
| Sí | 7 (2,2%) |
| No | 310 (97,8%) |
| Unidad de ingreso | |
| Urgencias | 21 (6,6%) |
| Unidad de críticos | 9 (2,8%) |
| Unidad de hospitalización | 286 (90,2%) |
| Otros | 1 (0,3%) |
DE: desviación estándar; FEMT: fármacos de estrecho margen terapéutico.
Los pacientes con al menos un EC ingresaron mayoritariamente en pediatría general (30,1%), neurología (15%), hematología (9,1%), cirugía (8,4%) y oncología (7,7%).
Las enfermedades de base más frecuentes entre los pacientes con EC están recogidas en la figura 1.
Tipos de errores de conciliación
El tipo de EC más frecuente fue la «omisión de algún medicamento», que supuso un 51,2% del total de los EC, seguido por «una dosis, frecuencia o vía de administración diferente», con un 28,4% del total (fig. 2).
Fármacos implicados en los errores de conciliación
Los grupos ATC de los principales fármacos implicados en los EC aparecen reflejados en la tabla 1. Los grupos más implicados en los EC fueron el A (31%), el N (23%), el R (11%), el B (7%), el J (6%) y el H (5%). Por subgrupos, los más frecuentes fueron los antiepilépticos-N03 (12%), las vitaminas-A11 (12%) y los agentes frente a padecimientos obstructivos de las vías respiratorias-R03 (8%),
Los grupos terapéuticos de los fármacos implicados con mayor frecuencia en los EC se recogen en la tabla 4.
Grupos ATC implicados en los EC
| ATC fármaco implicado en EC | Frecuencia | Porcentaje |
|---|---|---|
| Grupo A | 168 | 31 |
| Grupo B | 37 | 7 |
| Grupo C | 28 | 5 |
| Grupo D | 5 | 1 |
| Grupo G | 8 | 1 |
| Grupo H | 27 | 5 |
| Grupo J | 35 | 6 |
| Grupo L | 19 | 3 |
| Grupo M | 9 | 2 |
| Grupo N | 124 | 23 |
| Grupo P | 2 | 0,5 |
| Grupo R | 62 | 11 |
| Grupo S | 8 | 1 |
| Grupo V | 3 | 0,5 |
| Dietas | 9 | 1 |
EC: errores de conciliación.
Los principales subgrupos terapéuticos/principios activos fueron: antiepilépticos (12,3%), vitamina D (8,6%), omeprazol (5,1%) y trimetoprim+sulfametoxazol (3,1%).
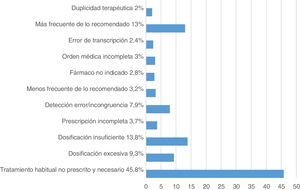
Análisis de las intervenciones farmacéuticasSe efectuaron un total de 493 IF de las que fueron aceptadas 433 (87,8%). Los motivos de IF más frecuentes se recogen en la figura 3.
Las IF mayoritarias fueron: 226 «Tratamiento habitual no prescrito y necesario» suponiendo un 45,8% del total de las IF y 68 «Dosificación insuficiente» (13,8%), coincidiendo con los dos principales tipos de EC registrados (omisión y diferente dosis).
Del total de las 493 IF realizadas, 81 incidieron en la seguridad (18,7%), 212 en la efectividad del tratamiento (49%) y 140 sobre seguridad/efectividad (32,3%).
Al analizar las características demográficas, enfermedad de base, tratamiento habitual, número de fármacos en domicilio o la existencia de FEMT en el tratamiento de base entre el grupo de pacientes sin EC y los pacientes en los que sí se habían encontrado EC, no se encontraron diferencias estadísticamente significativas en esas variables entre ambos grupos salvo en las variables polimedicación y enfermedad de base (tabla 5). El 58,5% de los pacientes sin EC estaban polimedicados, frente al 70,3% en el grupo de pacientes con EC. Se encontró una diferencia estadísticamente significativa (OR=0,59; p=0,0009) a la presencia/ausencia de polimedicación entre pacientes con y sin EC, así como en los pacientes con enfermedades de base onco-hematológicas (OR=1,59; p<0,0172) respecto a aquellos con otro grupo de enfermedades de base.
Evaluación de la asociación entre variables de estudio y probabilidad de errores de conciliación
| Características | Sin errores de conciliación(%) | Con errores de conciliación(%) | Valor de p |
|---|---|---|---|
| Sexo | |||
| Femenino | 44,6 | 45,4 | p>0,05 |
| Masculino | 55,4 | 54,6 | |
| Grupo de edad | |||
| Neonato o recién nacido (0-29 días) | 0 | p>0,05 | |
| Lactante/niño de corta edad (un mes/un año) | 8,3 | 11,7 | |
| Niño preescolar (>1/5 años) | 32,1 | 26,2 | |
| Niño escolar (>5/12 años) | 32,8 | 34,4 | |
| Adolescencia (>12/18 años) | 26,9 | 27,8 | |
| FEMT | |||
| Sí | 25,9 | 25,6 | p>0,05 |
| No | 74,1 | 74,4 | |
| Principales enfermedades de base | |||
| Enfermedad neurológica | 27,1 | 28,4 | p>0,05 |
| Enfermedades digestivas | 4,5 | 5 | |
| Enfermedades renales | 9,9 | 8,8 | |
| Enfermedades cardiológicas | 9 | 7,6 | |
| Enfermedades oncohematológicas | 24,3 | 17 | p=0,0182 |
DE: desviación estándar; FEMT: fármacos de estrecho margen terapéutico.
Establecer y sistematizar planes de continuidad asistencial de la farmacoterapia basados en procesos de CM es fundamental para coordinar y actuar sobre todos los puntos críticos de transición del paciente, de manera que la repercusión clínica sea patente, en combinación con el desarrollo de estrategias de selección de pacientes según riesgo o con la elaboración de guías clínicas de conciliación.
En pacientes adultos están claramente establecidos como factores de riesgo para la aparición de EC la edad, la polimedicación, la pluripatología y la presencia de FEMT16–19. Por ello, existen recomendaciones, guías y algoritmos de selección de pacientes para hacer el proceso de CM más eficiente.
Según nuestro conocimiento, este es el primer estudio multicéntrico (realizado en 11 centros) de CM al ingreso en el que se incluye la población pediátrica con alguna enfermedad crónica.
En comparación con otros estudios de CM en pediatría publicados recientemente20,21, el tamaño muestral de nuestro estudio es bastante superior.
En nuestro estudio, se registró un 43% de pacientes con al menos un EC, frente al 13% encontrado en el estudio de Abu el al.20, el 14% en el de dos Santos et al.21 y el 22% en el de Coffey et al.22. Una de las justificaciones que podrían explicar esta diferencia es el diseño multicéntrico de nuestro estudio, que permite un mayor tamaño muestral, con inclusión de pacientes con diferentes enfermedades de base y tratamientos con respecto a los que se atienden en un único centro.
Por otro lado, los pacientes incluidos en nuestro estudio fueron polimedicados, criterio no incluido en los estudios de Abu et al.20 (se incluyeron pacientes con al menos un fármaco como tratamiento habitual), dos Santos et al.21 (sin restricción según número de fármacos) ni Coffey et al.22. La utilización de criterios de inclusión más restrictivos se puede relacionar con una mayor probabilidad de error, como los descritos en los estudios de Stone et al.23 en el que solo se incluyeron niños con enfermedad compleja o el de Rousseau et al.24 en el que se incluyeron pacientes con 4 o más fármacos, o con fármacos de alto riesgo en su tratamiento habitual. Al igual que en nuestro estudio en la mayoría de los estudios la omisión de medicación es la principal causa de error de conciliación. Sería recomendable, a la hora de sistematizar la conciliación de medicación en los centros sanitarios, incluir siempre la revisión de posibles omisiones de medicación sin justificación por la situación clínica del paciente.
Dos de los principales principios activos implicados en los EC en nuestro estudio fueron colecalciferol y omeprazol, coincidiendo con los resultados obtenidos por Abu Farha et al.20. En el estudio de dos Santos Alcántara et al.21 realizado en el servicio de pediatría de un hospital brasileño, se registró el grupo J como el principalmente implicado en los EC producidos en 3 transiciones asistenciales diferentes (ingreso, traslados internos y alta hospitalaria). En nuestro estudio, este grupo de fármacos también fue uno de los más implicados en los EC. Dentro de este grupo J, uno de los principios activos más implicados en algún EC fue trimetoprim/sulfametoxazol en muchas ocasiones utilizado en pautas irregulares en profilaxis en pacientes oncológicos o en pacientes portadores de sondaje vesical permanente.
Al realizar el análisis de los factores de riesgo predisponentes a sufrir un EC en nuestro estudio, solo se encontró una relación significativa en los parámetros enfermedad de base oncohematológica y polimedicación. En el estudio de Iturgoyen et al. realizado en un solo centro pediátrico14, algunos de los criterios determinados coincidían con los establecidos en pacientes adultos; los pacientes escolares y los adolescentes tenían mayor riesgo de sufrir EC frente a otros grupos de edad como los preescolares (criterio edad). Así mismo, los pacientes con una enfermedad de base neurológica u onco-hematológica y aquellos con FEMT como tratamiento habitual, presentaban también mayor riesgo de sufrir EC que los pacientes con otras enfermedades de base o sin FEMT en su tratamiento habitual. Tras los resultados obtenidos en el estudio de Iturgoyen at al.14 se planteó el diseño de un estudio multicéntrico para confirmar las conclusiones obtenidas al aumentar el tamaño muestral e incluir población con otros tipos de enfermedades de base. Hemos podido confirmar que tanto la polimedicación como la presencia de una enfermedad de base onco-hematológica supone un incremento en el riesgo de los pacientes de sufrir un error de conciliación.
En cuanto a la polimedicación, el resultado obtenido en nuestro estudio coincide con los hallazgos encontrados en muchos estudios realizados en adultos16–19 y en estudios realizados en población pediátrica, como el de Coffey et al.22 o el de Nolt et al.25.
En el estudio de Condren et al.26 se determinó que la diferencia entre el número de discrepancias en pacientes pediátricos con enfermedades crónicas complejas y el número de discrepancias en los pacientes no complejos fue estadísticamente significativa, con una media de 5,63 frente a 3,77 discrepancias por paciente (p=0,005). Los resultados de este análisis tienen relación con los de nuestro estudio, en el que el grupo de las enfermedades onco-hematológicas, consideradas como crónicas complejas o relacionadas con un tratamiento farmacológico complejo, se determinó como factor asociado a la aparición de EC.
A pesar de esto, en el estudio pediátrico de Condren et al.26 se determinó también que el número de medicamentos era un factor más predictivo de la aparición de discrepancias que la complejidad de la enfermedad, lo cual puede permitir el uso de recursos en función de la complejidad del régimen de medicamentos en lugar de intervenir en todos los pacientes con enfermedades crónicas. De esta forma, el número de medicamentos o el grado de polimedicación sería probablemente una forma más precisa de estratificar aquellos pacientes para los que la CM podría ser más beneficiosa.
ConclusionesLa CM debería ser una prioridad en los centros hospitalarios que atienden población pediátrica. En el ámbito internacional los centros acreditados según la Joint Commission Accreditation incluyen estándares de seguridad con la CM y eso se manifiesta en incidencias bajas de EC en las transiciones asistenciales20. Los hallazgos de este estudio parecen confirmar que la presencia de polimedicación y/o la enfermedad de base onco-hematológica son las principales variables para la priorización de pacientes candidatos a conciliación. Se ha confirmado así que al incluir una población más heterogénea que la empleada en el estudio de Iturgoyen et al.14 la variable enfermedad neurológica no tendría tanto peso en la incidencia de EC como se había visto.
FinanciaciónEl presente trabajo ha sido financiado por la Fundación Española de Farmacia Hospitalaria en la convocatoria 2019-2020.
Conflicto de interesesLos autores no presentan conflicto de intereses.
Manrique Rodriguez S, Martinez Fernandez-Llamazares C, Taladriz Sender I (Hospital General Universitario Gregorio Marañón, Madrid).
Salazar Valdebenito C, Arrojo Suarez J, Font Barceló A, Villaronga Flaque M (Hospital Sant Joan de Déu, Barcelona).
Rodriguez Marrodán B, Alcaraz Lopez JA, Lozano Llano C (Hospital Universitario Puerta de Hierro, Madrid).
Garrido Corro B, Jose Blazquez Alvarez MJ (Hospital Virgen de la Arrixaca, Murcia)
Gonzalez Andres D, Agüi Callejas AM, García López I (Hospital Infantil Universitario Niño Jesús, Madrid)
Martinez Roca C, Fernandez Oliveira C (Complejo Hospitalario La Coruña)
Garcia Robles AA, Ferrada Gasco A (Hospital Universitario y Politécnico La Fe, Valencia)
Gallego Fernandez C, Fernandez Cuerva C, Fernandez Martin JM, Pintado Alvarez A, Yunquera Romer L, Alcaraz Sanchez JJ (Hospital Regional Universitario Carlos Haya, Málaga)
Pau Parra A, Jimenez Lozano I, Garcia Palop B, Cabañas Poy MJ, Parramón Teixido CJ (Hospital Universitario ValĺHebron, Barcelona)
Moleon Ruiz M, Araujo Rodriguez FJ, Mejías Trueba M, Tristancho Pérez A, Alvarez del Vayo Benito C, Fernandez Rubio B, Rodríguez Ramallo H, Báez Gutiérrez N (Hospital Universitario Virgen del Rocío, Sevilla)
Cristina Otero Villalustre, Hernández Gago Y, Diego Dorta Vera D, Fernandez Vera D, Inés Ruiz Santos I (Complejo Hospitalario Universitario Insular, Gran Canaria)