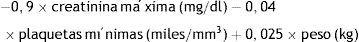El daño renal agudo (DRA) es una complicación grave en niños críticos. El objetivo de este estudio fue describir las características de esta patología en las Unidades de Cuidados Intensivos Pediátricos (UCIP) españolas e identificar factores de riesgo asociados con la mortalidad y la necesidad de depuración extrarrenal al alta.
Pacientes y métodosEstudio prospectivo observacional multicéntrico que incluyó niños de 7 días a 16 años de edad con DRA ingresados en UCIP. Se realizó un estudio univariante y multivariante de los factores de riesgo asociados con la mortalidad y necesidad de depuración extrarrenal al alta.
ResultadosSe analizaron 139 casos de DRA. En el 60,1% de los casos fue necesaria la utilización de alguna técnica de depuración. La mortalidad durante el ingreso fue del 32,4% y el 15,1% de los supervivientes necesitaban diálisis al alta de la UCIP. En el estudio de regresión logística multivariante la trombocitopenia y los valores bajos de aclaramiento de creatinina fueron factores pronósticos que predijeron la necesidad de diálisis al alta. Ajustando por peso, las cifras elevadas de plaquetas y creatinina se relacionaron con una mayor supervivencia.
ConclusionesLos niños críticamente enfermos con DRA presentan una morbimortalidad elevada. La cifra de plaquetas y el aclaramiento de creatinina son marcadores de necesidad de diálisis al alta de la UCIP y la cifra de plaquetas, la creatinina sérica y el peso, marcadores de supervivencia.
Acute kidney injury (AKI) is a severe complication in critically ill children. The aim of the study was to describe the characteristics of AKI, as well as to analyse the prognostic factors for mortality and renal replacement therapy (RRT) in children admitted to Paediatric Intensive Care Units (PICUs) in Spain.
Patients and methodsProspective observational multicentre study including children from 7 days to 16 years old who were admitted to a PICU. A univariate and multivariate logistic regression analysis of the risk factors for mortality and renal replacement therapy at PICU discharge were performed.
ResultsA total of 139 cases of AKI were analysed. RRT was necessary in 60.1% of cases. Mortality rate was 32.6%. At PICU discharge RRT was necessary in 15% of survivors. Thrombopenia and low creatinine clearance values were prognostic markers of RRT at PICU discharge. High values of platelets, serum creatinine and weight were associated with higher survival.
ConclusionsCritically ill children with AKI had a high mortality and morbidity rate. Platelet values and creatinine clearance are markers of RRT at PICU discharge, whereas number of platelets, serum creatinine and weight were associated with mortality.
El daño renal agudo (DRA) es una complicación grave en las Unidades de Cuidados Intensivos Pediátricos (UCIP). Su mortalidad oscila entre el 30 y el 44%1-5.
En los últimos años se han realizado estudios empleando alguna de las 2 definiciones de DRA estandarizadas: la clasificación RIFLE pediátrica modificada (pRIFLE)6 o el sistema de clasificación Acute Kidney Injury Network (AKIN)7. Estos trabajos han comunicado incidencias diferentes de DRA en niños críticamente enfermos, debido a las variaciones en la gravedad y en los criterios de inclusión de las poblaciones de estudio. Sin embargo, todos han encontrado que el DRA se asocia a una mayor estancia hospitalaria y mortalidad8,9.
Ya que el DRA en niños críticos tiene una elevada morbimortalidad, es necesario investigar marcadores pronósticos, que permitan detectar pacientes que se beneficien de un tratamiento más precoz10. El objetivo del presente estudio fue describir las características epidemiológicas del DRA en las UCIP españolas e identificar factores de riesgo que permitan predecir la mortalidad y la necesidad de depuración extrarrenal al alta de la UCIP.
Pacientes y métodosSe realizó un estudio prospectivo observacional multicéntrico en 19 UCIP españolas durante un año (15 de octubre del 2002-15 de octubre del 2003), tomando como referencia un estudio piloto previo llevado a cabo en 4 unidades4.
Se incluyó en el estudio a los niños con edades entre 7 días y 16 años que presentaban una alteración aguda de la función renal, excluyendo los recién nacidos prematuros. En niños con insuficiencia renal crónica y un empeoramiento agudo de su función renal, el DRA se definió como un incremento de la creatinina sérica de un 25% sobre el nivel previo en un período máximo de 72 h. Las readmisiones de pacientes con un nuevo episodio de DRA se consideraron como casos independientes. Se definió el DRA como una creatinina sérica superior a 2 desviaciones estándar (DE) sobre el valor normal para su edad11. Posteriormente, los pacientes fueron clasificados de forma retrospectiva siguiendo los cambios en los valores de creatinina acorde con los criterios pRIFLE6. Un 23,3% estaba en el estadio «Injury» y un 73,5% en el estadio «Failure», con un 3,2% en el estadio «Risk». Al alta de la UCIP, un 10% quedó en situación «Loss» y un 6,7% en «End stage».
En todos los pacientes se recogieron edad, peso, sexo, valor de Pediatric Risk of Mortality Score (PRISM II)12, causa del DRA, tipo de DRA (oligúrico o diuresis conservada), técnicas de depuración, complicaciones médicas, disfunción de órganos13, datos analíticos seriados (al ingreso en la UCIP, al diagnóstico del DRA, a las 24 h del diagnóstico, al inicio de la diálisis, al final de la misma y al alta de UCIP), así como la cifra máxima de alteración de urea, creatinina, aclaramiento de creatinina (calculado mediante la ecuación de Schwartz), glucosa, equilibrio ácido-base, iones, proteínas, ácido úrico, lactato y hemograma, necesidad de diálisis al alta de la UCIP, mortalidad y causa de la misma. La alteración máxima de creatinina y urea, y el valor mínimo de plaquetas se refirió a los valores máximo y mínimo, respectivamente, alcanzados durante el ingreso.
Las variables continuas fueron descritas mediante medias ± desviaciones estándar o mediante medianas y rangos. Las variables categóricas mediante frecuencias absolutas y relativas. La comparación de variables continuas y categóricas se realizó mediante los test de Mann-Whitney y de la chi al cuadrado, respectivamente. Se utilizaron modelos de regresión logística multivariante para construir criterios diagnósticos. En estos modelos se introdujeron las variables basándose en el criterio de la razón de verosimilitudes y, en aras de minimizar la pérdida de información, una vez que una variable no entraba en el modelo, era excluida totalmente. El área bajo la curva (AUC) «Receiver Operating Characteristic» (ROC) fue utilizada para medir la capacidad diagnóstica de los modelos. Dada la presencia de valores perdidos y para minimizar el efecto de los mismos, para la comparación de los AUC se empleó el algoritmo «general bootstrap algorithm»14. Se consideraron diferencias significativas aquellas con una «p» menor de 0,05. Los datos fueron procesados mediante el software libre R.3.1 (www.r-project.org).
ResultadosEn el período de estudio, hubo 7.119 ingresos, con 143 casos (2%) de DRA. Cuatro casos fueron excluidos del análisis por falta de datos. La edad media±DE fue de 51,8±57,4 meses. Un 49,6% de los casos eran menores de 2 años y el 34,8% de un año. El 66,7% de los episodios fueron de tipo oligoanúrico. Las principales causas fueron el postoperatorio de cardiopatías congénitas (33 episodios), el trasplante pulmonar (2 episodios) y el trasplante hepático (un episodio) con un 25,2%, los procesos infecciosos (24,5%), siendo la sepsis el 97% de ellos y la patología nefrológica el 20,3%, ocupando el síndrome hemolítico-urémico el primer lugar (7,7% del total). Otras patologías causantes fueron los problemas cardiológicos (9,1%), digestivos (4,9%), respiratorios (2,8%) y hematológicos (1,4%).
En todos los episodios hubo alguna complicación médica, apareciendo trombocitopenia en el 84,5%. El 86% presentó durante la evolución algún fracaso de órganos además del renal (media±DE de número de fracaso de órganos: 2,8±1,8). Los más frecuentes fueron el respiratorio (72,5%) y cardiovascular (67,1%). El 55% de los episodios presentaron 3 o más fracasos de órganos, el 37% 4 o más y el 20% 5 o más, con una mortalidad del 55, el 60 y el 65%, respectivamente.
La mortalidad durante el ingreso en la UCIP fue del 32,4%, siendo la mortalidad estimada por PRISM II del 20,9%.
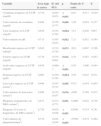
En la tabla 1 se describen las características clínicas y analíticas del total de los pacientes, de los fallecidos y los supervivientes, y los pacientes con o sin necesidad de diálisis al alta de UCIP, así como la mortalidad y la necesidad de diálisis al alta de los 3 subgrupos etiológicos más numerosos. Todos los pacientes fallecidos y todos los pacientes con diálisis al alta presentaron alguna disfunción de órganos, así como un número mayor de fracaso de órganos. La cifra de plaquetas al diagnóstico del DRA y en el momento de máxima alteración de las mismas fue significativamente menor en los niños fallecidos y con necesidad de diálisis al alta. La presencia de trombocitopenia (plaquetas<150.000/mm3) se asoció a mayor mortalidad.
Características clínicas y analíticas del total de pacientes, los fallecidos, supervivientes y los que requirieron y no requirieron diálisis al alta de la UCIP
| Total de episodiosMediana (P25; P75) | FallecidosMediana (P25; P75) | VivosMediana (P25; P75) | Diálisis al alta de la UCIPMediana (P25; P75) | No diálisis al alta de UCIPMediana (P25; P75) | |
|---|---|---|---|---|---|
| Número de pacientes | 139 | 46 | 93 | 14 | 79 |
| Edad (meses) | 25 (5; 87) | 14 (2; 83) | 35 (7,5; 92) | 30 (14,5; 146) | 32,5 (6,7; 81,7) |
| Peso (kg) | 12,2 (5,2; 24) | 9,3 (4,1; 27) | 15 (8; 22) | 15,5 (11; 40,7) | 14,5 (7,6; 22) |
| Creatinina al ingreso en UCIP (mg/dl) | 1,1 (0,6; 2,1) | 0,6 (0,5; 1,1) | 1,3 (0,7; 2,8) | 3,3 (1,2; 5,9) | 1,1 (0,7; 2) |
| Creatinina al diagnóstico de DRA (mg/dl) | 1,5 (1; 2) | 1,1 (0,9; 1,6) | 1,7 (1,2; 2,3) | 2,7 (1,8; 6,2) | 1,5 (1,1; 2,1) |
| Aclaramiento de creatinina al ingreso en UCIP (ml/min/1,73 m2) | 35 (18,8; 56,1) | 45 (28,9; 90) | 33 (17; 52) | 17,5 (13,9; 20,6) | 36,2 (22,3; 54,8) |
| Aclaramiento de creatinina al diagnóstico de DRA (ml/min/1,73 m2) | 28,3 (14,8; 40,2) | 30,6 (26; 38) | 25 (14; 41,2) | 24,1 (11; 33,4) | 26 (14,4; 41,8) |
| Plaquetas al diagnóstico de DRA (n/mm3) | 108.000 (49.500; 248.000) | 64.000* (39.500; 181.000) | 132.000 (77.000; 261.000) | 49.000** (22.750; 259.500) | 148.500 (84.500; 265.000) |
| Valor mínimo de plaquetas (n/mm3) | 34.000 (15.000; 58.500) | 19.000*(12.800; 39.000) | 40.000 (18.750; 86.500) | 15.000** (10.000; 32.000) | 52.000 (25.300; 88.500) |
| Trombocitopenia (< 150.000/mm3) (%) | 84,5 | 95,7* | 78,9 | 84,6 | 81 |
| % probabilidad de muerte por PRISM | 14 (6; 20) | 23 (5; 54,7) | 8,6 (1,4; 20,1) | 15,8 (1,4; 30,4) | 8,5 (1,6; 21) |
| Fallo de órganos (%) | 86 | 100 | 78,9 | 100 | 74,7 |
| Número de fallo de órganos | 3 (1; 4) | 4* (3; 5) | 2 (1; 3) | 4** (2; 5) | 2 (0; 3) |
| Etiología postoperatoria | 36 | 16 | 20 | 0 | 20 |
| Etiología infecciosa | 35 | 14 | 21 | 6 | 15 |
| Etiología renal | 29 | 2*** | 27 | 7 | 20 |
DRA: daño renal agudo; (P25; P75): percentil 25; percentil 75; UCIP: Unidad de Cuidados Intensivos Pediátricos.
En 86 episodios (60,1%) fue necesario utilizar alguna técnica de depuración extrarrenal, siendo las modalidades más utilizadas la diálisis peritoneal (45%) y las técnicas de depuración extrarrenal venovenosas continuas (44%). Un 60% de los fallecidos recibían diálisis en el momento de morir, mientras que un 15,1% de los supervivientes requerían diálisis al alta de la UCIP.
El estudio de la capacidad predictiva de los parámetros analíticos para la necesidad de diálisis al alta de UCIP expresado como área bajo la curva ROC con sus respectivos puntos de corte, se refleja en la tabla 2. La cifra mínima de plaquetas fue la variable con mejor capacidad predictiva.
Capacidad pronóstica de necesidad de diálisis al alta de los parámetros analíticos en el modelo univariante
| Variable | Área bajo la curva | IC del 95% | p | Punto de corte | S | E |
|---|---|---|---|---|---|---|
| Alteración máxima de creatinina (mg/dl) | 0,707 | 0,591-0,823 | 0,002 | 2,27 | 0,731 | 0,637 |
| Alteración máxima de urea (mg/dl) | 0,700 | 0,572-0,829 | 0,003 | 190 | 0,542 | 0,850 |
| Valor mínimo de aclaramiento de creatinina (ml/min/1,73 m2) | 0,708 | 0,566-0,849 | 0,020 | 17,0 | 0,786 | 0,699 |
| Plaquetas al diagnóstico de DRA (n/mm3) | 0,696 | 0,547-0,846 | 0,005 | 59000 | 0,636 | 0,852 |
| Plaquetas 24h tras el diagnóstico de DRA (n/mm3) | 0,703 | 0,559-0,848 | 0,006 | 56500 | 0,600 | 0,821 |
| Valor mínimo de plaquetas (n/mm3) | 0,849 | 0,763-0,935 | < 0,001 | 34350 | 0,857 | 0,690 |
E: especificidad; DRA: daño renal agudo; IC: intervalo de confianza; S: sensibilidad.
En el estudio de regresión logística multivariante solo los valores mínimos de plaquetas y de aclaramiento de creatinina permanecieron en el modelo final. Por cada 1.000 plaquetas/mm3 más, disminuía el riesgo de diálisis al alta (riesgo por 0,876) o, lo que es lo mismo, por cada 1.000 plaquetas/mm3 menos, se multiplicaba este riesgo por 1,141 (tabla 3). Se obtuvo una ecuación que permite predecir la necesidad de diálisis al alta:
En la tabla 4 se muestran las AUC con sus respectivos puntos de corte.
Capacidad para predecir la necesidad de diálisis al alta de la máxima alteración en la cifra de plaquetas, en el aclaramiento de creatinina y ecuación en el modelo multivariante
| Variable | Área bajo la curva | IC del 95% | p | Punto de corte | S | E |
|---|---|---|---|---|---|---|
| Valor mínimo de plaquetas (miles/mm3) | 0,891 | 0,796-0,986 | < 0,001 | 34,350 | 0,857 | 0,690 |
| Alteración máxima de aclaramiento de creatinina (ml/min/1,73 m2) | 0,643 | 0,474-0,812 | 0,157 | 17,070 | 0,786 | 0,699 |
| Ecuación | 0,914 | 0,832-0,996 | < 0,001 | 5,730 | 1 | 0,715 |
E: especificidad; Ecuación: 0,075×aclaramiento de creatinina mínimo (ml/min/1,73 m2)+0,132×plaquetas mínimas (miles/mm3); IC: intervalo de confianza, S: sensibilidad.
La mayoría de las muertes (89%) se produjeron por fallo multiorgánico y el número medio de órganos en fallo de los pacientes fallecidos fue de 4,1±1,1.
El estudio de la capacidad para predecir mortalidad de los parámetros analíticos se refleja en la tabla 5. La cifra de ácido úrico al ingreso fue la variable con mayor peso.
Capacidad predictiva pronóstica de mortalidad de los parámetros analíticos en el modelo univariante
| Variable | Área bajo la curva | IC del 95% | p | Punto de corte | S | E |
|---|---|---|---|---|---|---|
| Creatinina al ingreso en UCIP (mg/dl) | 0,734 | 0,645-0,823 | < 0,001 | 0,63 | 0,511 | 0,829 |
| Valor máximo de creatinina (mg/dl) | 0,646 | 0,555-0,737 | 0,006 | 3,26 | 0,954 | 0,377 |
| Urea al ingreso en UCIP (mg/dl) | 0,658 | 0,554-0,762 | 0,004 | 72,5 | 0,820 | 0467 |
| Valor mínimo de pH | 0,715 | 0,597-0,832 | 0,002 | 7,21 | 0,852 | 0,544 |
| Bicarbonato ingreso en UCIP (mEq/l) | 0,616 | 0,512-0,720 | 0,033 | 20,9 | 0,667 | 0,596 |
| Fósforo ingreso en UCIP (mg/dl) | 0,718 | 0,535-0,901 | 0,026 | 4,55 | 0,583 | 0,853 |
| Ácido úrico ingreso en UCIP (mg/dl) | 0,938 | 0,866-1 | < 0,001 | 5,95 | 1,000 | 0,844 |
| Proteínas ingreso en UCIP (g/dl) | 0,662 | 0,559-0,765 | 0,004 | 4,95 | 0,625 | 0,671 |
| Leucocitos ingreso en UCIP (n/mm3) | 0,649 | 0,547-0,752 | 0,005 | 6715 | 0,454 | 0,803 |
| Valor mínimo de leucocitos (n/mm3) | 0,686 | 0,515-0,857 | 0,036 | 1600 | 0,388 | 0,973 |
| Plaquetas al diagnóstico de DRA (n/mm3) | 0,671 | 0,573-0,771 | 0,001 | 81000 | 0,622 | 0,736 |
| Plaquetas 24h tras el diagnóstico de DRA (n/mm3) | 0,726 | 0,625-0,826 | < 0,001 | 62500 | 0,714 | 0,741 |
| Valor mínimo de plaquetas(n/mm3) | 0,719 | 0,621-0,816 | < 0,001 | 47500 | 0,872 | 0,464 |
E: especificidad; DRA: daño renal agudo; IC: intervalo de confianza; S: sensibilidad; UCIP: Unidad de Cuidados Intensivos Pediátricos.
En el estudio de regresión logística multivariante, la cifra mínima de plaquetas, el valor máximo de creatinina y el peso permanecieron en el modelo final (tabla 6). Tanto la cifra de plaquetas como la de creatinina actuaban como factores protectores de mortalidad, de forma que por cada 1mg/dl más de creatinina se reducía el riesgo de muerte por 0,309 y por cada 1.000 plaquetas/mm3 más se reducía este riesgo por 0,949.
Análisis multivariante para mortalidad. Un valor más bajo en los valores de creatinina y plaquetas se asocia a mayor probabilidad de muerte
| Variable | OR | IC del 95% | p |
|---|---|---|---|
| Valor máximo de creatinina (mg/dl) | 0,309 | 0,143-0,665 | 0,003 |
| Valor mínimo de plaquetas (miles de plaquetas/mm3) | 0,949 | 0,921-0,979 | 0,001 |
| Peso (kg) | 1,041 | 1,000-1,084 | 0,052 |
IC: intervalo de confianza; OR: odds ratio.
La ecuación obtenida para predecir la mortalidad durante el ingreso fue:
El peso entra en la ecuación con una influencia muy pequeña pero cambiando esta respecto al análisis univariante. En la ecuación, un mayor peso aumenta ligeramente el riesgo de muerte, mientras que en el análisis univariante ocurría lo contrario. El punto de corte para esta ecuación es negativo, con un valor de –3,17, de forma que valores más negativos que esta cifra predicen supervivencia y valores menos negativos predicen mortalidad. En la tabla 7 se muestran las AUC con sus respectivos puntos de corte.
Capacidad para predecir la mortalidad de la máxima alteración en el valor de plaquetas, el aclaramiento de creatinina y el peso, y ecuación en el modelo multivariante. Un valor más bajo en los valores de creatinina y plaquetas se asocia a mayor probabilidad de muerte
| Variable | Área bajo la curva | IC del 95% | p | Punto de corte | S | E |
|---|---|---|---|---|---|---|
| Valor máximo de creatinina (mg/dl) | 0,646 | 0,555-0,737 | 0,006 | 3,25 | 0,954 | 0,376 |
| Valor mínimo de plaquetas (miles/mm3) | 0,719 | 0,621-0,816 | < 0,001 | 50,50 | 0,897 | 0,435 |
| Peso (kg) | 0,580 | 0,474-0,687 | 0,128 | 9,52 | 0,511 | 0,718 |
| Ecuación | 0,834 | 0,755-0,911 | < 0,001 | - 3,17 | 0,973 | 0,687 |
E: especificidad; Ecuación: –0,9×creatinina máxima (mg/dl) – 0,04×plaquetas mínimas (miles/mm3)+0,025×peso (kg); IC: intervalo de confianza; S: sensibilidad.
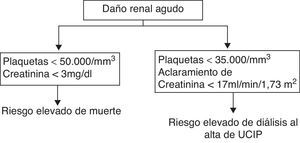
Dado que la aplicación de las fórmulas obtenidas puede resultar poco útil en la práctica clínica se elaboró un algoritmo sencillo para orientar qué tipo de pacientes tienen un alto riesgo de mortalidad o de necesidad de diálisis al alta de la UCIP (fig. 1).
DiscusiónLa incidencia de DRA en la infancia no se conoce bien todavía debido a que en cada estudio se han incluido diferentes tipos de pacientes y utilizado diferentes criterios diagnósticos15. La incidencia de DRA es mayor en neonatos. Entre un 3,4 y un 24% desarrollan DRA16,17. Un estudio prospectivo con pacientes críticos pediátricos, incluyendo neonatos de más de 3 días de vida no prematuros, encontró una incidencia de DRA del 4,5%, que es más del doble que la de nuestro estudio, probablemente debido a la inclusión de pacientes menores de una semana de vida1.
La epidemiología del DRA ha sufrido cambios debido a los avances terapéuticos y a que cada vez se presenta más secundariamente a las complicaciones de otras patologías que por patología renal primaria10,18-21. En nuestra serie, las etiologías más frecuentes fueron el postoperatorio de cirugía cardíaca, los procesos sépticos y las causas nefrológicas.
Los enfermos sometidos a cirugía extracorpórea constituyen un grupo con alto riesgo de DRA22-24. La sepsis grave y el shock séptico son factores de riesgo de DRA. Sin embargo, trabajos pediátricos describen porcentajes de DRA secundario a sepsis más bajos que el nuestro10,18,25.
Respecto a las causas nefrológicas, nuestros resultados revelan que el síndrome hemolítico-urémico, a pesar de ser poco frecuente en nuestro país26, es un motivo importante de DRA25,27,28.
El DRA aumenta de forma importante la morbimortalidad de los pacientes críticamente enfermos10,15. El DRA pediátrico se presenta casi siempre en el contexto de fallo de otros órganos19. El 86% de los pacientes en nuestro estudio tuvieron durante la evolución algún fallo de órganos aparte del renal, con una media de casi 3 disfunciones por paciente.
Una gran parte de los niños que presentan DRA recuperan durante su ingreso en la UCIP la función renal. En nuestro estudio, el 15% de los supervivientes precisaba diálisis al alta de UCIP, aunque no se analizó la evolución de la función renal a largo plazo. No hemos encontrado ninguna publicación que analice los factores de riesgo de necesidad de depuración al alta de la UCIP y solo algún estudio en adultos ha investigado los factores predictivos de recuperación renal en pacientes críticamente enfermos con DRA29. Nuestros resultados demuestran que la trombocitopenia fue un buen predictor de mala evolución del DRA, mientras que un descenso importante en el aclaramiento de creatinina no tuvo valor de forma independiente pero sí como parte de una ecuación en la que participaron ambas variables. Con los datos de nuestra muestra, el 100% de los pacientes con valores superiores al punto de corte de la ecuación no necesitarán diálisis al alta de UCIP (tabla 4).
La mortalidad fue del 32,4%, similar a la de otros trabajos prospectivos en niños críticos con porcentajes entre el 27 y el 32%2,10. Estas cifras son más bajas que las observadas en Unidades de Cuidados Intensivos de adultos30,31. En otros estudios pediátricos se observó que la mayoría de los pacientes fallecidos presentaban un proceso de base grave32,33 y una relación del fallo multiorgánico con la mortalidad19,30, lo que coincide con lo encontrado en nuestros pacientes.
Un hallazgo de interés es que la probabilidad de muerte calculada por el PRISM II infravaloró el riesgo real de fallecimiento. Esta situación ya ha sido descrita previamente en varios estudios34,35. En un trabajo prospectivo más reciente se vio que las escalas de gravedad clínica (PRISM, PIM y PELOD) infravaloraron la mortalidad en niños tratados con técnicas continuas, siendo el PRISM la que tuvo la mayor capacidad predictiva de las 33.
Al analizar la capacidad predictiva de mortalidad de los parámetros analíticos, la cifra de ácido úrico en sangre al ingreso fue el que tuvo más peso en el análisis univariante. Sin embargo, no se mantuvo como riesgo de mortalidad en el análisis multivariante, por lo que cabe pensar que su capacidad predictiva depende de otros factores añadidos.
En el estudio multivariante, el valor mínimo de plaquetas, la alteración máxima de creatinina y el peso permanecieron en el modelo final, aunque este último tuvo una influencia mínima. La ecuación tuvo un alto valor predictivo de mortalidad, con una sensibilidad del 97% y una especificidad del 67%. Nuestros resultados demuestran que la trombocitopenia fue un buen predictor de mortalidad, mientras que valores más elevados de creatinina se asociaban con mayor supervivencia. La asociación de una mayor elevación en las cifras de creatinina con un mejor pronóstico refuerza la teoría de que la mortalidad del DRA en niños no está relacionada con el fallo renal en sí, sino principalmente con la causa desencadenante y la existencia de fallo multiorgánico27,28,33. Así, se observan mortalidades bajas para los DRA aislados sin fallo de órganos en los que la cifra de creatinina puede estar muy elevada. Contrariamente, la mortalidad aumenta cuando el DRA, aun con cifras de creatinina poco elevadas, se produce en el contexto de fallo de múltiples órganos21. Este hecho coincide con los resultados de estudios en niños críticos tratados con técnicas de depuración extrarrenal3. Apoyando esta hipótesis, en nuestra serie la mortalidad es menor en los casos de etiología renal (tabla 1). En contraste, otros trabajos en niños críticamente enfermos han encontrado relación entre aumento de creatinina y mayor gravedad en la escala RIFLE, valorada mediante los valores de creatinina sérica, con la mortalidad9,36.
En nuestra muestra, la trombocitopenia fue el mayor factor de riesgo de mal pronóstico. La mayoría de los estudios han analizado el impacto sobre el pronóstico de cifras inferiores a 150.000-100.000 plaquetas/mm3. Otros destacan la importancia pronóstica del descenso relativo de las plaquetas37. En niños se ha descrito que la trombocitopenia es el principal factor de riesgo para desarrollar DRA1.
Existen varias limitaciones en nuestro estudio: la definición utilizada para el DRA no incluyó originalmente los criterios pRIFLE debido a que en la época en que el estudio fue diseñado todavía no se habían publicado dichos criterios. Hemos clasificado retrospectivamente a nuestros pacientes siguiendo los criterios pRIFLE en función de las cifras máximas de creatinina sanguínea y la mayoría de los pacientes correspondían al grupo Failure, si bien no se tuvo en cuenta el criterio basado en la oliguria o anuria.
La segunda limitación es que ha pasado un período significativo entre la recogida de los datos y el procesamiento y la publicación de los mismos. Ello motiva que las conclusiones del estudio deban ser tomadas con precaución para aplicarlas en el momento actual. Recientemente, se ha defendido la publicación de estudios en los que la recogida de datos, como es nuestro caso, ha tenido lugar 10 años antes de la publicación38. Factores como la dificultad para finalizar y analizar la recogida de datos en los estudios multicéntricos, los cambios en las responsabilidades profesionales, docentes e investigadoras de los autores o la falta de acuerdo entre varios autores sobre la redacción del trabajo justifican el retraso en la publicación. Los investigadores tenemos la responsabilidad de publicar rápido los resultados de nuestros estudios, pero cuando circunstancias externas retrasan la publicación debemos realizar los esfuerzos necesarios para que los datos sean finalmente publicados.
La tercera limitación es la mejora que se ha producido en las técnicas de medición de creatinina, haciendo que actualmente los valores sean menores que los obtenidos unos años atrás y que, en consecuencia, se hayan cambiado las fórmulas de cálculo de aclaramiento de creatinina39,40.
Por último, nuestro trabajo solo ha analizado la evolución del DRA durante la estancia en la UCIP. Es importante realizar estudios que analicen si se produce una recuperación o deterioro de la función renal tras el alta de la UCIP.
Nuestro trabajo constituye uno de los estudios prospectivos más amplios realizados hasta el momento sobre DRA en niños críticamente enfermos con la participación de un número importante de UCIP españolas, por lo que sus resultados resultan representativos de la realidad existente en nuestro país en la época de realización del estudio. Estos datos suponen un buen punto de partida para realizar estudios comparativos a lo largo del tiempo sobre el DRA en niños gravemente enfermos.
En resumen, nuestros resultados confirman la existencia de morbimortalidad elevada en niños críticamente enfermos con DRA. La cifra de plaquetas y el aclaramiento de creatinina resultaron marcadores de necesidad de diálisis al alta de la UCIP. La cifra de plaquetas y la creatinina sérica fueron marcadores de mortalidad en el DRA pediátrico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el personal médico y de enfermería de las distintas UCIP participantes en el estudio por su inestimable colaboración en la recogida de los datos.
Grupo de Estudio del Fallo Renal Agudo de la Sociedad Española de Cuidados Intensivos Pediátricos: María Carmen Martínez Ferriz, Montserrat Antón Gamero, Jesús López-Herce Cid, Cinta Téllez González, Yolanda López Fernández, José Alberto Medina Villanueva, María del Pilar Azcón González de Aguilar, José Luis Vázquez Martínez, Joseba Landa Maya, Federico Martinón Torres, Martí Pons Odena, Miguel Herrera, Amelia Martínez de Azagra, José Domingo López Castilla, Juan A. García Hernández, Manuel González Ripoll, Antonio Gómez Calzado, Esther Ocete Hita, Angel Hernández Borges, Teresa Gili Bigata.