En los últimos años se ha venido observando en España un incremento en el número de casos de neumonía con derrame y en su gravedad. El objetivo de este estudio es describir la epidemiología, las características clínicas y el tratamiento de los pacientes ingresados con esta enfermedad en la unidad de cuidados intensivos pediátricos (UCIP) de un hospital pediátrico.
Material y métodosEstudio retrospectivo de los pacientes que, entre enero de 2005 y mayo de 2006, ingresaron en la UCIP del Hospital Infantil Universitario Niño Jesús de Madrid con el diagnóstico de neumonía con derrame.
ResultadosSe incluyó en el estudio a 63 niños. La etiología más frecuente fue Streptococcus pneumoniae. En el 65 % de los casos el derrame cumplía las características de empiema, y en el 33 % se trataba de un exudado. En todos los pacientes con proteína C reactiva (PCR) < 100 mg/l el derrame era un exudado, mientras que el 81 % de los casos con PCR > 170mg/l cumplían los criterios de empiema (p < 0,05). Los pacientes que cumplían criterios de exudado necesitaron significativamente un menor número de dosis de fi-brinolíticos que aquellos que presentaban empiema (1,6 frente a 4,5; p < 0,05). El número de días de mantenimiento del tubo de drenaje y de estancia en la UCIP fue también menor en los casos de exudado (3 días en ambos casos) frente a los pacientes con empiema (7 y 9 días, respectivamente) (p < 0,05).
ConclusionesExiste un incremento en el número de neumonías complicadas que requieren ingreso en la UCIP, con S. pneumoniae como principal agente etiológico. El empleo de técnicas rutinarias como la PCR puede ayudar a diferenciar las características del derrame paraneumónico. Las características del líquido pleural parecen influir en la necesidad de fibri-nolíticos y el tiempo de mantenimiento del tubo de drenaje.
An increase in the number and severity of pleural effu-sions has been observed in the last few years. The aim of the study is to describe the epidemiological characteris-tics, clinical findings and the treatment of this disease.
Material and methodsThis is a retrospective study of patients admitted into the PICU in Hospital Niño Jesús with parapneumonic pleural effusion from January 2005 to May 2006.
ResultsSixty-three patients were included in the study. An increase of 29% was observed in the number of patients admitted with parapneumonia effusion from 2005 to 2006. The most common aetiology was Streptococcus pneumoniae. In 65 % of patients pleural effusion was an empyema and in 33 % it was an exudate. In all patients with C-reac-tive protein below 100 mg/L the effusion was an exudate, whereas 81 % of patients with C-reactive protein above 170 mg/L had an empyema, p<0.05. The patients who had an exudate needed lower doses of fibrinolytics than those whohadanempyema(1.6vs.4.5,p < 0.05). The number of days having a chest tube or admitted in PICU was lower in patients with exudate (3 days each) than those with empyema (7 and 9 days respectively) (p < 0.05).
ConclusionsAn increase in the number of complicated pneumonias is observed amongst children in our country, S. pneumoniae being the main aetiology. Using laboratory techniques such as C-reactive protein can help to distinguishbetween complicated and uncomplicated pneumonia. Pleural effusion characteristics seem to have an influence on the need for fibrinolytic and the length of chest tube treatment.
La neumonía es una de las infecciones bacterianas más frecuentes de la edad pediátrica, y el derrame pleural es la complicación más habitual en los pacientes que requieren hospitalización, lo que ocurre hasta en un 40 % de los casos1–3. El análisis del líquido pleural es de gran importancia puesto que orienta acerca de la agresividad del germen y sobre cuál ha de ser el tratamiento más adecuado2. En nuestro medio, la etiología más frecuente de neumonía con derrame es Streptococcus pneumoniae4. En los últimos años se ha venido observando en España4,5 y en otros países de nuestro entorno1 un incremento en el número de casos de neumonía con derrame. El objetivo de este estudio es describir la epidemiología de esta enfermedad en nuestro medio, así como las características clínicas y el tratamiento de los pacientes que ingresaron con neumonía complicada con derrame pleural en una unidad de cuidados intensivos pediátrica (UCIP).
MATERIAL Y MÉTODOSLa identificación de pacientes y la recogida de datos se llevaron a cabo mediante la búsqueda retrospectiva en la base de datos de pacientes ingresados en la UCIP del Hospital Infantil Universitario Niño Jesús de Madrid. Se trata de un hospital terciario de un área sanitaria de Madrid, al que consultan pacientes de cualquier zona de Madrid. El período de estudio fue el comprendido entre el 1 de enero de 2005 y el 31 de mayo de 2006 (17 meses). Se incluyó a todos aquellos pacientes que ingresaron en la UCIP con el diagnóstico de derrame paraneumónico para la colocación de un tubo de drenaje. En nuestro hospital, la colocación del tubo de drenaje pleural la realiza el intensivista pediátrico y, por lo tanto, todos los pacientes susceptibles de drenaje ingresan en la UCIP. Se excluyó a los pacientes en los que el derrame se debía a otra causa diferente de una neumonía y a aquéllos en los que el derrame no fue drenado. El diagnóstico de derrame se realizó mediante radiografía anteroposterior de tórax y, posteriormente, ecografía para evaluar la cantidad de líquido existente. En nuestro estudio, la decisión de drenar el derrame fue la mala respuesta al tratamiento antibiótico y la existencia de un derrame mayor de 15mm, sin realización previa de toracocentesis diagnóstica. El número de ingresos en la UCIP en dicho intervalo de tiempo se obtuvo mediante la base de datos de ingresos en la unidad.
Los datos clínicos se obtuvieron a través de las historias clínicas. Se definió como empiema el derrame que cumplía las siguientes características: pH < 7,10, proteínas > 3g/dl, glucosa < 40mg/dl, células > 15.000/μl, lactato deshidrogenasa (LDH) > 1.000 U/l o cultivo positivo. Se consideró exudado si: pH > 7,30, proteínas > 3g/dl, glucosa < 60mg/dl, células > 1.000/μl, LDH > 200 U/l y tinción de Gram negativa.
Los datos obtenidos se almacenaron en una base informatizada y se analizaron mediante el programa estadístico SPSS 12.0 para Windows. Se consideró diferencia estadísticamente significativa cuando p < 0,05.
RESULTADOSDurante el período de estudio, 63 pacientes ingresaron en la UCIP con el diagnóstico de neumonía con derrame pleural para la colocación de un tubo de drenaje, lo que corresponde a 4,5 casos por cada 100 ingresos en la unidad. Según el registro de ingresos de la UCIP, en el año 2002 el número de ingresos por esta patología fue de 1,8 casos por cada 100 ingresos. Durante los primeros 5 meses de 2005 ingresaron 10 pacientes, y en el mismo período de 2006 ingresaron 22. La edad media fue de 4 años (rango: 7 meses-13 años). Treinta y uno (49 %) de los pacientes tenían entre 2 y 5 años, y 20 (32 %) tenían más de 5 años.
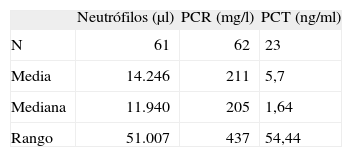
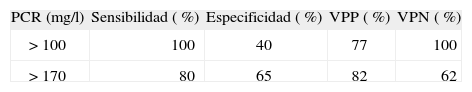
Estudios de laboratorioEn el análisis de sangre, 56 pacientes (92 %) tenían más de 5.000 neutrófilos totales/μl, 37 (61 %) más de 10.000 neutrófilos totales/μl y 54 (87 %) una proteína C reactiva (PCR) > 100mg/l, con una media de 211mg/l. De los 23 pacientes en los que se determinó la procalcitonina (PCT), en 9 (39 %) estuvo entre 0,5 y 2ng/ml y en 3 (13 %) fue menor de 0,5ng/ml, con una media de 5,7ng/ml (tabla 1). La mediana del número de cayados fue de 3μl (rango: 0-17). En 41 casos (65 %) el derrame drenado cumplía las características de empiema y en 21 (33 %) se trataba de un exudado. En todos los pacientes con PCR < 100mg/l el derrame era un exudado, mientras que en la mayoría de los casos con PCR > 170mg/l (33/41; 81 %) se cumplían los criterios de empiema (p < 0,05). La PCR > 170mg/l tiene una sensibilidad del 80 % y una especificidad del 65 % para el diagnóstico de empiema (tabla 2).
Sensibilidad, especificidad, valores predictivos positivo y negativo de la proteína C reactiva para el diagnóstico de empiema
| PCR (mg/l) | Sensibilidad ( %) | Especificidad ( %) | VPP ( %) | VPN ( %) |
| > 100 | 100 | 40 | 77 | 100 |
| > 170 | 80 | 65 | 82 | 62 |
PCR: proteína C reactiva; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
La tinción de Gram en el líquido pleural fue positiva en 11 (21 %) de los 42 casos en los que se realizó. En el hemocultivo creció S.pneumoniae en 8 pacientes (13 %). El cultivo de líquido pleural fue positivo en 9 (14 %) pacientes: en 4 se aisló S.pneumoniae; en 3S.pyogenes (uno de ellos con el antecedente de varicela en los días previos); en 1, S. viridans, y en otro, Haemophilus influenzae. Se realizó la técnica de reacción en cadena de la polimerasa (RCP) en el líquido pleural en 16 pacientes; en 15 (94 %) de ellos fue positiva para S. pneumoniae; en 8, los cultivos de sangre y líquido pleural fueron negativos.
TratamientoEn 20 casos (32 %) los pacientes previamente estaban con tratamiento antibiótico oral (amoxicilina, amoxicilina-ácido clavulánico, cefuroxima, cefixima, claritromicina) y 39 (62 %) habían iniciado tratamiento antibiótico intravenoso (amoxicilina-ácido clavulánico, ampicilina, cefotaxima) antes del diagnóstico de derrame. Una vez diagnosticado el derrame pleural en todos los casos, se inició tratamiento con cefotaxima intravenosa. En 16 pacientes (25 %) se añadió vancomicina y en 2 (3 %) clindamicina.
Todos los pacientes ingresaron en la UCIP para la colocación de un tubo de drenaje pleural. La mediana del tiempo de permanencia del tubo fue de 4 días (rango: 1-42 días). El drenaje pleural se retiró cuando se confirmó ecográficamente la desaparición del derrame. En 50 (79 %) pacientes se inició tratamiento con fibrinolíticos intrapleurales (urocinasa). El tratamiento con fibrinolíticos se inició cuando, a pesar de una colocación correcta del tubo y de comprobar su permeabilidad, no se conseguía drenar el derrame existente, o cuando ecográficamente se demostraba la existencia de tabiques de fibrina. La mediana del número de dosis utilizadas fue de 3 (rango: 0-13). En la mayoría de los pacientes (65 %) el tratamiento con urocinasa se inició en los primeros 2 días tras la colocación del tubo de tórax (rango: 0-5). Las dosis de fibrinolítico variaron entre 10.000 y 100.000 UI en función de la edad del paciente. Se realizó una toracoscopia con desbridamiento en 3 casos (5 %).
Tras el drenaje del derrame, la media de días de fiebre fue de 1 (rango: 0-8). La mediana en el número de días de estancia en la UCIP fue de 4 (rango: 1-42).
Los pacientes que cumplían criterios de exudado necesitaron significativamente un menor número de dosis de fibrinolíticos que aquellos que presentaban empiema (1,6 frente a 4,5; p < 0,05). El número de días de mantenimiento del tubo de drenaje y de estancia en la UCIP también fue menor en los casos de exudado (3 días en ambos casos) frente a los pacientes con empiema (7 y 9 días, respectivamente) (p < 0,05).
DISCUSIÓNA partir de los datos obtenidos en nuestro estudio se puede observar un aumento en el número de ingresos en la UCIP de pacientes con neumonía complicada con derrame del año 2005 a 2006. Nuestros datos no permiten calcular la prevalencia porque nuestro hospital es un centro de referencia que atiende a pacientes de distintas áreas y regiones sanitarias. En otro estudio español4 en el que se recogen 130 casos de derrame pleural paraneumónico a lo largo de 11 años, en un hospital terciario similar al nuestro, se observa una tendencia ascendente mantenida en el número de derrames paraneumónicos complicados en niños. Sin embargo, los datos obtenidos de estudios estadounidenses1,6,7 son contradictorios, puesto que si bien indican un incremento del número de neumonías con derrame en el período comprendido entre 1996 y 1999, posteriormente, a partir del año 2001, se observa un marcado descenso. Este hecho, que pudiera deberse a la introducción de la vacuna conjugada en el calendario vacunal, no se observa en la población pediátrica española, en la cual, en el período estudiado, no se había introducido la vacuna neumocócica de manera universal.
En nuestro estudio, el germen aislado con mayor frecuencia fue S. pneumoniae. De forma similar a otros estudios españoles3,4, S. pneumoniae sigue siendo el agente etiológico más importante en niños. En Estados Unidos1, aunque se mantiene como la causa más frecuente de neumonía complicada, se observa un aumento en el número de casos de S. aureus. No se cumple esto en nuestra serie, en la cual la segunda etiología en frecuencia fue otro tipo de estreptococo, S. pyogenes, que se observó asociado a la varicela.
A pesar de los pocos casos en los que se realizó, la técnica diagnóstica más rentable fue la RCP en el líquido pleural, con la cual se consiguió demostrar la presencia de S. pneumoniae en el 94 % de los casos en los que se realizó. Sólo pudo confirmarse la presencia de la bacteria mediante cultivo en líquido y/o sangre en 6 de los casos en los que la RCP fue positiva. El número de hemocultivos y cultivos de líquido pleural en los que se consiguió aislar algún germen (cultivo de líquido, 14 %, y hemocultivo, 13 %) fue sensiblemente inferior a lo publicado en otros estudios, lo cual no permite utilizar estos datos para evaluar la sensibilidad y la especificidad de la técnica de RCP, aunque su utilidad parece clara según los datos de la bibliografía existente8,9. La principal ventaja de la técnica de RCP es la rapidez con la que se obtienen los resultados, aunque se trata de una técnica cara y no disponible de manera rutinaria en muchos centros. En el 21 % de los casos en los que se realizó la tinción de Gram del líquido pleural se pudo identificar el germen causante. En nuestro estudio, esta técnica permitió el diagnóstico etiológico en un mayor número de casos que los cultivos.
Existen marcadores bioquímicos que pueden ser de gran ayuda a la hora de diagnosticar neumonías adquiridas en la comunidad10–12. Aunque la persistencia de la fiebre más allá de 48h a pesar de un tratamiento antibiótico adecuado es el marcador clínico más fiable que nos debe hacer pensar en la presencia de un derrame pleural paraneumónico, a raíz de los datos de laboratorio recogidos en el estudio cabe destacar como importantes datos sugerentes de neumonía complicada el número elevado de neutrófilos totales y los valores de PCR. La mayor parte de nuestros pacientes (61 %) presentaron una cifra de neutrófilos totales > 10.000/μl. Recuentos inferiores a 5.000 neutrófilos totales hacen más improbable esta patología, puesto que únicamente el 8 % de los pacientes cumplirían esta situación. Valores de PCR < 100mg/l indican una baja probabilidad de presentar neumonía complicada; el 87 % de nuestros pacientes alcanzaron valores superiores. Además, en nuestro estudio se encontraron diferencias significativas en los valores de PCR entre los pacientes cuyo derrame cumplía características de exudado simple (todos ellos con valores < 100mg/l, sensibilidad del 100 % y especificidad del 40 %) y los pacientes con empiema (81 % con valores > 170ml/l, sensibilidad del 80 % y especificidad del 65 %). Esto podría tener implicaciones terapéuticas y pronósticas debido a la necesidad de colocación del tubo de drenaje y a una peor evolución de los empiemas.
Llama la atención el porcentaje elevado de pacientes que estaban con tratamiento antibiótico oral previo al diagnóstico de derrame (32 %), y sobre todo con antibiótico intravenoso (62 %), lo que puede explicar la baja tasa de positividad de los cultivos microbiológicos. Una vez diagnosticado, se inició tratamiento empírico con cefotaxima en todos los casos para tratar S. pneumoniae como la etiología más frecuente3,5. En el 25 % de los casos se añadió al tratamiento antibiótico inicial vancomicina de forma empírica debido a la mala respuesta inicial. En nuestro estudio no se aisló ningún S. aureus; en otros estudios con población similar se identificó en un 9 %4. Afortunadamente, la mayoría de las cepas de S. aureus aisladas en nuestro medio actualmente no son resistentes a la meticilina, a diferencia de lo que empieza a ocurrir en Estados Unidos, lo cual haría innecesario la utilización de vancomicina5. El uso inadecuado de antibióticos hace incrementar la tasa de resistencias a los mismos y la dificultad del tratamiento.
Los criterios para la colocación de tubo de tórax fueron la mala respuesta al tratamiento antibiótico y la existencia de un derrame > 15mm. En casi el 80 % de los casos fue necesario el tratamiento con fibrinolíticos. Las dosis de urocinasa variaron en función de las evidencias científicas existentes en cada momento. A partir de las recomendaciones de la British Thoracic Society13, las dosis utilizadas fueron 10.000 UI en niños menores de 1 año y 40.000 para los mayores de 1 año. Se observó que los pacientes con exudado tuvieron significativamente un mejor pronóstico que los que presentaban empiema en cuanto a número de dosis de fibrinolítico, número de días con el tubo de drenaje y días de estancia en la UCIP.
Únicamente se realizó una toracoscopia con desbridamiento en 3 casos (5 %). En dos de ellos se realizó como tratamiento de rescate cuando llevaban semanas de antibiótico y con el tubo de drenaje. En el otro caso se realizó como tratamiento precoz, con una buena evolución. Algunos estudios14,15 parecen sugerir que un abordaje quirúrgico precoz mediante toracoscopia podría ser beneficioso; sin embargo, no existen estudios bien diseñados que comparen ambos tratamientos en niños que permitan extraer conclusiones sobre el tema13,16. Un metaanálisis ha encontrado que el tratamiento quirúrgico precisa de una menor estancia hospitalaria y una menor dosis de antibiótico que el tratamiento conservador, aunque el número de complicaciones es similar17.
El empleo de técnicas rutinarias, como la de la proteína C reactiva, podría ayudar a diferenciar una neumonía complicada de otra que no lo es, y la utilización de otras técnicas no tan ampliamente empleadas en la clínica, como la RCP, puede orientar el diagnóstico etiológico.
Una de las limitaciones de nuestro estudio es que es retrospectivo, lo cual hace que exista la posibilidad de sesgo por pérdida de casos. Dado que es un hospital de referencia, sin una población infantil determinada, no es posible calcular ni la incidencia en la población infantil ni tampoco si está aumentando o no, aunque el incremento del número de casos ingresados en nuestra UCIP parece sugerir que la prevalencia está aumentando. Otra limitación existente es la falta de datos sobre los serotipos neumocócicos.
En conclusión, aunque sería necesario ampliar el estudio, los datos obtenidos sugieren que los valores de proteína C reactiva en sangre ayudan a diferenciar entre el exudado paraneumónico simple y el empiema. Estos últimos tienen una peor evolución, necesitan más dosis de fibrinolíticos y precisan más tiempo de hospitalización.