La esplenectomía total en la drepanocitosis se relaciona con riesgo de infecciones sobreagudas y con aumento de la incidencia de otros eventos, lo que no se ha comunicado en pacientes con esplenectomía parcial. En este estudio se caracterizó a los pacientes con drepanocitosis y esplenectomía parcial, y se comparó el comportamiento clínico y de laboratorio con los pacientes no esplenectomizados.
Material y métodosSe estudió a 54 pacientes con drepanocitosis sometidos a esplenectomía parcial durante la edad pediátrica, desde 1986 hasta el año 2011, en el Instituto de Hematología e Inmunología. Se compararon con 54 pacientes no esplenectomizados seleccionados por muestreo aleatorio con características similares.
ResultadosLa esplenectomía parcial se realizó a una edad media de 4,1 años, con una frecuencia mayor en la anemia drepanocítica (70,4%) y su causa más común fue la crisis de secuestro esplénico recurrente. Las complicaciones posoperatorias más frecuentes fueron: fiebre de origen desconocido (14,8%) y síndrome torácico agudo (11,1%). Después de la esplenectomía, aumentaron significativamente los leucocitos, neutrófilos y plaquetas; estos 2 últimos parámetros se mantuvieron elevados de manera significativa cuando se compararon con los pacientes no esplenectomizados. No hubo diferencias en la incidencia de los eventos clínicos, excepto el secuestro hepático, que fue más frecuente en los esplenectomizados.
ConclusiónLa esplenectomía parcial constituyó un proceder seguro en los pacientes con drepanocitosis. No hubo diferencias en el cuadro clínico entre los niños esplenectomizados y los no esplenectomizados, salvo la mayor frecuencia de crisis de secuestro hepático en los primeros.
Total splenectomy in sickle cell disease is related to a high risk of fulminant sepsis and increased incidence of other events, which have not been reported in patients with partial splenectomy. In this study we examined the patients with sickle cell disease and partial splenectomy and compared the clinical and laboratory results with non-splenectomized patients.
Material and methodsWe studied 54 patients with sickle cell disease who underwent partial splenectomy in childhood from 1986 until 2011 at the Institute of Hematology and Immunology. They were compared with 54 non-splenectomized patients selected by random sampling with similar characteristics.
ResultsPartial splenectomy was performed at a mean age of 4.1 years, with a higher frequency in homozygous hemoglobin S (70.4%), and the most common cause was recurrent splenic sequestration crisis. The most common postoperative complications were fever of unknown origin (14.8%) and acute chest syndrome (11.1%). After splenectomy there was a significant increase in leukocytes, neutrophils, and platelets, the latter two parameters remained significantly elevated when compared with non-splenectomized patients. There was no difference in the incidence of clinical events, except hepatic sequestration, which was more common in splenectomized patients.
ConclusionPartial splenectomy was a safe procedure in patients with sickle cell disease. There were no differences in the clinical picture in children splenectomized and non-splenectomized except the greater frequency of hepatic sequestration crisis in the first group.
La drepanocitosis es una enfermedad multisistémica y entre sus manifestaciones se destacan las complicaciones esplénicas1,2. En la primera década de la vida es común el aumento del tamaño del bazo, pero como resultado de eventos de oclusión vascular e infartos repetidos ocurre la autoesplenectomía. Sin embargo, en algunos pacientes la esplenomegalia persiste en edades más tardías y otros requieren de la esplenectomía por varias razones, que incluyen: la recurrencia de la crisis de secuestro esplénico (CSE), el hiperesplenismo, el infarto masivo esplénico y el absceso2,3.
La indicación más común de la esplenectomía en la drepanocitosis es la CSE3,4. La esplenectomía total es el tratamiento clásico para prevenir la recurrencia de este tipo de crisis en el niño mayor de 4 años, pero se asocia a menudo a un alto riesgo de sepsis fulminante que puede conducir a la muerte5. El riesgo es mayor en los niños pequeños, en los que se prefiere un régimen de transfusiones crónicas hasta por lo menos los 2 años de edad. Con el objetivo de evitar o disminuir los efectos adversos de la esplenectomía total, en el Instituto de Hematología e Inmunología (IHI) se comenzó a realizar esplenectomía parcial en 1986 con excelentes resultados. El remanente esplénico conserva su función al menos parcialmente durante un tiempo que no se ha precisado y las CSE no recurren, lo que apoya el criterio de realizar la esplenectomía parcial en la drepanocitosis2,4-6.
Por mucho tiempo, se relacionó la esplenectomía total solo con el aumento del riesgo de infecciones sobreagudas7. En trabajos recientes se ha descrito que, luego de la esplenectomía total, existe un aumento de la incidencia de las crisis vasooclusivas dolorosas (CVOD), del síndrome torácico agudo (STA) y del accidente vascular encefálico (AVE)8,9. Actualmente, se vincula también con complicaciones trombóticas, como la trombosis venosa profunda, fundamentalmente del sistema venoso portal y con la hipertensión pulmonar (HTP)10-12. Estas u otras complicaciones no se han comunicado en pacientes con esplenectomía parcial2,4-6.
Por todos los riesgos de la esplenectomía total actualmente descritos, existe un interés creciente en la esplenectomía parcial13. El objetivo de este estudio fue caracterizar el comportamiento clínico y de laboratorio de los pacientes con drepanocitosis sometidos a esplenectomía parcial y compararlo con los enfermos no esplenectomizados.
Material y métodosSe realizó un estudio observacional, retrospectivo, comparativo, en pacientes con drepanocitosis que asistieron regularmente a la consulta de hemoglobinopatías del IHI, en el período comprendido entre septiembre del 2010 y diciembre del 2011. El universo de trabajo estuvo conformado por los enfermos con drepanocitosis, que se atienden en los servicios de pediatría y adultos del IHI. A partir de ellos, se seleccionó a un grupo de pacientes sometidos a esplenectomía parcial en la edad comprendida entre 1 y 18 años. Se excluyo a aquellos cuyos padres, tutores o pacientes se negaron de participar en el estudio y aquellos pacientes con ausencia de información en la historia clínica posterior a la esplenectomía.
Se registraron 54 pacientes esplenectomizados, por lo tanto, se seleccionó un grupo comparativo de similares características en cuanto a edad, sexo y tipo de hemoglobinopatía, que no se esplenectomizaron y con iguales criterios de exclusión.
Por medio de la revisión de las historias clínicas, se obtuvieron los datos demográficos y, después de la esplenectomía, los datos clínicos de la enfermedad. Se calculó el promedio anual de los valores de hemoglobina, reticulocitos, leucocitos, neutrófilos y plaquetas, previo a la esplenectomía y 6 meses después de la misma. Se tomaron los valores obtenidos en los pacientes en estado basal (al menos 3 meses sin transfusiones y un mes sin eventos agudos). En el grupo de pacientes no esplenectomizados, los datos fueron obtenidos a partir de los 4,1 años, por ser esta la edad promedio en que se esplenectomizó a los pacientes.
Se analizó el resultado de la velocidad de flujo sanguíneo cerebral (FSC) medido por ultrasonido Doppler transcraneal y se realizó ecocardiograma posterior a la esplenectomía con medición de la velocidad de regurgitación tricuspídea (VRT).
Las variables cualitativas se resumieron a partir de sus frecuencias absolutas y relativas. Su análisis se realizó mediante el test de chi al cuadrado y se calculó la odds ratio (OR). Las variables cuantitativas se procesaron utilizando la media ± desviación estándar como medida de resumen, utilizando para su análisis estadístico el test de Anova de la comparación de media y la t de Student para el análisis de muestras pareadas. Se determinó la frecuencia de eventos por cada 100 pacientes/año. El procesamiento estadístico se realizó con el programa SPSS versión 12.0.0. El nivel de confianza se estableció en el 95%, con una significación estadística p ≤ 0,05 para todas las pruebas realizadas.
Aspectos éticosSe tomaron en cuenta los principios referentes al código de ética de acuerdo con la Declaración de Helsinki. A todos los padres, tutores o pacientes se les pidió consentimiento informado. El protocolo de investigación fue revisado y avalado por el Comité de Ética y el Consejo Científico de nuestro centro.
ResultadosSe incluyó en el estudio un total de 54 pacientes con esplenectomía parcial y 54 no esplenectomizados. La anemia drepanocítica representó el 70,4% de los casos esplenectomizados, la Sβ0 talasemia el 20,4% y la Sβ+ talasemia el 9,3%. El sexo masculino predominó en ambos grupos de pacientes; 66,7% en los pacientes esplenectomizados. La media de edad fue de 15,1 años (rango 1,7-33,7) y el tiempo de seguimiento en consulta de 9,6 años para el grupo de pacientes esplenectomizados. Los grupos fueron comparables (tabla 1).
Datos demográficos y fenotípicos de la población estudiada
| Variables | Esplenectomizados n=54 | No esplenectomizados n=54 | p |
|---|---|---|---|
| Fenotipo SS, n (%) | 38 (70,4) | 43 (79,6) | 0,266 |
| Sexo masculino, n (%) | 36 (66,7) | 34 (63) | 0,687 |
| Edad (años), media (rango) | 15,1 (1,7-33,7) | 15,3 (4,3-36,9) | 0,924 |
| Tiempo de seguimiento (años), media (rango) | 9,6 (0,3-25,4) | 9,2 (0,3-32,8) | 0,756 |
Entre las causas por las cuales se realizó la esplenectomía parcial, el 7,4% de los casos fue por hiperesplenismo, en una edad media de 7,4 años (rango 2,6 a 15,4). En el resto de los pacientes (92,6%) se realizó por secuestro esplénico recurrente, en una edad media de 3,8 años (rango de 0,9 a 13,8). La edad media en el momento de la esplenectomía en el total de pacientes fue de 4,1 años.
Las complicaciones postoperatorias se presentaron en el 33,4% de los pacientes. Las de mayor incidencia fueron la fiebre sin focalización (14,8%) y el STA (11,1%). La sepsis se presentó en el 3,7% de los casos y la infección de la herida quirúrgica en el 1,9%, al igual que el absceso subfrénico.
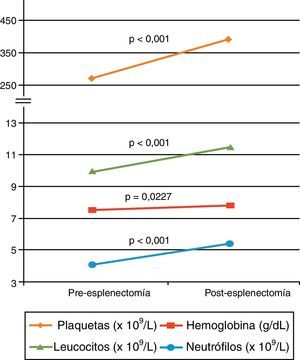
En la figura 1 se observa la comparación de las variables hematológicas en los pacientes antes y después de la esplenectomía. Después de la operación, hubo un aumento significativo (p<0,001) de los leucocitos (de 9,9 a 11,4×109/l), de las plaquetas (de 270,1 a 386,1×109/l) y de neutrófilos (de 4,1 a 5,4 ×109/l). Aunque no fue significativo, la media de la hemoglobina ascendió de 7,55 a 7,86g/dl (p=0,227).
La comparación de las variables hematológicas entre los pacientes esplenectomizados y no esplenectomizados (tabla 2) mostró un aumento significativo en los primeros de las cifras de neutrófilos (5,4 vs. 4,8×109/l; p=0,026) y de plaquetas (386,1 vs. 342,1×109/l; p=0,002). En los casos esplenectomizados, la media de leucocitos fue de 11,4×109/l y en los no esplenectomizados de 10,6 ×109/l (p=0,060).
Variables hematológicas en los pacientes esplenectomizados y en el grupo no esplenectomizado
| Variable | Esplenectomizados | No esplenectomizados | p | ||
|---|---|---|---|---|---|
| Media | IC del 95% | Media | IC del 95% | ||
| Hemoglobina (g/dl) | 7,86 | 7,43-8,3 | 8,0 | 7,73-8,3 | 0,342 |
| Reticulocitos (%) | 13,9 | 12,7-15,2 | 13,1 | 11,7-14,4 | 0,319 |
| Leucocitos (×109/l) | 11,4 | 10,8-11,9 | 10,6 | 10,0-11,2 | 0,060 |
| Neutrófilos (×109/l) | 5,4 | 5,1-5,7 | 4,8 | 4,5-5,2 | 0,026 |
| Plaquetas (×109/l) | 386,1 | 366,4-405,8 | 342,1 | 323,9-360,3 | 0,002 |
IC: intervalo de confianza.
En la tabla 3 se muestra la cantidad de eventos por cada 100 pacientes/año, con un promedio similar en los pacientes esplenectomizados comparados con los no esplenectomizados: infecciones (29,0 vs. 25,6; p=0,559), CVOD (56,7 vs. 53,4; p=0,821), STA (14,7 vs. 12,9; p=0,560), ingresos (53,7 vs. 40,9; p=0,246) y transfusiones (39,8 vs. 29,1; p=0,377). Como se observa, el aumento no fue significativo.
Comparación de los eventos clínicos en los pacientes esplenectomizados con el grupo no esplenectomizado
| Evento clínico (×100 pacientes/año) | Esplenectomizados | No esplenectomizados | p |
|---|---|---|---|
| Síndrome torácico agudo | 12,9 | 14,7 | 0,560 |
| Infecciones | 29,0 | 25,6 | 0,559 |
| CVOD | 56,7 | 53,4 | 0,821 |
| Ingresos | 53,7 | 40,9 | 0,246 |
| Transfusiones | 39,8 | 29,1 | 0,377 |
CVOD: crisis vasooclusiva dolorosa.
En la tabla 4 se compara la frecuencia de otros eventos clínicos. La CSH se presentó en 14 (25,9%) de los pacientes esplenectomizados, hallazgo que fue significativo (p=0,041). Este evento clínico no se presentó en ninguno de los 2 grupos antes de los 4,1 años. Las diferencias en el resto de los eventos analizados no fueron significativas. La media de CSE fue de 4,0 antes de la intervención quirúrgica y posteriormente no se presentó este evento clínico. En los pacientes no esplenectomizados, la media de CSE fue de 0,54 antes de los 4,1 años y después de 0,11.
Comparación de otros eventos clínicos en los pacientes estudiados
| Evento clínico, n (%) | Esplenectomizados | No esplenectomizados | p |
|---|---|---|---|
| Secuestro hepático | 14 (25,9) | 5(9,3) | 0,041 |
| Crisis hepática | 9 (16,7) | 11 (20,4) | 0,332 |
| AVE | 4 (7,4) | 4 (7,4) | 1,0 |
| Priapismo | 2 (5,4) | 4 (11,4) | 0,355 |
| Trombosis | 2 (3,7) | 1 (1,8) | 0,558 |
AVE: accidente vascular encefálico.
En la tabla 5 se observa que la prevalencia de la VRT ≥ 2,5m/s fue de un 31,8% en los pacientes esplenectomizados en comparación con un 23,5% en los no esplenectomizados (OR=1,51; p=0,56). El promedio de la VRT en los pacientes esplenectomizados fue de 2,16±0,43m/s y en los no esplenectomizados fue de 1,95±0,46m/s. La velocidad del FSC medida por ultrasonido Doppler transcraneal fue ≥ 170cm/s en el 23,5% de los pacientes esplenectomizados, mientras solo el 8,8% de los pacientes no esplenectomizados presentaron una velocidad del FSC ≥ 170cm/s (OR=3,18; p=0,09). El promedio de la velocidad del FSC en los pacientes esplenectomizados fue de 137,3±35,4cm/s, mientras que en los no esplenectomizados fue de 122,6±35,7cm/s. Estos resultados tuvieron tendencia a la significación estadística (p=0,09).
Comparación de otras variables clínicas de los pacientes estudiados
| Variable | Esplenectomizado | No esplenectomizado | p |
|---|---|---|---|
| VRT ≥ 2,5m/s,n (%) | Total 227 (31,8) | Total 174 (23,5) | 0,56 |
| VRT (m/s),media±DE | 2,16±0,43 | 1,95±0,46 | 0,68 |
| FSC ≥170cm/s,n (%) | Total 348(23,5) | Total 343(8,8) | 0,09 |
| FSC (cm/s),media±DE | 137,3±35,4 | 122,6±35,7 | 0,09 |
DE: desviación estándar; FSC: flujo sanguíneo cerebral; VRT: velocidad de regurgitación tricuspídea.
En el IHI la esplenectomía parcial es un método seguro y efectivo en niños con drepanocitosis que así lo requieran, debido a los avances en la inmunoprofilaxis, al conocimiento alcanzado en el tratamiento de la enfermedad y a la experiencia adquirida en la esplenectomía parcial desde 198613.
La mayoría de los pacientes esplenectomizados presentaron anemia drepanocítica, la hemoglobinopatía S más frecuente en Cuba4 y la forma más severa de la enfermedad1. En orden de frecuencia, le siguió la Sβ0 talasemia, que aunque es la tercera hemoglobinopatía en frecuencia en el país, tiene un curso clínico severo indistinguible de la anemia drepanocítica1,4, por lo que casi siempre se analizan sus manifestaciones en conjunto con las de la anemia drepanocítica14,15.
El promedio de seguimiento después de la esplenectomía fue de 9,6 años, similar al grupo no esplenectomizado, lo que permitió realizar una caracterización más amplia de la enfermedad. En los reportes internacionales, el tiempo de seguimiento es menor2,5,6,8,9,16. Solamente se encontró un estudio donde se establecieron grupos comparativos de pacientes no esplenectomizados y esplenectomía total17.
El promedio de edad en el que se practica la esplenectomía por CSE es variable, de 2,7-7,6 años3,8,18. En esta investigación, la media fue de 3,8 años, con un rango ligeramente más amplio de 0,9-13,8 años. En el IHI se realiza la esplenectomía parcial después de los 2 años de edad en los pacientes que han presentado 2 eventos de secuestro esplénico. Antes de esa edad, el tratamiento indicado es el régimen de hipertransfusión. La esplenectomía parcial se realizó en 13 (24%) pacientes antes de los 2 años de edad, cifra que constituyó aproximadamente la mitad de los casos reportados por Kalpatthi et al.8 en esta misma edad. Las causas fueron las CSE recurrentes muy severas, que comprometieron la vida a pesar del régimen de hipertransfusión, y un paciente que se aloinmunizó precozmente. En este niño, se realizó la esplenectomía antes del año de edad debido a que se aloinmunizó durante el primer mes del régimen de hipertransfusión contra 3 antígenos eritrocitarios (C, E, Fya). Estos antígenos son más frecuentes en los pacientes caucásicos que constituyen la mayoría de los donantes en Cuba, razón principal por la cual se aloinmunizan los pacientes con drepanocitosis19.
El paciente de 13 años al cual se le realizó la esplenectomía parcial presentaba anemia drepanocítica y recibía tratamiento con hidroxiurea. El 94% de los pacientes con drepanocitosis se autoesplenectomizan aproximadamente a los 5 años de edad20; sin embargo, los pacientes tratados con hidroxiurea pueden conservar la función esplénica durante más tiempo7,21. Esta pudiera ser una explicación para la aparición de secuestros esplénicos recurrentes en pacientes de mayor edad.
La edad media de los niños en los que se realizó esplenectomía por hiperesplenismo fue de 7,4 años. Tres de los 4 pacientes esplenectomizados por hiperesplenismo fueron pacientes con Sβ talasemia, 2 de ellos Sβ0. La esplenectomía en pacientes con hiperesplenismo disminuye los requerimientos transfusionales y elimina la presión intraabdominal que ejerce el bazo aumentado de tamaño3.
Alrededor del 20-30% de los pacientes con drepanocitosis presentan complicaciones posoperatorias13. Una de las complicaciones inmediatas más frecuentes es el STA2,5,6,8,16,22. En este estudio, el 33,4% de los pacientes presentó complicaciones posoperatorias, con evolución favorable. Las más frecuentes fueron: fiebre de origen desconocido y STA. La esplenectomía total por vía laparoscópica se asocia a una menor estancia hospitalaria e iguales complicaciones posoperatorias16,18,23. Recientemente, se ha comunicado esplenectomía parcial laparoscópica en pacientes con esferocitosis hereditaria, drepanocitosis y tumor esplénico focal18,24,25.
En nuestro estudio, se encontró un aumento significativo de plaquetas y leucocitos después de la esplenectomía. Estos resultados coinciden con los hallazgos de otros autores2,5,6,8,9. Los pacientes con CSE recurrente pueden tener cierto grado de hiperesplenismo, lo que explicaría la elevación de plaquetas y de leucocitos después de la esplenectomía6.
Kalpatthi et al.8 no encontraron cambios significativos en los valores de hemoglobina y reticulocitos, antes y después de la esplenectomía total. Los resultados de nuestro estudio coincidieron con estos hallazgos. En un estudio de pacientes con anemia drepanocítica y CSE recurrente se encontró un aumento significativo de los neutrófilos después de la esplenectomía total9. En la población estudiada, los resultados en pacientes con esplenectomía parcial fueron similares. En los trabajos de esplenectomía parcial revisados no existen estudios que comparen las variables hematológicas con los de enfermos no esplenectomizados2,5,6,26.
Estudios recientes describen un aumento de la incidencia de CVOD, STA y AVE en pacientes postesplenectomía total8,9,17. Algunos autores indican que este aumento puede estar en relación con la mayor viscosidad sanguínea debido a la leucocitosis y trombocitosis9. Otros autores lo relacionan con la evolución natural de la enfermedad8. Sin embargo, Wright et al.17 realizaron una comparación entre un grupo de pacientes con esplenectomía total y un grupo control no esplenectomizado, y demostraron un aumento significativo de las CVOD y el STA en los pacientes esplenectomizados.
En la presente investigación, los eventos clínicos en los enfermos esplenectomizados no mostraron diferencias significativas con el grupo comparativo, aunque se encontró un promedio ligeramente mayor de infecciones, CVOD, ingresos y transfusiones en los primeros. Sin embargo, hubo un aumento significativo de CSH después de la esplenectomía parcial cuando se comparó con los pacientes no esplenectomizados. Es probable que la CSE y la CSH compartan la misma base fisiopatológica.
Los pacientes con drepanocitosis presentan un estado trombofílico crónico que aumenta durante los eventos agudos de oclusión vascular11. En la actualidad, se describe que los pacientes con anemias hemolíticas tienen un mayor riesgo de complicaciones tromboembólicas, sobre todo después de la esplenectomía total. El aumento de la frecuencia de estas complicaciones puede ser el resultado del mayor número de eritrocitos que exponen fosfatidilserina en su superficie y de micropartículas circulantes10,27.
Las manifestaciones clínicas del estado protrombótico en la drepanocitosis incluyen tromboembolismo venoso, trombosis in situ y AVE, que se presentan con mayor frecuencia en pacientes sometidos a esplenectomía total11. Sin embargo, en nuestra investigación no existieron diferencias significativas en los 2 grupos, tanto en los eventos trombóticos como en los AVE, lo que plantea que el remanente esplénico puede proteger contra estas complicaciones.
En las condiciones de esta investigación, la esplenectomía parcial no se asoció a la aparición de las úlceras maleolares y el priapismo, complicaciones vasculares que ocurren con frecuencia en la drepanocitosis y se correlacionan con la severidad de la hemólisis10, pero hay que tener en cuenta que la úlcera maleolar es muy rara en niños.
La esplenectomía total es un factor de riesgo para el desarrollo de HTP. En los pacientes β-talasémicos con esplenectomía total, la HTP ocurre con una frecuencia muy elevada que puede alcanzar cifras de hasta un 70%10. La prevalencia en la drepanocitosis es aproximadamente de un 30% cuando se utiliza el ecocardiograma como método de detección, con la determinación de la VRT para estimar la presión de la arteria pulmonar, pero no se ha investigado en los pacientes esplenectomizados. La VRT ≥ 2,5m/s se asocia a pobre pronóstico en múltiples estudios10,19. En esta investigación, la VRT ≥ 2,5m/s fue 1,51 veces más frecuente en los pacientes esplenectomizados, aunque la diferencia no fue significativa.
Uno de los factores pronósticos del AVE es la velocidad del flujo sanguíneo en las arterias cerebrales, medida por ultrasonido Doppler transcraneal28. En los pacientes estudiados, no hubo diferencias en la ocurrencia de AVE en ambos grupos de estudio; sin embargo, en los pacientes esplenectomizados se detectaron alteraciones de la velocidad del flujo sanguíneo cerebral 3,18 veces más frecuentes que en los pacientes no esplenectomizados, con una tendencia a la significación. Estos resultados coinciden con lo reportado en la literatura8. La mayor frecuencia de alteraciones del flujo sanguíneo cerebral en los pacientes esplenectomizados pudiera constituir un factor de riesgo para la ocurrencia de AVE.
Esta investigación permitió conocer las modificaciones clínicas y hematológicas que ocurren en los pacientes sometidos a esplenectomía parcial. Esta evaluación de los pacientes esplenectomizados a los 26 años de iniciado este proceder en el IHI reafirma la eficacia y la seguridad del proceder, sin aumento significativo del riesgo de infecciones sobreagudas. También es probable que proteja contra eventos tromboembólicos a largo plazo y otras complicaciones que se describen después de la esplenectomía total. Es necesario estudiar un número mayor de pacientes y comparar los resultados de estos 2 métodos de esplenectomía, en un ensayo clínico reglado y estudiar más exhaustivamente el dato observado del aumento de las crisis de secuestro hepático posterior a este proceder. La identificación de los marcadores de activación plaquetaria, de la coagulación y de la hemólisis intravascular puede ser importante para aclarar algunos de los resultados obtenidos en esta investigación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos al Dr. Alejandro González Otero, por su inestimable ayuda y consejos en la realización del presente trabajo.