Identificar y cuantificar factores de riesgo precoces relacionados con la necesidad de transfundir hemoderivados a prematuros de muy bajo peso, en tratamiento profiláctico con eritropoyetina humana recombinante (EPO). Secundariamente, evaluar la incidencia de retinopatía del prematuro (ROP) en relación con la administración precoz o tardía de EPO y con la transfusión de sangre.
Material y métodosEstudio descriptivo prospectivo de los nacidos de enero de 2006 a marzo de 2009 con peso inferior a 1.500g y edad gestacional (EG) inferior a 32 semanas, incluidos en el estudio de morbimortalidad de los recién nacidos menores de 1.500g de la Sociedad Española de Neonatología (SEN1500) tratados con EPO subcutánea a dosis de 750UI/kg/semana/6 semanas.
Se utilizaron regresiones logísticas univariables y multivariables con el paquete PASW Statistics.
ResultadosSe incluyeron un total de 110 recién nacidos (RN) con peso medio de 1.154g y EG media de 29,3 semanas. Precisaron transfusión de sangre 59 RN (53,6%) frente a 51 (46,3%) no transfundidos. La incidencia de ROP grave (grado≥III) fue del 2,7%. Los factores de riesgo (odds ratio [OR]; intervalo de confianza [IC] del 95%) para ser transfundido obtenidos en el análisis multivariable fueron: sexo masculino (OR: 4,41; IC del 95%, 1,24–15,66), EG (OR: 1,64; IC del 95%, 1,14–2,36, disminución 1 semana), valores de hemoglobina (Hb) al ingreso (OR: 1,45; IC del 95%, 1,04–2,04; disminución 1g/dl), sepsis tardía (OR: 7,75; IC del 95%, 2,21–21,11) e inicio tardío del tratamiento con EPO (OR: 6,27; IC del 95%, 1,22–32,35).
Todos los RN intervenidos de ductus o enterocolitis necrosante precisaron transfusión. No se ha relacionado la ROP con la administración de EPO precoz o tardía ni con la transfusión sanguínea.
ConclusionesLos requerimientos transfusionales son mayores en varones, en prematuros de menor EG, en los de menor Hb al nacer y en los que tienen sepsis tardía. No se ha demostrado relación entre el momento de la administración de EPO con la ROP.
To identify and quantify risk factors related to red blood cell transfusion in premature babies weighing<1,500g who received erythropoietin (EPO). Secondly, to assess the relationship between retinopathy of prematurity and rh-EPO.
Material and methodsProspective descriptive study of infants admitted to the Reina Sofía University Hospital between January 2006 and March 2009. Infants reviewed had a birth weight<1,500g and gestational age<32 weeks. Infants were administered rh-EPO 750IU/kg/week subcutaneously 3 days/week/ 6 weeks.
We used univariate and multivariate logistic regressions with PASW Statistics 18 for Windows.
ResultsData were obtained from 110 infants, with a mean birth weight of 1154grs and mean gestational age of 29.3 weeks. Risk factors (OR; 95% CI) for being transfused were: male sex (4.41; 1.24–15.66), GA (1.64; 1.14–2.36, 1 week), Hb level on admission (1.45; 1.04–2.04; 1g/dl), late onset sepsis (7.75; 2.21–21.11), late onset treatment with rh-EPO (6.27; 1.22–32.35). All surgically treated infants with patent ductus arteriosus ligation or necrotizing enterocolitis needed transfusion. There is no relationship between rh-EPO administration and retinopathy of prematurity (ROP), but there was a relationship with transfusion.
ConclusionsPremature infants with the lower gestational age, being male, a lower Hb level on admission and late onset sepsis are those with the greatest risk for blood transfusion.
La anemia del prematuro es una de las patologías más frecuentes de los recién nacidos (RN) de muy bajo peso (MBP) y extremado bajo peso (EBP)1,2. Un porcentaje elevado precisa ser transfundido y, la mayoría de forma repetida.
La eritropoyetina3 es una glucoproteína biológicamente activa, que interviene en la diferenciación de las células eritroides provocando un aumento de la producción de hemoglobina (Hb). El bajo nivel en la síntesis de eritropoyetina1,2 en respuesta a la hipoxia detectada en niños pretérmino, junto con el conocimiento de que el número de precursores eritroides es adecuado y que responden bien a la eritropoyetina sintética4, sugirió que el uso profiláctico de de eritropoyetina recombinante humana (EPO) podría disminuir las necesidades transfusionales.
Desde comienzos de los años noventa, la administración de EPO se ha incorporado a las medidas profilácticas que se realizan a los RN de peso muy bajo (MBP) y de peso extremadamente bajo (EBP), con los objetivos de reducir el número de transfusiones, numero de donantes, cantidad de sangre transfundida, así como de las posibles complicaciones inherentes a las transfusiones a las que estos RN prematuros están expuestos5–8.
En el momento actual su utilización debe matizarse debido a que su efectividad y seguridad han sido cuestionadas. Ya que, no en todas las situaciones se consigue reducir el número de transfusiones y/o la cantidad de sangre transfundida, por otra parte, por sus propiedades angiogénicas estimularía la proliferación de los vasos retinianos aumentando la frecuencia de retinopatía del prematuro (ROP)9–11.
El objetivo principal del trabajo es identificar y cuantificar factores de riesgo relacionados con la necesidad de transfusión de hemoderivados en prematuros tratados con EPO. De forma secundaria, se analiza la posible relación entre ROP y administración de EPO y transfusiones sanguíneas.
Material y métodosEstudio observacional prospectivo de los RN<1.500g y menores de 32 semanas ingresados desde enero de 2006 hasta marzo de 2009, descartando los fallecidos en el período neonatal y los que no recibieron EPO. Fueron reclutados de la base de datos del estudio prospectivo de morbimortalidad de los RN<1.500g de la Sociedad Española de Neonatología12 (SEN1500), añadiendo a ésta las variables especificas de este trabajo, como son: Hb al ingreso, valores de ferritina, número y volumen de las transfusiones recibidas.
Este trabajo fue aprobado por el comité de ética e investigación del hospital, como estudio especifico dentro del SEN1500.
La EPO se administró a dosis de 250U/kg/día, 3 veces en semana, por vía subcutánea, 18 dosis máximo, suspendiéndose el tratamiento si el RN era dado de alta.
Se diferenciaron 2 grupos según el día de vida que recibieron la EPO: grupo i (administración precoz<10 día) y grupo ii (administración tardía >10 día). Recibieron sulfato ferroso oral a dosis de 4–6mg/kg/día, si los valores de ferritina eran<150mg/dl, suspendiéndose siempre después de una transfusión13.
Se analizaron las variables incluidas en la base de datos SEN1500 de nuestro hospital que pudieran relacionarse con el estudio: peso, longitud, edad gestacional (EG), sexo, índice de CRIB14 (clinical risk index for babies), hemorragia intraventricular (HIV), enfermedad de membrana hialina, ductus arterioso persistente (DAP), enterocolitis necrosante (ECN), sepsis tardía y ROP, y las especificas del estudio.
En todos los RN se realizó ecografía cerebral en los 3 primeros días de vida, a los 28 días y al alta. Se cuantificó el grado de HIV siguiendo los criterios de Papile modificados y se especificaron las lesiones de la sustancia blanca periventricular como leucomalacia quística o ecogénica15.
Fueron revisados por el oftalmólogo desde la cuarta semana de vida hasta completar la vascularización retiniana, tipificándose y registrando el grado de ROP según la clasificación del estudio International Committee Eforthe Classification of Retinopathy of Prematurity (ICROP)16.
Las indicaciones de transfusión se rigieron por los protocolos de la unidad: hematocrito<20% y Hb<6g/dl en prematuros asintomáticos; hematocrito<30% y Hb<10g/dl en prematuros con fracción inspirada de oxígeno (FiO2)>0,40, presión de distensión continua en la vía aérea (CPAP) o ventilación mecánica (VM) con presión media en la vía aérea (PMVA)<8cm H2O, aumento de peso <10g/día durante 4 días y recibiendo más de 100kcal/kg/día, apneas con bradicardia a pesar del tratamiento con xantinas, taquicardia >180lpm o taquipnea >80rpm durante más de 24h, o necesidad de cirugía; hematocrito<35% en neonatos con FiO2>0,40, CPAP o VM con PMVA> 10cm H2O o, en algunos casos, a criterio del neonatólogo de guardia.
Para el análisis de los datos se empleó el PASW Statistics 18 para Windows. Se utilizaron regresiones logísticas univariables para determinar los factores relacionados con la necesidad de terapia transfusional (variable dependiente). Su asociación se valoró mediante la odds ratio (OR), con intervalo de confianza (IC) del 95%. Para el análisis multivariable se utilizó una regresión logística, incluyendo todas las variables excepto ECN, DAP y ROP. Para éstas se calculó una OR ajustada añadiendo 0,5 a la frecuencia de cada celda al aparecer en la tabla de contingencia una frecuencia de 0. Por medio del estadístico de Wald, las variables con una p>0,15 (procedimiento de selección metódica hacia atrás) fueron una a una eliminadas del modelo. El estadístico de Hosmer-Lemeshow se empleó para valorar la bondad de ajuste y el área bajo la curva para determinar la capacidad discriminante del modelo.
Para analizar la relación y gravedad de la ROP con el momento de la administración de la EPO o la necesidad de transfusión sanguínea se utilizó el test exacto de Fisher, al detectarse frecuencias esperadas <5.
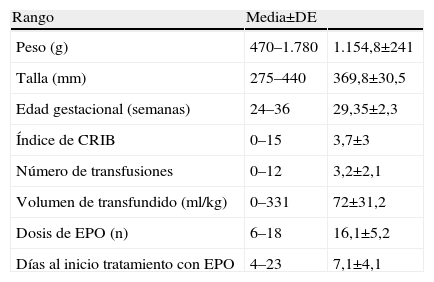
ResultadosEl análisis descriptivo de los 110 RN y el resumen de los datos generales relacionados con las necesidades de transfusión y la administración de EPO se presentan en la tabla 1. Se cuantificaron todas las transfusiones, incluidas las que se realizaron previas a la administración de EPO en ambos grupos. Precisaron transfusión 59 niños (53, 6%) frente a 51 (46,3%) no transfundidos. El número medio de transfusiones por niño fue de 3,2±2,1. Un 13,7% de los niños se transfundieron en más de 5 ocasiones. La edad media al iniciar el tratamiento con EPO fue de 7 días. Recibieron EPO precoz (<10 días) 93 RN (84,5%) y 17 (15,4%) iniciaron el tratamiento tardío (> 10dias).
Descripción del grupo y necesidades de tratamiento
| Rango | Media±DE | |
| Peso (g) | 470–1.780 | 1.154,8±241 |
| Talla (mm) | 275–440 | 369,8±30,5 |
| Edad gestacional (semanas) | 24–36 | 29,35±2,3 |
| Índice de CRIB | 0–15 | 3,7±3 |
| Número de transfusiones | 0–12 | 3,2±2,1 |
| Volumen de transfundido (ml/kg) | 0–331 | 72±31,2 |
| Dosis de EPO (n) | 6–18 | 16,1±5,2 |
| Días al inicio tratamiento con EPO | 4–23 | 7,1±4,1 |
CRIB: clinical risk index for babies; DE: desviación estándar; EPO: eritropoyetina recombinante humana.
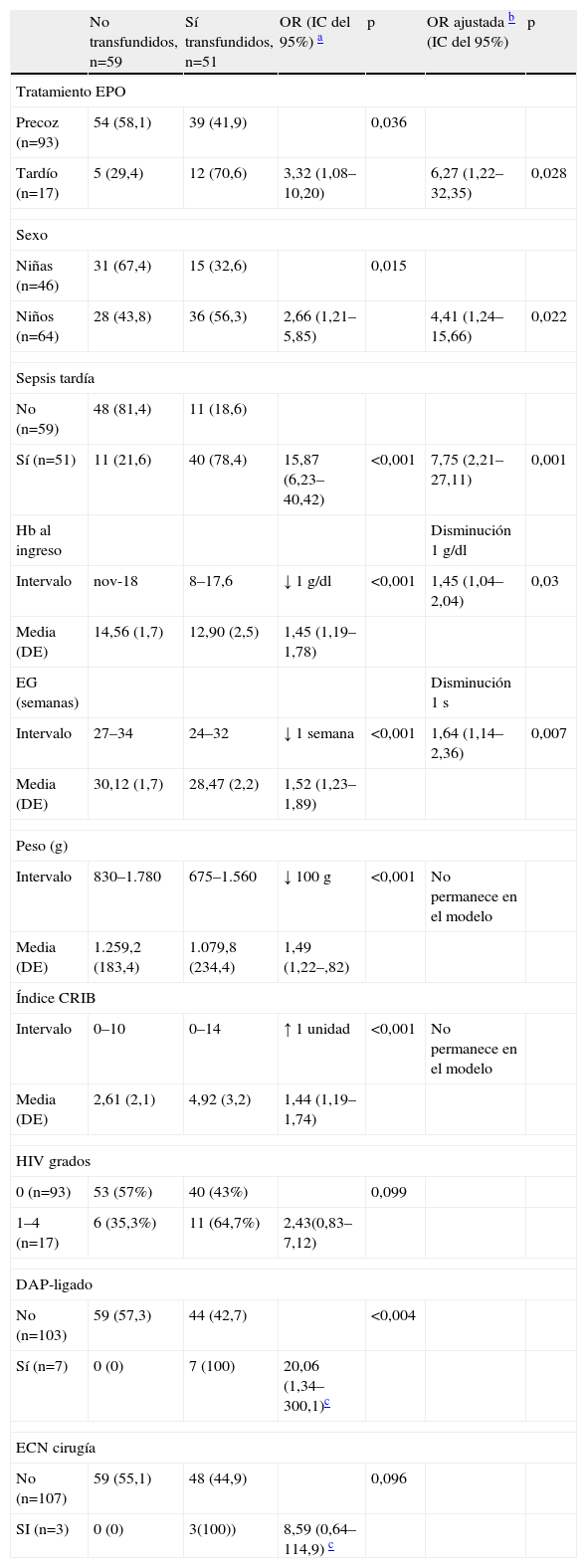
Los resultados de las regresiones logísticas (univariable y multivariable) aparecen detallados en la tabla 2. Destacar como factores de riesgo que predicen la necesidad de transfusión en el análisis multivariable con OR ajustada (IC del 95%) ser varón, edad gestacional, Hb al nacer, por cada semana que baja o por cada gramo que desciende la Hb se incrementa el riesgo de transfusión, iniciar después del 10 día de vida la administración de EPO y complicarse la evolución del RN con una sepsis tardía.
Factores asociados con las necesidades de transfusión
| No transfundidos, n=59 | Sí transfundidos, n=51 | OR (IC del 95%) a | p | OR ajustada b (IC del 95%) | p | |
| Tratamiento EPO | ||||||
| Precoz (n=93) | 54 (58,1) | 39 (41,9) | 0,036 | |||
| Tardío (n=17) | 5 (29,4) | 12 (70,6) | 3,32 (1,08–10,20) | 6,27 (1,22–32,35) | 0,028 | |
| Sexo | ||||||
| Niñas (n=46) | 31 (67,4) | 15 (32,6) | 0,015 | |||
| Niños (n=64) | 28 (43,8) | 36 (56,3) | 2,66 (1,21–5,85) | 4,41 (1,24–15,66) | 0,022 | |
| Sepsis tardía | ||||||
| No (n=59) | 48 (81,4) | 11 (18,6) | ||||
| Sí (n=51) | 11 (21,6) | 40 (78,4) | 15,87 (6,23–40,42) | <0,001 | 7,75 (2,21–27,11) | 0,001 |
| Hb al ingreso | Disminución 1g/dl | |||||
| Intervalo | nov-18 | 8–17,6 | ↓ 1g/dl | <0,001 | 1,45 (1,04–2,04) | 0,03 |
| Media (DE) | 14,56 (1,7) | 12,90 (2,5) | 1,45 (1,19–1,78) | |||
| EG (semanas) | Disminución 1s | |||||
| Intervalo | 27–34 | 24–32 | ↓ 1 semana | <0,001 | 1,64 (1,14–2,36) | 0,007 |
| Media (DE) | 30,12 (1,7) | 28,47 (2,2) | 1,52 (1,23–1,89) | |||
| Peso (g) | ||||||
| Intervalo | 830–1.780 | 675–1.560 | ↓ 100g | <0,001 | No permanece en el modelo | |
| Media (DE) | 1.259,2 (183,4) | 1.079,8 (234,4) | 1,49 (1,22–,82) | |||
| Índice CRIB | ||||||
| Intervalo | 0–10 | 0–14 | ↑ 1 unidad | <0,001 | No permanece en el modelo | |
| Media (DE) | 2,61 (2,1) | 4,92 (3,2) | 1,44 (1,19–1,74) | |||
| HIV grados | ||||||
| 0 (n=93) | 53 (57%) | 40 (43%) | 0,099 | |||
| 1–4 (n=17) | 6 (35,3%) | 11 (64,7%) | 2,43(0,83–7,12) | |||
| DAP-ligado | ||||||
| No (n=103) | 59 (57,3) | 44 (42,7) | <0,004 | |||
| Sí (n=7) | 0 (0) | 7 (100) | 20,06 (1,34–300,1)c | |||
| ECN cirugía | ||||||
| No (n=107) | 59 (55,1) | 48 (44,9) | 0,096 | |||
| SI (n=3) | 0 (0) | 3(100)) | 8,59 (0,64–114,9) c | |||
CRIB: clinical risk index for babies; DAP: ductus arterioso persistente; DE: desviación estándar; ECN: enterocolitis necrosante; EG: edad gestacional; EPO: eritropoyetina; Hb: hemoglobina; HIV: hemorragia intraventricular; IC: intervalo de confianza; OR: odds ratio.
Bondad de ajuste: estadístico de Hosmer-Lemeshow=6,73; p=0,566. Área bajo la curva ROC=0,928 (IC del 95%, 0,883-0,973)
El peso, el índice CRIB y el grado de HIV no permanecen en el modelo multivariable. En la regresión univariable se cuantificó que por cada disminución de 100g de peso al nacimiento, aumenta el riesgo de ser transfundido en un 49%. Igualmente, por cada aumento en 1 unidad en el índice CRIB se incrementan las probabilidades de precisar transfusión en un 44%. No se observa una relación significativa entre la presencia de cualquier grado de HIV y el riesgo de ser transfundidos.
La incidencia de ECN grave fue del 2,7% y la de DAP del 6,3%. Todos los RN que precisaron cirugía por DAP y/o por ECN fueron transfundidos. Al ajustar la OR obtenemos unos intervalos de confianza muy amplios que limitan la interpretación de los resultados.
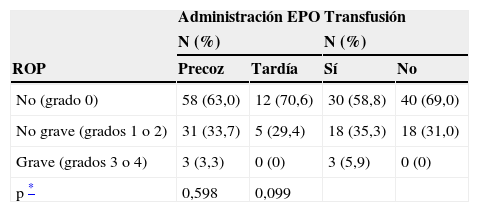
La incidencia de ROP grave (grado≥III) en el grupo de estudio fue del 2,7%, apareciendo sólo en el grupo del niños que recibieron EPO<10 días; en algún momento durante su estancia se diagnosticó de ROP leve-moderada (i, ii) al 32% de los RN, sin significación con respecto al momento en que inician la profilaxis con EPO. Las relaciones entre aparición de los diversos grados de ROP y la transfusión de sangre están descritas en la tabla 3.
Relación de retinopatía del prematuro (ROP) con la administración de eritropoyetina (EPO) y con las transfusiones
| Administración EPO | Transfusión | |||
| N (%) | N (%) | |||
| ROP | Precoz | Tardía | Sí | No |
| No (grado 0) | 58 (63,0) | 12 (70,6) | 30 (58,8) | 40 (69,0) |
| No grave (grados 1 o 2) | 31 (33,7) | 5 (29,4) | 18 (35,3) | 18 (31,0) |
| Grave (grados 3 o 4) | 3 (3,3) | 0 (0) | 3 (5,9) | 0 (0) |
| p * | 0,598 | 0,099 | ||
La anemia en el prematuro de MBP y EBP, en el que se asocian patologías graves, es una situación clínica frecuente en las unidades neonatales. Hasta en un 80% de los RN de MBP precisará transfusiones de sangre durante su hospitalización1,2. Para series nacionales, SEN150017, las necesidades se estiman en el 43,6%; siendo del 75,3% para los EBP y del 22,7% para los de peso >1.000g.
Se han publicado numerosos articulos5–9,18,19 sobre el papel que la EPO juega en la profilaxis de la anemia del prematuro, con resultados en general satisfactorios, ya que su uso disminuía las necesidades de transfusión, cantidad de sangre transfundida y la exposición a múltiples donantes, no describiéndose complicaciones importantes relacionadas con su administración. Sin embargo, tras la publicación de los últimos metaanálisis que valoran el uso profiláctico de eritropoyetina, como prevención de la necesidad de transfusión, según su administración fuese temprana, tardía o comparando temprana frente a tardía, ha aparecido una corriente en contra de su uso precoz, justificada por demostrarse un aumento estadísticamente significativo de ROP grave (grado≥III), no se detectó esta complicación con el uso después de los 8 días de vida y, en segundo lugar, si bien la profilaxis con EPO reduce la necesidad de trasfusión, la cantidad de sangre transfundida y el número de donantes a los que se exponen, refieren no ser de transcendencia clínica9–11.
Al igual que en otras publicaciones, en un estudio previo de nuestro grupo, demostramos la efectividad de la administración de EPO18. En el presente trabajo no se cuestiona el uso de la eritropoyetina, sino que se pretende identificar a los RN que tengan mayor numero de factores de riesgo, que se relacionen con una mayor probabilidad de transfusión desde las primeras horas de vida, o ante la presencia de complicaciones frecuentes de estos prematuros, como son el DAP, HIV, ECN o sepsis tardía, con ello poder planificar las necesidades individuales de transfusión durante su permanencia en la unidad, preparar bolsas de sangre de donante único y usar de manera más racional la profilaxis con eritropoyetina en los RN identificados como de mayor riesgo, ya que está medida profiláctica se iniciaría pasada la primera semana de vida.
Se han incluido a RN ingresados en la unidad durante el período 2006–2009 independientemente de la gravedad de la patología asociada, evitando así el sesgo de selección derivado de incluir únicamente a pacientes estables.
Después de 20 años del inicio del uso de EPO en neonatología, persiste la controversia con respecto al protocolo de administración20,21 (edad del inicio, dosis, vía de administración y duración del tratamiento) y, lo que es aún más importante, la identificación de los prematuros que con mayor probabilidad se beneficiarían de su administración, hasta ahora considerando criterios de peso o EG. Trabajos recientes señalan la conveniencia de limitar los criterios de tratamiento a los RN<1.250g y <30 semanas, incluyendo también a los RN que sin cumplir estos criterios presentan unos determinados factores de riesgo21. En este estudio, además de cuantificar el mayor riesgo de transfusión por cada semana que disminuya la edad de gestación, se han encontrado otros factores como el ser varón y el valor de Hb al ingreso, que pueden ayudar a identificar a los RN subsidiarios de ser transfundidos desde las primeras horas de vida, y otros factores que deben ser considerados de riesgo son la sepsis tardía y siempre que el RN tenga que ser sometido a una intervención quirúrgica (DAP p ECN). La dosis de 750 UI/kg/semana se considera como dosis mínima eficaz aceptada, ya que dosis mayores parecen aumentar los efectos secundarios22,23.
La incidencia de ROP grave (grado>iii) en nuestra serie es similar o inferior a las descritas en otros estudios revisados, incluido SEN1500 200817. En éstos no se especifica si se administra eritropoyetina, tampoco la edad en que se inicia. Esta baja incidencia, aun teniendo en cuenta que todos recibieron EPO antes o igual a los 10 días (edad que pudiera considerarse como administración precoz), puede haber condicionado no encontrar una relación significativa entre la administración de EPO precoz y ROP como se ha descrito9. En los RN que recibieron la EPO tardíamente no apareció ningún caso de ROP grave. Al analizar los grados leves de ROP, la frecuencia es similar en ambos grupos, no encontramos significación estadística, este hecho no ha sido descrito en otros estudios incluidos en el metaanálisis de Ohlsson y Aher9–12.
La afirmación realizada por Ohlsson y Aher9 de la asociación entre el uso de EPO precoz y retinopatía, ya ha sido matizada por investigaciones posteriores24–26. Así Suk et al observan que el riesgo de desarrollar ROP se incrementa entre los prematuros que reciben EPO después del día 20 de vida y depende de que el número de dosis administradas de EPO sea superior a 20. Esta misma asociación se refleja en el trabajo de Brown et al26. En este estudio ningún niño recibió más de 18 dosis y tan sólo 1 niño recibió EPO pasados los 20 días, por lo que no podemos valorar estos comentarios.
El mecanismo por el que la EPO puede inducir la aparición de retinopatía se atribuye a sus propiedades angiogénicas que estimularían la proliferación de vasos retinianos, estando relacionada con el factor HLF/HIF-2a27. No se pude descartar que esté potenciada por la administración concomitante de hierro, recomendado su uso en todos los RN a los que se administre EPO.
Tanto el hierro como las concentraciones elevadas de ferritina favorecen la proliferación vascular12,28. Está ampliamente descrita la asociación entre las múltiples transfusiones de eritrocitos que incrementan los valores en sangre de ferritina y la aparición de ROP9,26–29. En nuestra serie, podemos señalar que los 3 RN con ROP grave recibieron más de una transfusión, lo que implica un incremento en los depósitos de hierro, pese a ser suspendido el suplemento de sulfato ferroso; los RN que no precisaron transfusión tampoco desarrollaron ROP grave. Con estos hallazgos, nos gustaría sugerir que la baja incidencia de ROP detectada estuviera condicionada por el control sobre los depósitos de hierro. Son necesarias más investigaciones que analicen el papel del hierro y los valores de ferritina en la aparición de la ROP.
La mayoría de los autores señalan el peso, la EG y la Hb al nacimiento como los principales factores predictivos relacionados con la necesidad de transfusión en los niños tratados con eritropoyetina30–33. Expresamos los resultados de forma similar al trabajo publicado por Hosono et al33, delimitando y concretando más la importancia de estos factores por descensos en gramos de la Hb al nacimiento y por cada semana que disminuye la EG.
El índice CRIB es un indicador que permite la estimación del riesgo de muerte hospitalaria y hemorragia intraventricular grave, también ya descrito por tramos de peso y EG14. Pocos trabajos han valorado su utilidad como predictor de necesidad de transfusión34. En este estudio observamos que los pacientes que a las 12horas de vida tienen un mayor puntaje en el índice CRIB precisan más transfusiones, aunque recibiesen EPO, y que esta necesidad se puede cuantificar por cada unidad que aumente, sugerimos que podría ser otro factor de riesgo aumentado de transfusión.
Por todo lo referido en los prematuros identificados como de mayor riesgo deberíamos extremar las recomendaciones ampliamente aceptadas para prevenir la anemia que precisará transfusión, como: planificación del número de extracciones, reducir el volumen y frecuencia de éstas, utilización de micrométodos para valoración de resultados y aplicación de criterios restrictivos en sus indicaciones. El uso de bolsas de sangre alicuotadas o de la propia sangre de cordón puede evitar la exposición a múltiples donantes. El soporte nutricional precoz, intensivo y adecuado a la EG debe de formar parte de las medidas de prevención de la anemia35,36.
El control de estos factores no es competencia exclusiva de las unidades de neonatología, se debería planificar conjuntamente con las de obstetricia; las prácticas dirigidas principalmente a disminuir la incidencia de parto prematuro y ante el nacimiento de un RN MBP o EBP realizar el pinzamiento tardío37 del cordón umbilical, con ello aumentar los valores de la Hb al nacimiento, que hacen disminuir las necesidades de transfusión, demostrado y cuantificado en este trabajo.
Con el protocolo de administración de eritropoyetina en la unidad, a caballo entre el inicio precoz y tardío, observamos una reducción significativa en el número de transfusiones cuando se inicia precozmente frente a tardía. Este hecho, si bien no fueron aleatorizados, pudiera explicarse porque se contabilizaron todas las transfusiones que recibieron los RN, muchas de ellas en los primeros días de vida que es cuando la inestabilidad y las necesidades de asistencia respiratoria son mayores.
El inicio de la administración de EPO se mantiene pues como un punto controvertido; no obstante, con las nuevas evidencias existentes parece prudente iniciarla pasada la primera semana de vida.
El tratamiento de la anemia del prematuro debe de ser multifactorial, minimizando todas las causas que reduzcan la masa eritrocitaria y promocionando todos los factores que la incrementan. Sugerimos que la profilaxis con EPO sigue jugando un papel importante como medida de prevención de la anemia tardía del prematuro de MBP y EBP y, por ende, disminuir las necesidades de transfusión.
Conocer y poder cuantificar los factores de riesgo de transfusión (peso, EG, Hb al nacer, sexo) desde las primeras horas de vida abre un campo de investigación clínica sobre el uso de diferentes pautas de administración de EPO en estos prematuros de gran riesgo, optimizando de esta manera su uso profiláctico.
Respecto a la relación entre la administración de EPO y ROP opinamos que no está todo dicho, investigaciones futuras deben de plantearse el papel de otros factores concomitantes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.