La hipotermia terapéutica (HT) como neuroprotección ha demostrado ser efectiva en la parada cardiorrespiratoria en adultos y en recién nacidos con asfixia. El efecto de la HT en pediatría se encuentra bajo investigación.
ObjetivosDescribir la viabilidad, la eficacia y la seguridad de un programa piloto de HT en la parada cardiorrespiratoria (PCR) pediátrica.
Material y métodosEstudio prospectivo en una unidad de cuidados intensivos pediátricos. En todos los pacientes se usó un método de enfriamiento externo con sistema servo según protocolo preestablecido. Los valores son expresados en mediana (rango intercuartil).
ResultadosSe incluyó a seis pacientes. Cinco presentaron un PCR extrahospitalario. Edad 33 meses (16-120), escala de Glasgow al ingreso 6 (4-7). La T.a previa a la inducción de la HT fue de 39,2°C (39,1-39,4). La mediana de la T.a empleada fue 34.0°C (33.5-34.8°C), la que se alcanzó 4hrs. (3-7) después del inicio y mantenida por 48h (45-54). El recalentamiento se realizó en un lapso de 14h (12-16). La hipocaliemia fue el evento adverso más frecuentemente encontrado. Cinco de los pacientes sobrevivieron al alta hospitalaria con una escala de Glasgow de 13 (11-14). Se observó a los 6 meses de seguimiento un pronóstico neurológico favorable, en 3 de los sobrevivientes según la escala de discapacidad Pediatric Cerebral Performance Category (≤ 2).
ConclusiónEn este estudio piloto, el uso de HT con un protocolo que incluyó inducción rápida y una técnica de enfriamiento externo es viable, eficaz y seguro en la PCR pediátrica.
Therapeutic hypothermia (TH) improves neurological outcome in adults after ventricular fibrillation cardiac arrest and in neonates with hypoxic ischemic encephalopathy. The effect of TH in children is under investigation.
ObjectivesTo assess the feasibility, efficacy and safety of a pilot program of TH in pediatric cardiac arrest.
Material and methodsProspective study in a pediatric intensive care unit. An external cooling method with a servo system was used on all patients according to an established protocol. Values expressed as median (IQ range).
ResultsSix patients were included, of whom 5 had an out of hospital cardiac arrest. The mean age was 33 months (16-120) and Glasgow coma scale 6 (4-7). The T° prior to the induction of TH was 39.2° C (39.1-39.4). The median T° used was 34.0° C (33.5-34.8° C), which was reached in 4h. (3-7) after the start and maintained for 48h. (45-54). The rewarming was carried out over a period of 14h. (12-16). Hypokalemia was the most common adverse event found. Five patients survived to hospital discharge with a Glasgow Coma Scale of 13 (11-14). At 6 months follow up the Pediatric Cerebral Performance Category score was ≤ 2 in three patients.
ConclusionIn this pilot study, the use of mild therapeutic hypothermia with a protocol that included rapid sequence induction with an external surface cooling technique was feasible, effective and safe in children with cardiac arrest.
La parada cardiorrespiratoria (PCR) en niños constituye un evento catastrófico que se asocia con una alta mortalidad y secuelas neurológicas1–3.
La hipotermia terapéutica (HT) o manejo dirigido de la temperatura es una intervención destinada a limitar el daño neurológico que se produce después de la resucitación de pacientes en PCR.
En dos ensayos clínicos en adultos con fibrilación ventricular, la aplicación de HT demostró mejorar la supervivencia y el pronóstico neurológico4,5. Por otro lado, 3 ensayos de HT realizados en recién nacidos a término con asfixia también demostraron resultados favorables en el desenlace neurológico y supervivencia6–8.
Argumentos a favor del uso de HT en niños son la elevada mortalidad y secuelas neurológicas del PCR, no existiendo actualmente otra opción terapéutica para esta condición, y en ensayos aleatorizados no se ha observado un aumento de los eventos adversos de la hipotermia en pacientes sometidos a esta terapia comparados con pacientes controles. Contra del uso de HT en la PCR pediátrica se incluyen el hecho que la etiología primaria del PCR en niños es la asfixia, cuya fisiopatología difiere de la PCR inducida por arritmias que predomina en adultos.
De tal modo que en pediatría, el efecto de la HT como neuroprotector se encuentra bajo activa investigación y es aún objeto de controversia. El objetivo del presente trabajo es comunicar la viabilidad eficacia y seguridad de un programa piloto de HT en la PCR pediátrica de acuerdo con un protocolo de inducción rápida y usando un método de enfriamiento externo.
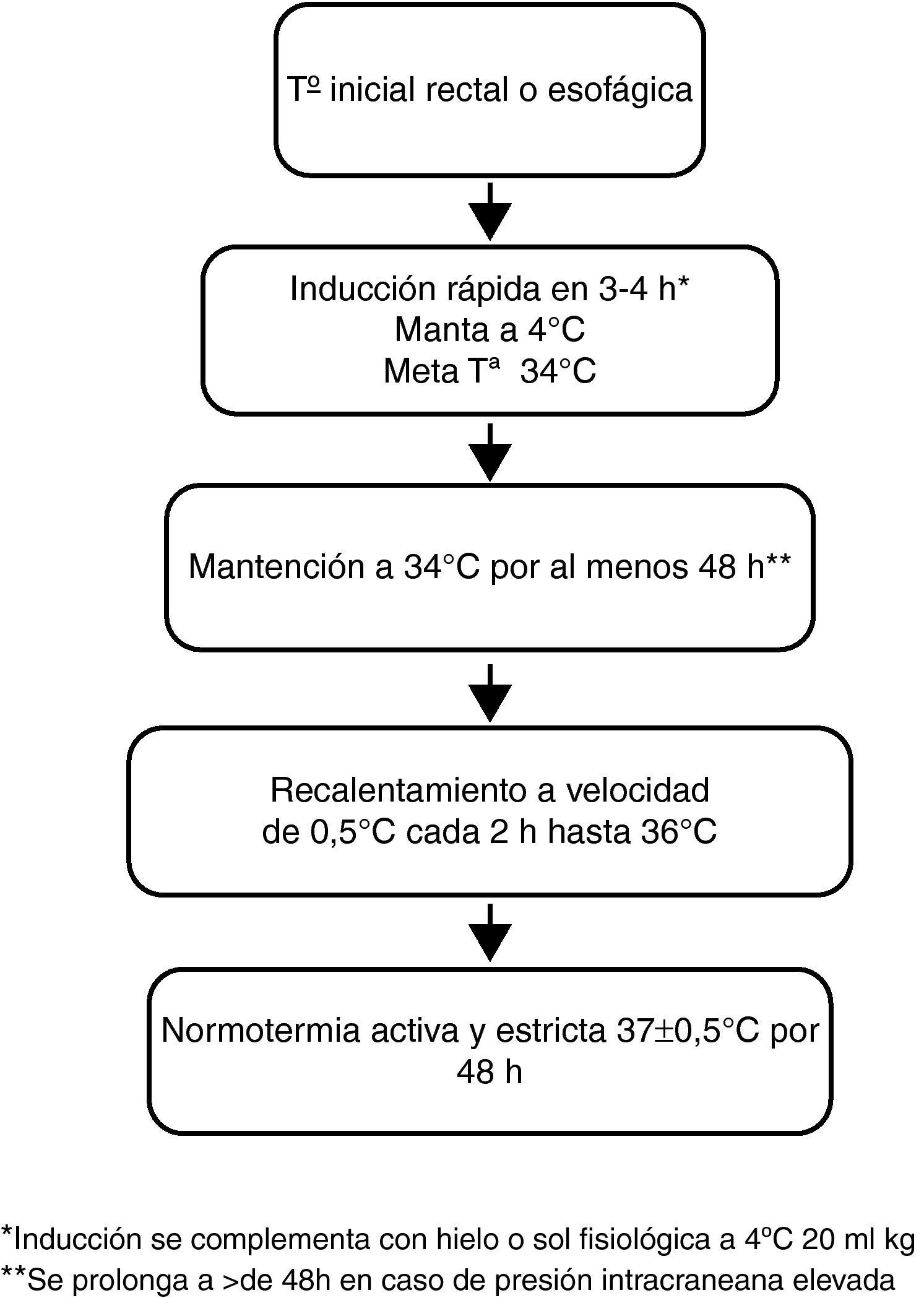
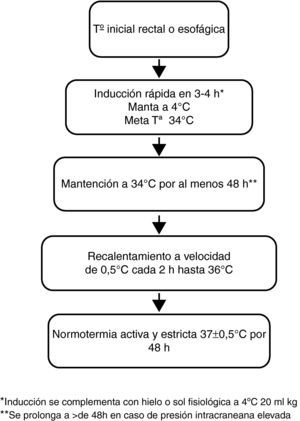
Pacientes y métodosEstudio prospectivo, aprobado por el comité de ética de nuestro hospital y realizado entre junio 2009 y febrero 2011. Los criterios de inclusión fueron PCR en niños de un mes a 15 años con retorno a la circulación espontánea (RCE) con menos de 6 h de evolución y escala neurológica de Glasgow<8 al ingreso. La PCR se definió como el evento que haya requerido al menos 1min de masaje cardiaco externo9. Los criterios de exclusión fueron muerte cerebral al ingreso, orden de no resucitar después del RCE o pacientes despiertos, que obedezcan órdenes. Empleamos un método de enfriamiento externo con sistema servo Blanketroll III® (Cincinnati Sub- Zero OH, EE. UU.). El protocolo utilizado, según las recomendaciones de Fink et al, incluyó inducción rápida de la Ta a 34,0°C y mantenimiento de al menos 48 h, con un recalentamiento a una velocidad de 0,5°C por hora, con estricto control posterior de la normotermia10 (fig. 1). Se permitió en la fase de inducción la administración de bolos de solución fisiológica fría de 20 ml/kg a 4°C en 30min y uso de bolsas de hielo sobre la piel. La monitorización horaria de la Ta se realizó a través de un sensor esofágico cuya posición fue comprobada radiológicamente.
Las decisiones terapéuticas posresucitación respecto a sedación, parálisis, manejo ventilatorio y hemodinámico fueron realizadas por pediatras intensivistas. Se registraron eventos secundarios asociados a la HT como escalofríos, límite de la Ta, arritmias, bradicardia, hipotensión arterial, anomalías hidroelectrolíticas, hipo o hiperglucemia, leucopenia, trombocitopenia, hemorragia e infecciones.
Durante la fase de mantenimiento, el límite de la hipotermia fue definido como Ta < 33°C y el límite de la hipertermia se definió como Ta > 35°C.
La hipocaliemia fue definida como niveles de potasio<3 mEq/l, la hiponatremia<130 meq/l, la hipoglucemia < 60mg/dl, hiperglucemia > 150mg/dl. La leucopenia se definió como leucocitos<a 5.000μl y la trombocitopenia como plaquetas<100.0000μl. La hemorragia se definió como aquel episodio de sangrado que requirió transfusión de glóbulos rojos. Finalmente, infección se definió como cultivos positivos en sitios normalmente estériles 48h después de iniciada la hipotermia.
El pronóstico neurológico favorable se definió de acuerdo a la escala Pediatric Cerebral Performance Category (PCPC) a los 6 meses de egreso de la UCI como igual o inferior a 211. Los valores son expresados en mediana y rango intercuartil.
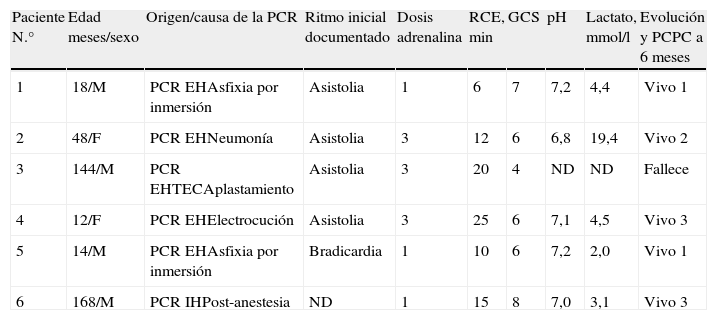
ResultadosPacientesSe incluyó a 6 pacientes. Las características demográficas, los diagnósticos de ingreso y desenlace de los casos aparecen en la tabla 1. Todos eran neurológicamente normales previo al ingreso, a excepción de la paciente n.° 2, que era portadora de una hipotonía y una probable enfermedad metabólica de base, lo que podría explicar los valores de lactato y pH al ingreso. Cinco pacientes presentaron una PCR extrahospitalaria (EH). El primer ritmo de presentación documentado fue la asistolia en 4 casos, con un tiempo de RCE de 13,5min (6-25), administrándose 2 (1-3) dosis de adrenalina. Los niveles de lactato y pH al ingreso fueron de 4,4mmol/l (19,4-4,5) y 7,1 (6,9-7,2), respectivamente.
Características al ingreso de los pacientes
| Paciente N.° | Edad meses/sexo | Origen/causa de la PCR | Ritmo inicial documentado | Dosis adrenalina | RCE, min | GCS | pH | Lactato, mmol/l | Evolución y PCPC a 6 meses |
| 1 | 18/M | PCR EHAsfixia por inmersión | Asistolia | 1 | 6 | 7 | 7,2 | 4,4 | Vivo 1 |
| 2 | 48/F | PCR EHNeumonía | Asistolia | 3 | 12 | 6 | 6,8 | 19,4 | Vivo 2 |
| 3 | 144/M | PCR EHTECAplastamiento | Asistolia | 3 | 20 | 4 | ND | ND | Fallece |
| 4 | 12/F | PCR EHElectrocución | Asistolia | 3 | 25 | 6 | 7,1 | 4,5 | Vivo 3 |
| 5 | 14/M | PCR EHAsfixia por inmersión | Bradicardia | 1 | 10 | 6 | 7,2 | 2,0 | Vivo 1 |
| 6 | 168/M | PCR IHPost-anestesia | ND | 1 | 15 | 8 | 7,0 | 3,1 | Vivo 3 |
GSC: escala de coma de Glasgow; ND: no disponible; PCR EH: paro cardiorrespiratorio extrahospitalario; PCR IH: paro cardiorrespiratorio intrahospitalario; PCPC: Pediatric Cerebral Performance Category Score; RCE: retorno a la circulación espontánea; TEC: traumatismo encefalocraneano.
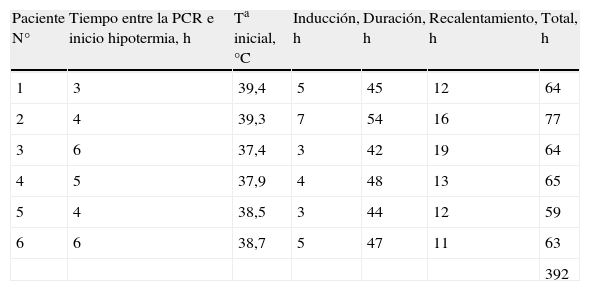
Se registraron 392 h de hipotermia. La Ta previa a la inducción fue de 39,3°C (39-39,4), la que se realizó en la mayoría de los casos en un lapso inferior a las 5h. En 2 casos la inducción se complementó con bolos de solución fisiológica a 4°C. La mediana de la Ta empleada fue de 34,0°C (33,5-34,8°C), la que se alcanzó 4h (3-7) después del inicio y mantenida por 48h (45-54). El recalentamiento se realizó en un periodo de 15h (12-16) (tabla 2).
Tiempo de la inducción, duración y tiempo de recalentamiento en cada paciente
| Paciente N° | Tiempo entre la PCR e inicio hipotermia, h | Ta inicial,°C | Inducción, h | Duración, h | Recalentamiento, h | Total, h |
| 1 | 3 | 39,4 | 5 | 45 | 12 | 64 |
| 2 | 4 | 39,3 | 7 | 54 | 16 | 77 |
| 3 | 6 | 37,4 | 3 | 42 | 19 | 64 |
| 4 | 5 | 37,9 | 4 | 48 | 13 | 65 |
| 5 | 4 | 38,5 | 3 | 44 | 12 | 59 |
| 6 | 6 | 38,7 | 5 | 47 | 11 | 63 |
| 392 |
Los eventos adversos se caracterizaron por hipocaliemia en 3 sujetos. Se observó leucopenia en 3 pacientes y plaquetopenia en 1 paciente. Dos pacientes presentaron cultivos positivos en aspirado endotraqueal a Staphylococcus aureus e infiltrados radiológicos. Se observó bradicardia que no requirió intervención en 4 pacientes. Se detectaron escalofríos en 3 pacientes. Durante la fase de mantenimiento, la Ta33°C se detectó en el 2% de las mediciones y en un 9,6% se presentó Ta>35°C.
DesenlaceCinco pacientes sobrevivieron. La estancia en la UCIP fue de 7 días (5-8). La escala de Glasgow al egreso de la UCI fue de 13, con un pronóstico neurológico favorable a los 6 meses con la escala PCPC≤a 2 en 3 de los sobrevivientes. El paciente fallecido presentó una PCR EH asociada a TEC complicado, politrauma y aplastamiento.
DiscusiónA diferencia de la población adulta y neonatal, no se han conducido ensayos aleatorizados de HT en la PCR pediátrica, por lo que las guías más recientes de la American Heart Association clasifican a la hipotermia inducida (32°C-34°C) posparo solo como recomendación clase II b en niños12.
Hoy en día, no hay un consenso sobre el método más seguro y efectivo de inducir hipotermia, que pacientes deberían ser enfriados, la manera de monitorizar la Ta, la profundidad y la duración del enfriamiento. Encuestas realizadas a intensivistas pediátricos revelan que la HT es usada ocasionalmente en niños con PCR, existiendo gran variabilidad en el tiempo y profundidad de la Ta empleada13,14.
Doherthy identificó a 29 pacientes que recibieron HT, la que se asoció a mayor mortalidad, más intervenciones terapéuticas incluida el uso de ECMO y un pronóstico funcional desfavorable en relación con el grupo de pacientes que no recibieron HT. Sin embargo, esta terapia se utilizó en pacientes con PCR más prolongado y con mayor disfunción multiorgánica. Fink evaluó la experiencia de un centro con 40 niños que recibieron HT post-PCR y también esta terapia fue utilizada en aquellos niños con mayor gravedad; a diferencia del estudio anterior, el uso de HT no se asoció a un aumento en la mortalidad15,16.
Topjian en un estudio prospectivo describe el uso de HT en 12 pacientes sobrevivientes de PCR, concordante con nuestra experiencia, en esta serie se usó un método de enfriamiento externo y un protocolo con inducción rápida a una Ta de 32-34°C. La PCR fue EH en la mayoría de los pacientes, con una sobrevida de un 50%17.
La sobrevida al alta hospitalaria en nuestra experiencia aparece superior a los estudios mencionados previamente, debido al escaso número de pacientes incluidos y que probablemente en nuestra serie existen 3 pacientes con paro por asfixia (ahogamiento y neumonía), diagnóstico que se ha asociado a buen pronostico en la PCR pediátrica. También la intervención adecuada de equipos de reanimación entrenados (SAMU) debe ser considerada, ya que en todos los casos de PCR EH se obtuvo una RCE antes de la llegada al hospital lo que se ha demostrado aumentaría la posibilidad de sobrevida al egreso hospitalario.
Nuestra experiencia con el uso de un sistema de enfriamiento externo con mantas es satisfactoria, ya que fue fácilmente iniciado por el personal médico y de enfermería, creemos que esta es la principal ventaja de este método en relación con otros sistemas de enfriamiento también efectivos pero más costosos e invasivos, como el uso de catéteres intravasculares18.
Los efectos secundarios encontrados se asemejan a los reportados previamente principalmente hipocaliemia, leucopenia e infecciones. Especulamos que nuestra estrategia de inducción rápida hasta una Ta de 34°C permite que estos efectos se minimicen.
En resumen, un protocolo de hipotermia terapéutica que incluyó inducción rápida utilizando una técnica de enfriamiento externo es viable, eficaz y seguro en la PCR pediátrica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.