Examinar la magnitud del problema de la encefalopatía hipoxico-isquémica (EHI) en un hospital terciario en los últimos 9 años, con el fin de valorar la conveniencia y oportunidad de implementar un programa de hipotermia.
MétodosSe identificaron todos los recién nacidos (RN) ≥34 semanas con antecedentes de asfixia intraparto y encefalopatía neonatal, nacidos entre los años 2000 y 2008. La EHI se clasificó como leve, moderada o grave. Se realizó un joinpoint regression analysis para examinar la tendencia en la incidencia de EHI durante el período de estudio y los posibles cambios en ésta.
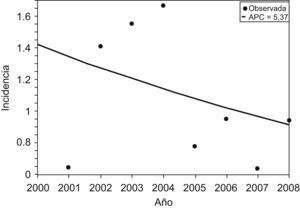
ResultadosEntre el 1 de enero del año 2000 y 31 de diciembre del 2008 nacieron en el Hospital La Paz 90.963 RN vivos, de los cuales 21.228 (23,36%) ingresaron en Neonatología. Otros 200 neonatos ingresaron procedentes de extramuros. Un total de 110 neonatos presentaron EHI, de los cuales 99 (90%) nacieron intramuros. La incidencia global de EHI fue de 1,088 por cada 1.000 RN vivos, y se observó una tendencia decreciente (pendiente = -5,37; p<0,05), y la incidencia de EHI significativa (moderada y grave) fue de 0,49 por cada 1.000. Cincuenta y dos RN tuvieron EHI significativa y hubieran sido candidatos a entrar en un programa de hipotermia; esto supone una prevalencia de 2,42 por cada 1.000 neonatos ingresados y un promedio de 5–6 pacientes/año.
ConclusionesLa EHI es un problema infrecuente, particularmente la EHI significativa. La baja prevalencia de esta entidad, aun en centros terciarios, hace necesaria la regionalización y, por tanto, la centralización de los programas de hipotermia, con el fin de garantizar una adecuada calidad asistencial y optimizar los recursos.
To examine the incidence and the prevalence of neonatal hypoxic-ischemic encephalopathy (HIE) in a tertiary Spanish center over a 9-year period, before the implementation of a hypothermia program.
MethodsAll infants ≥34 weeks gestation, born between 2000 and 2008 with evidence of perinatal asphyxia and neonatal encephalopathy were identified. HIE was classified as mild, moderate or severe. Joinpoint regression model was used to identify changes in the trends of HIE incidences.
ResultsA total of 90,963 live infants were born in La Paz Hospital between 2000 and 2008, and 23.3% of them (21.228) were admitted to the Neonatal Unit. In addition, 200 infants were referred from other centers. A total of 110 infants had HIE, of which 90% were inborn. The overall incidence of HIE was 1.088 per 1,000 live births, and the incidence of clinically significant HIE (moderate and severe grades) was 0.49 per 1,000 live births. The incidence of HIE showed a linear downward trend throughout the study period (slope=−5.37; P<0.05). Fifty-two neonates had moderate or severe HIE, this represents a prevalence of 2.42 per 1,000 infants admitted to the Neonatal Unit and means that 5–6 infants a year would have been candidates for therapeutic hypothermia.
ConclusionsNeonatal HIE, and in particular significant HIE, is an infrequent condition. The low prevalence of HIE requires that these infants are referred to regional centers with sufficient experience in the use of therapeutic hypothermia, and in the management of all the medical problems associated with HIE.
La encefalopatía hipoxico-isquémica (EHI) perinatal es uno de los problemas médicos que más preocupa a obstetras, pediatras y familias, por sus importantes implicaciones sanitarias, sociales y legales. Sin embargo, la incidencia y prevalencia de esta entidad, y particularmente su monitorización temporal, han recibido escaso interés1–4, a pesar de que esta información es esencial para: a) conocer con precisión el impacto real de este problema en la población que atiende el hospital; b) disponer de un indicador de la calidad de la atención obstétrica perinatal, y c) adecuar los recursos asistenciales y racionalizar los esfuerzos encaminados a ofertar programas con una alta calidad asistencial a los pacientes con esta enfermedad. Esta última razón se ha visto muy reforzada por la demostración de que la hipotermia moderada sostenida, cuando se inicia en las primeras 6h de vida, es una intervención terapéutica que reduce la mortalidad y la discapacidad ulterior en los recién nacidos a término (RNT) con EHI5–8.
Con el fin de valorar la conveniencia, oportunidad y factibilidad de implementar un programa de hipotermia terapéutica en nuestro centro, un hospital terciario y universitario que atiende más de 10.000 nacimientos por año, nos propusimos los siguientes objetivos: 1) analizar la incidencia de EHI en los últimos 9 años entre los recién nacidos (RN) vivos de nuestro hospital, así como la prevalencia de esta entidad en el Servicio de Neonatología, y 2) examinar las principales características clínicas de los neonatos con EHI.
Material y métodosPoblación. Entre el 1 de enero del año 2000 y el 31 de diciembre de 2008, todos los neonatos ≥34 semanas de gestación ingresados en el Servicio de Neonatología del Hospital Universitario La Paz con antecedentes de asfixia intraparto y EHI durante las primeras horas de vida se incluyeron en una base de datos prospectiva, diseñada específicamente para esta enfermedad. Además de la inclusión prospectiva, y con el fin de asegurar que a todos los RN con EHI se los incluyera en el estudio, se identificaron y revisaron todas las historias clínicas con los siguientes diagnósticos al alta de Neonatología: EHI, encefalopatía, asfixia perinatal, acidosis perinatal y depresión neonatal. Con objeto de excluir todos aquellos pacientes con entidades causantes de encefalopatía neonatal no relacionadas con asfixia al nacimiento, no se incluyó en la base de datos ningún neonato que presentara malformaciones congénitas mayores, confirmación o sospecha de un síndrome genético o cromosómico, enfermedad metabólica congénita, enfermedad neuromuscular (incluídas las lesiones de la médula espinal), así como aquellos neonatos que presentaran en los estudios neuroimagenológicos anomalías que indicaran agresión antes del parto. La base de datos contiene datos maternos, datos de la historia obstétrica, incluyendo toda la información disponible del embarazo y el parto, información del estado perinatal del RN, de la reanimación y del curso neonatal, incluídos los resultados de los estudios complementarios.
Definiciones operativas. El diagnóstico de EHI perinatal se estableció cuando se cumplieron los siguientes 3 criterios: 1) antecedente intraparto: estado fetal no tranquilizador o aparición de un episodio centinela inmediatamente antes o durante el parto, o distocia durante el período expulsivo; 2) depresión neonatal, definida como puntuaciones en el test de Apgar a los 5min ≤5 o pH en muestras de sangre umbilical o en los primeros minutos de vida ≤7,0 o necesidad de reanimación avanzada, y 3) encefalopatía durante los primeros días de vida, definida ésta como un síndrome neurológico presente desde el nacimiento y caracterizado por dificultades para iniciar o mantener la respiración, alteraciones en el tono muscular, en la alerta y en la excitabilidad, con o sin convulsiones. En cada paciente la gravedad de la EHI se estableció antes de introducir al paciente en la base de datos, según nuestra escala de graduación de acuerdo con la máxima expresión clínica en las primeras 48h9,10. Esta escala establece 3 grados de gravedad: leve, moderada y grave, según el nivel del deterioro de la capacidad para despertar y mantener la vigilia del neonato.
Estadística. Las variables numéricas se presentan como media±desviación estándar y porcentajes, a menos que se especifique otra forma. La comparación de las distintas variables obstétricas, perinatales y posnatales entre los grupos de gravedad de la EHI se realizó mediante el test no apareado de la t de Student, o mediante el análisis de la variancia (ANOVA). La comparación de variables binarias o discriminantes se realizó mediante el test de Fisher y el de la Chi cuadrado. La incidencia se calculó como el número total de RN vivos que presentaron EHI, dividido por el número total de RN vivos acaecido en ese mismo período de tiempo. La prevalencia de EHI en el Servicio de Neonatología se estableció a partir del total de neonatos con EHI (nacidos intramuros+trasladados), dividido por el número total de RN ingresados cada año. El análisis estadístico se realizó utilizando el programa GraphPad InStat 3 versión 3.00 para Windows (GraphPad Software Inc., San Diego, EE. UU.) y el examen del comportamiento de la tendencia y la búsqueda de puntos de inflexión o cambios de tendencia mediante el análisis joinpoint regression con el software específico para ello: Joinpoint Regression Program, versión 3.3.1 (abril 2008)11.
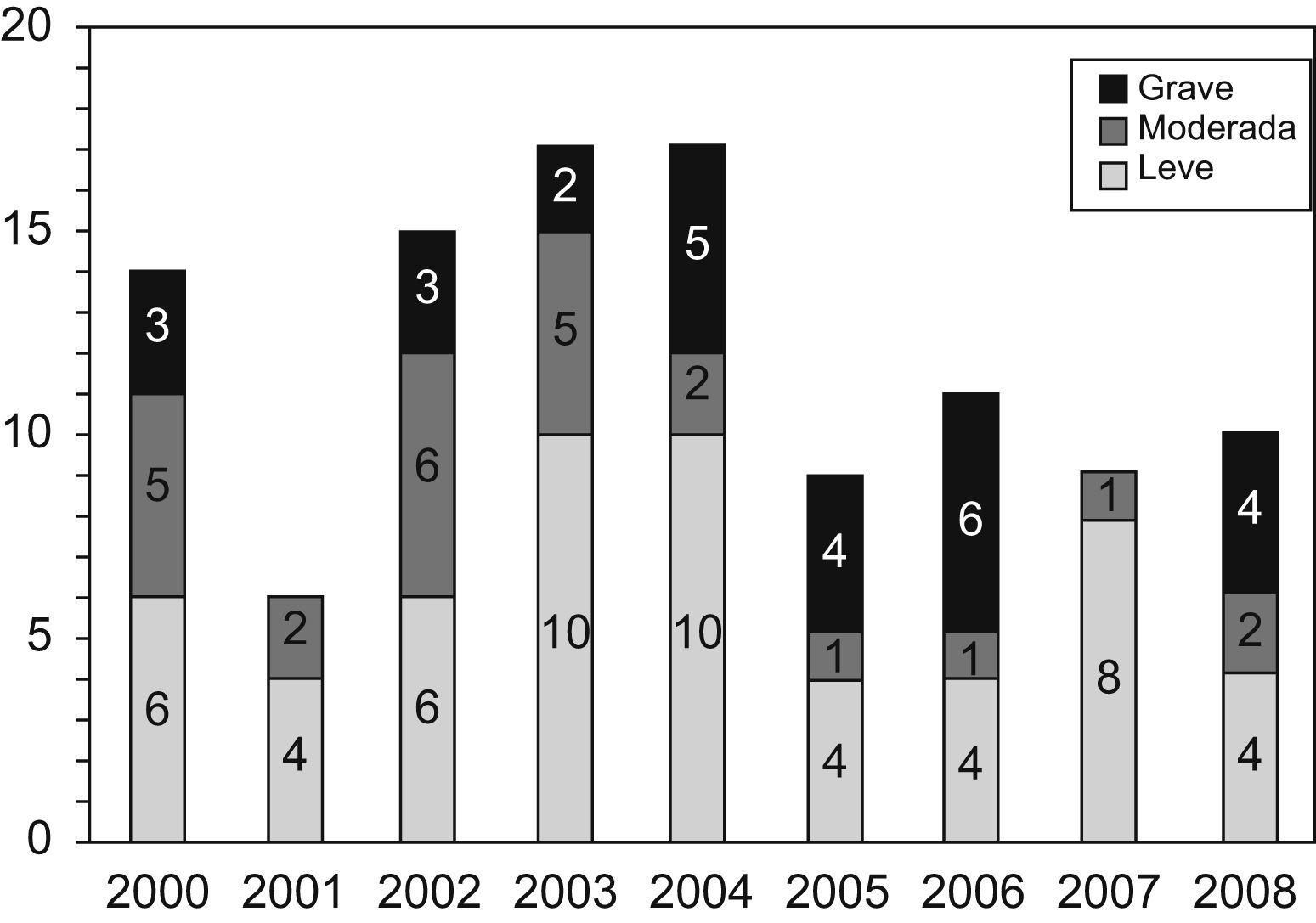
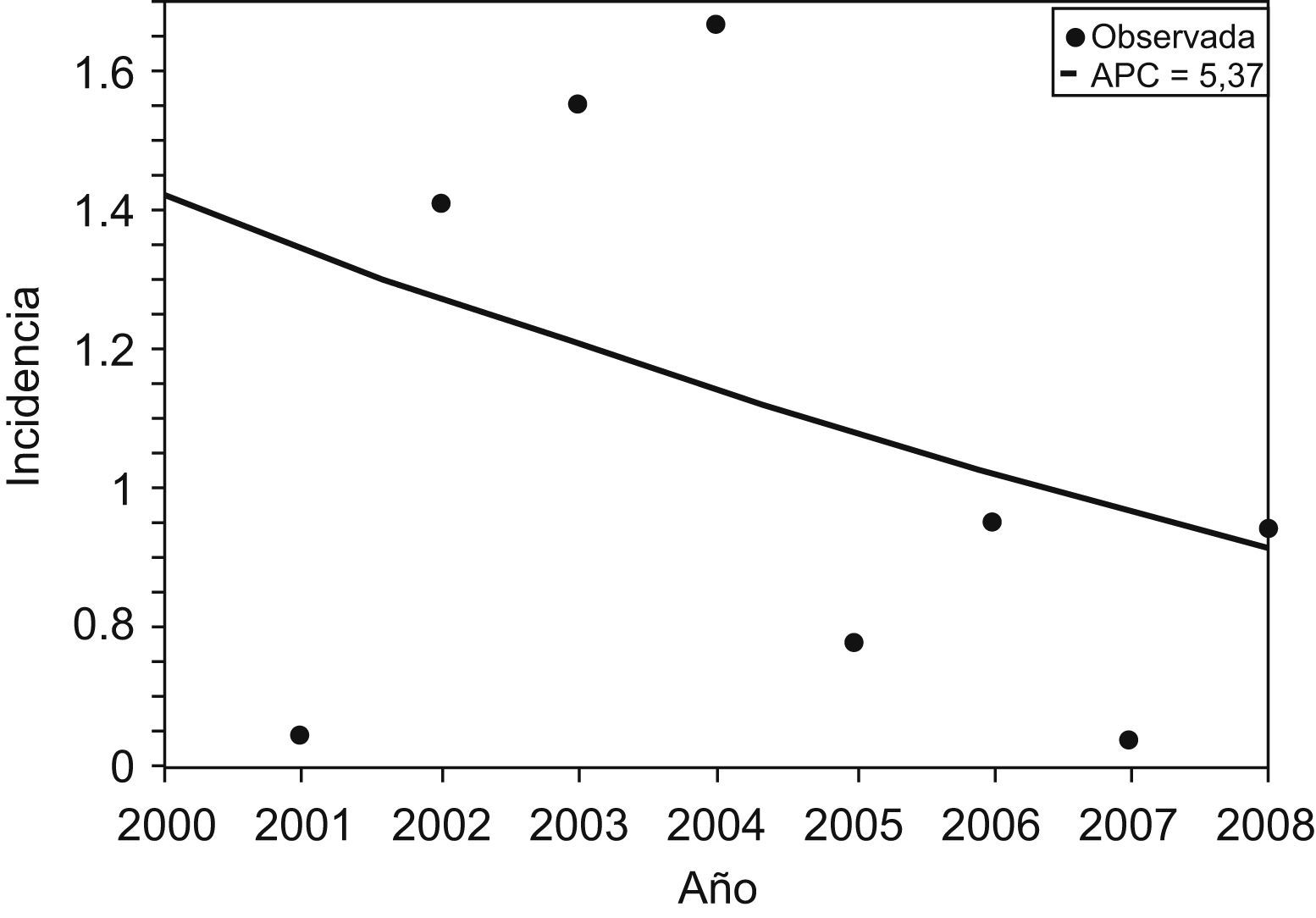
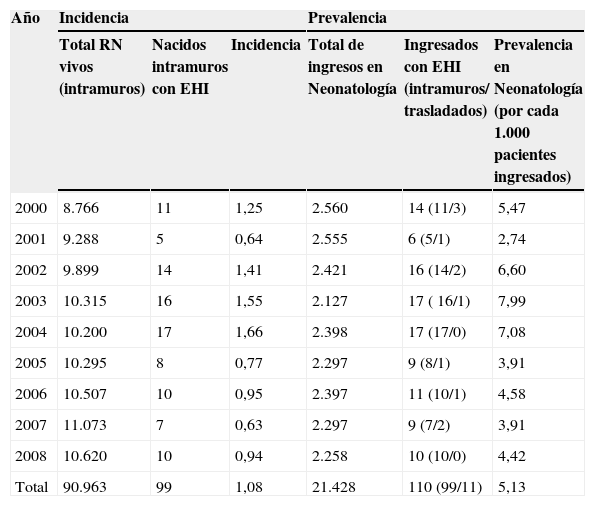
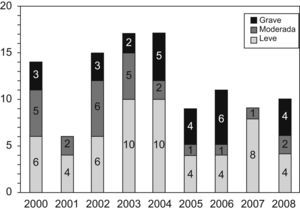
ResultadosDurante el período de 9 años (1 de enero de 2000–31 de diciembre de 2008) nacieron en el Hospital Universitario La Paz 90.963 RN vivos (el 51,4% eran varones y el 48,6% eran mujeres), de los cuales 21.228 (23,36%) ingresaron en Neonatología en las siguientes horas tras el parto. Además de éstos, otros 200 neonatos ingresaron procedentes de extramuros. Un total de 110 RN a término o casi término que ingresaron en Neonatología presentaron algún grado de EHI, de los cuales 99 (90%) nacieron intramuros y 11 se remitieron de otros centros (tabla 1). De los 110 neonatos con EHI, la distribución según la gravedad fue la siguiente: leve en 58, moderada en 25 y grave en 27. La distribución anual según la gravedad de la EHI se muestra en la figura 1. Si se consideran sólo los RN intramuros, la incidencia global de EHI fue de 1,088 por cada 1.000 RN vivos, y la incidencia de EHI significativa (moderada y grave) fue de 0,49 por cada 1.000 RN vivos. El análisis del comportamiento de la tendencia mediante el análisis joinpoint regression no fue capaz de hallar un momento de inflexión o cambio en la tendencia de la incidencia que fuera estadísticamente significativa, y el modelo se ajustaba a una única línea de tendencia decreciente (pendiente = -5,37; p<0,05) (fig. 2).
Incidencia y prevalencia de la encefalopatía hipoxico-isquémica
| Año | Incidencia | Prevalencia | ||||
| Total RN vivos (intramuros) | Nacidos intramuros con EHI | Incidencia | Total de ingresos en Neonatología | Ingresados con EHI (intramuros/ trasladados) | Prevalencia en Neonatología (por cada 1.000 pacientes ingresados) | |
| 2000 | 8.766 | 11 | 1,25 | 2.560 | 14 (11/3) | 5,47 |
| 2001 | 9.288 | 5 | 0,64 | 2.555 | 6 (5/1) | 2,74 |
| 2002 | 9.899 | 14 | 1,41 | 2.421 | 16 (14/2) | 6,60 |
| 2003 | 10.315 | 16 | 1,55 | 2.127 | 17 ( 16/1) | 7,99 |
| 2004 | 10.200 | 17 | 1,66 | 2.398 | 17 (17/0) | 7,08 |
| 2005 | 10.295 | 8 | 0,77 | 2.297 | 9 (8/1) | 3,91 |
| 2006 | 10.507 | 10 | 0,95 | 2.397 | 11 (10/1) | 4,58 |
| 2007 | 11.073 | 7 | 0,63 | 2.297 | 9 (7/2) | 3,91 |
| 2008 | 10.620 | 10 | 0,94 | 2.258 | 10 (10/0) | 4,42 |
| Total | 90.963 | 99 | 1,08 | 21.428 | 110 (99/11) | 5,13 |
EHI: encefalopatía hipoxicoisquémica; RN: recién nacido.
Del total de 21.428 neonatos ingresados en Neonatología, los 110 neonatos con EHI (cualquier grado) suponen una prevalencia global de 5,13 por cada 1.000 neonatos ingresados, mientras que la prevalencia de EHI significativa (52 recién nacidos), la población de pacientes que hubieran sido candidatos a entrar en un programa de hipotermia moderada, fue de 2,42 por cada 1.000 neonatos ingresados, lo que supone un promedio de 5–6 pacientes por año.
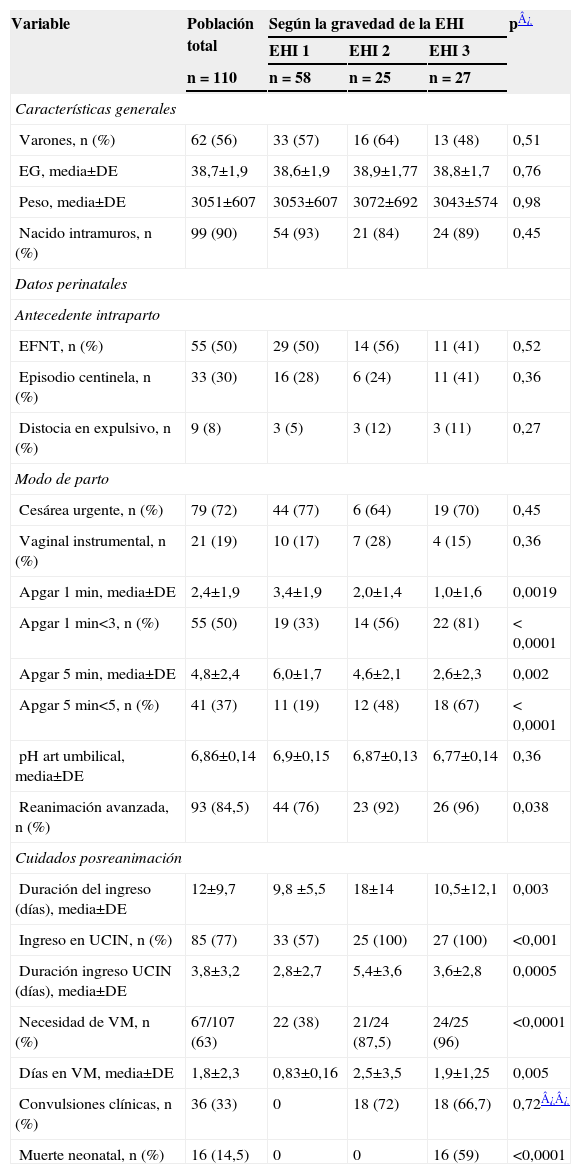
La tabla 2 muestra las principales características de la población estudiada. La distribución por sexos, la edad gestacional y el peso fueron similares en todos los grupos de gravedad de la EHI. Las puntuaciones en el test de Apgar y la necesidad de reanimación avanzada al nacimiento (ventilación con presión positiva intermitente durante más de un minuto, o intubación endotraqueal y ventilación, con o sin masaje cardíaco o medicación) fueron los únicos factores perinatales significativamente diferentes entre los 3 grupos de gravedad. Todos los neonatos con EHI ingresaron en el Servicio de Neonatología. El número de días de ingreso, así como el número de días que estuvieron ingresados en la unidad de cuidados intensivos neonatales (UCIN) en cada grupo de gravedad de EHI se muestra en la tabla 2. El ingreso en la UCIN fue universal en todos los neonatos con EHI moderada o grave, y aconteció en el 57% de los neonatos con EHI leve (p<0,0001). Un 38% de los neonatos con EHI leve precisó ventilación mecánica, mientras que esta intervención fue necesaria en el 87,5 y el 96% de los neonatos con EHI moderada y grave, respectivamente (p<0,0001). Se diagnosticaron convulsiones clínicas en 36 pacientes (18 con EHI moderada y 18 con EHI grave).
Características generales, perinatales y posnatales
| Variable | Población total | Según la gravedad de la EHI | p¿ | ||
| EHI 1 | EHI 2 | EHI 3 | |||
| n = 110 | n = 58 | n = 25 | n = 27 | ||
| Características generales | |||||
| Varones, n (%) | 62 (56) | 33 (57) | 16 (64) | 13 (48) | 0,51 |
| EG, media±DE | 38,7±1,9 | 38,6±1,9 | 38,9±1,77 | 38,8±1,7 | 0,76 |
| Peso, media±DE | 3051±607 | 3053±607 | 3072±692 | 3043±574 | 0,98 |
| Nacido intramuros, n (%) | 99 (90) | 54 (93) | 21 (84) | 24 (89) | 0,45 |
| Datos perinatales | |||||
| Antecedente intraparto | |||||
| EFNT, n (%) | 55 (50) | 29 (50) | 14 (56) | 11 (41) | 0,52 |
| Episodio centinela, n (%) | 33 (30) | 16 (28) | 6 (24) | 11 (41) | 0,36 |
| Distocia en expulsivo, n (%) | 9 (8) | 3 (5) | 3 (12) | 3 (11) | 0,27 |
| Modo de parto | |||||
| Cesárea urgente, n (%) | 79 (72) | 44 (77) | 6 (64) | 19 (70) | 0,45 |
| Vaginal instrumental, n (%) | 21 (19) | 10 (17) | 7 (28) | 4 (15) | 0,36 |
| Apgar 1min, media±DE | 2,4±1,9 | 3,4±1,9 | 2,0±1,4 | 1,0±1,6 | 0,0019 |
| Apgar 1min<3, n (%) | 55 (50) | 19 (33) | 14 (56) | 22 (81) | < 0,0001 |
| Apgar 5min, media±DE | 4,8±2,4 | 6,0±1,7 | 4,6±2,1 | 2,6±2,3 | 0,002 |
| Apgar 5min<5, n (%) | 41 (37) | 11 (19) | 12 (48) | 18 (67) | < 0,0001 |
| pH art umbilical, media±DE | 6,86±0,14 | 6,9±0,15 | 6,87±0,13 | 6,77±0,14 | 0,36 |
| Reanimación avanzada, n (%) | 93 (84,5) | 44 (76) | 23 (92) | 26 (96) | 0,038 |
| Cuidados posreanimación | |||||
| Duración del ingreso (días), media±DE | 12±9,7 | 9,8 ±5,5 | 18±14 | 10,5±12,1 | 0,003 |
| Ingreso en UCIN, n (%) | 85 (77) | 33 (57) | 25 (100) | 27 (100) | <0,001 |
| Duración ingreso UCIN (días), media±DE | 3,8±3,2 | 2,8±2,7 | 5,4±3,6 | 3,6±2,8 | 0,0005 |
| Necesidad de VM, n (%) | 67/107 (63) | 22 (38) | 21/24 (87,5) | 24/25 (96) | <0,0001 |
| Días en VM, media±DE | 1,8±2,3 | 0,83±0,16 | 2,5±3,5 | 1,9±1,25 | 0,005 |
| Convulsiones clínicas, n (%) | 36 (33) | 0 | 18 (72) | 18 (66,7) | 0,72¿¿ |
| Muerte neonatal, n (%) | 16 (14,5) | 0 | 0 | 16 (59) | <0,0001 |
DE: desviación estándar; EHI: encefalopatía hipoxico-isquémica; EG: edad gestacional; EFNT: estado fetal no tranquilizador; UCIN: unidad de cuidados intensivos neonatales; VM: ventilación mecánica.
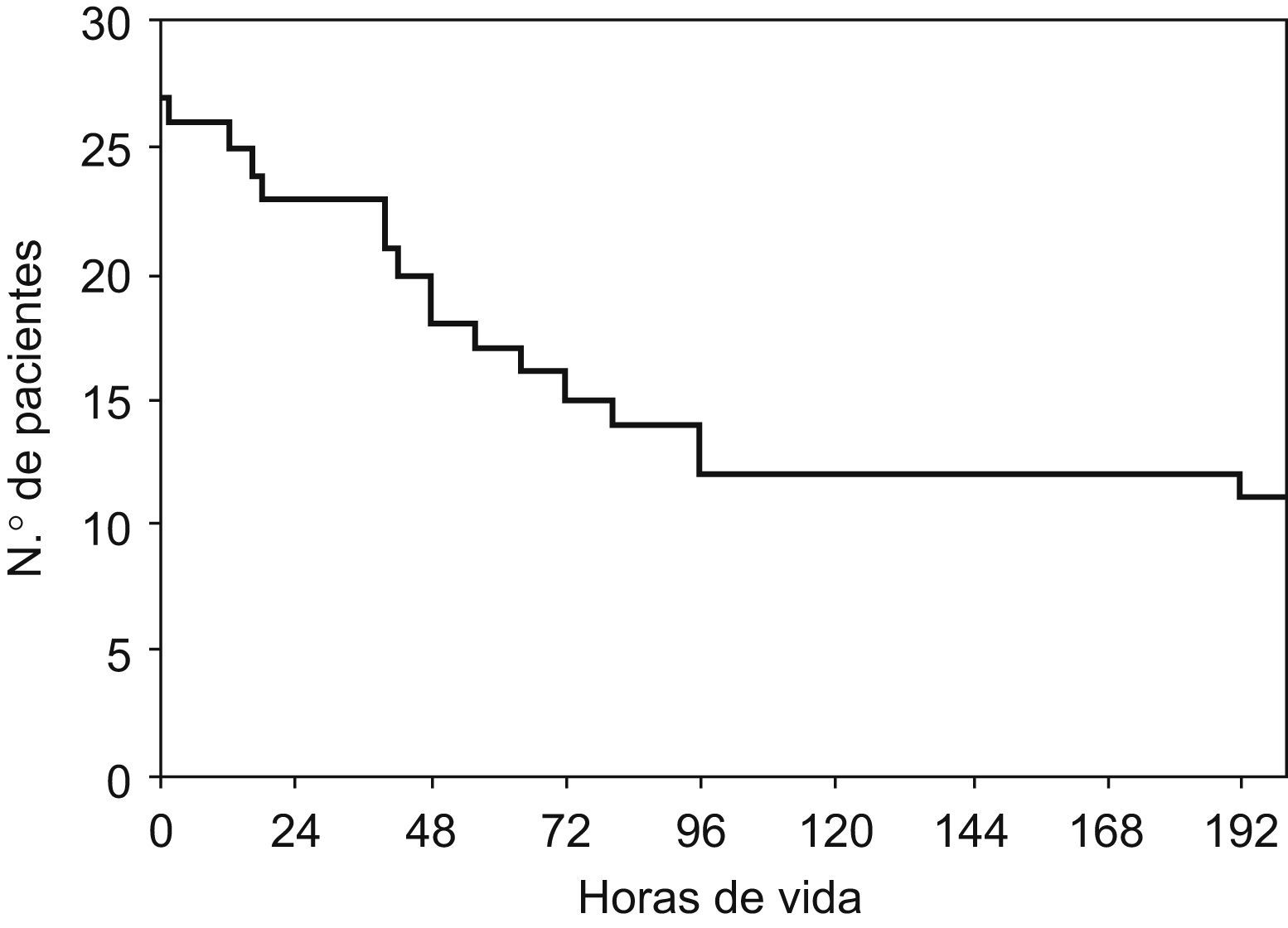
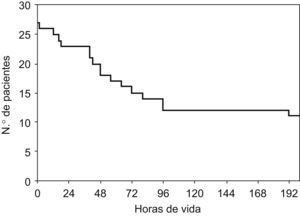
En el subgrupo de neonatos con EHI significativa, 16 fallecieron (31%); todos presentaron una EHI grave durante el período neonatal. De los 16 fallecidos, 13 (81%) presentaron coma con disfunción del tronco del encéfalo (ausencia de reflejos oculocefálicos y del reflejo corneal con o sin alteración bulbar: apnea o ausencia de reflejo nauseoso). En todos los fallecidos, la muerte aconteció tras la inclusión del paciente en un programa de cuidados paliativos y limitación del esfuerzo terapéutico. Como se puede ver en la curva de supervivencia (fig. 3), el 75% de los fallecidos lo hizo en las primeras 72h de vida.
DiscusiónEste estudio refiere la incidencia y prevalencia de EHI durante la primera década del siglo xxi en un hospital terciario y universitario español en el que nacen más de 10.000 neonatos al año. Nosotros decidimos analizar la incidencia de EHI en la población de neonatos ≥34 semanas de gestación y, por esto, no limitamos, como es habitual, el análisis a la población de neonatos a término. Las 2 razones principales que justifican incluir a los neonatos entre 34 y 37 semanas de gestación cuando se aborda el problema de la EHI son las siguientes: a) estos neonatos constituyen una subpoblación de RN en la que es factible establecer la presencia de encefalopatía y atribuir ésta a acontecimientos adversos intraparto y no a problemas relacionados con la prematuridad12, y b) a este subgrupo de RN se lo está incluyendo en programas de hipotermia moderada sostenida13. Es por eso que su inclusión refleja mejor la magnitud del problema y también la carga asistencial condicionada por la EHI perinatal en los servicios de neonatología.
El diagnóstico de agresión asfíctica perinatal se establece no sólo a partir de la presencia de antecedentes obstétricos de riesgo y signos perinatales, como la acidemia significativa (pH ≤7,0) o bajas puntuaciones en el test de Apgar a los 5 min, sino que exige la presencia de disfunción neurológica (encefalopatía) durante los primeros días de vida, la que se acompaña, por lo general, de disfunción de otros órganos y sistemas12,14–19. La EHI es un síndrome clínico transitorio, presente desde el nacimiento, que se caracteriza por un conjunto de signos de gravedad variable: dificultad para iniciar o sostener la respiración, deterioro de la alerta y de la capacidad para despertar, alteración del tono muscular, de las respuestas motoras y de la excitabilidad, y con frecuencia convulsiones. La gravedad clínica de la encefalopatía constituye un indicador sensible de la gravedad de la agresión hipoxico-isquémica al SNC, como lo ilustra el hecho de que esta caracterización es uno de los mejores indicadores pronósticos, y se correlaciona estrechamente con la incidencia de secuelas neurológicas20–27. La EHI leve no conlleva ningún riesgo de mortalidad ni de minusvalía moderada o grave ulterior, mientras que los grados moderados y graves asocian una importante morbimortalidad neonatal y un alto riesgo de discapacidad significativa a largo plazo20–27. Es por eso que ambos subgrupos de gravedad constituyen la población diana para la implementación de cualquier estrategia neuroprotectora que tenga como objetivo reducir la muerte y la discapacidad ulterior asociada a esta agresión perinatal. Hasta el presente, el tratamiento de la EHI ha consistido en aportar cuidados de soporte general y tratar las crisis convulsivas, sin realizar ninguna intervención terapéutica específica (neuroprotectora) dirigida a prevenir o aminorar el daño cerebral28.
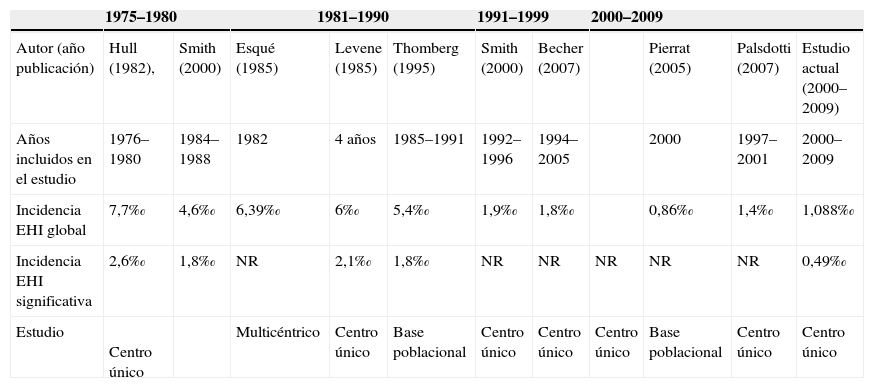
Son escasos los estudios que han examinado la incidencia de la EHI perinatal, y sorprendentemente casi la mitad corresponden a países en vías de desarrollo donde la magnitud del problema, aunque variable según el país, es siempre muy superior a la referida en los países occidentales29,30. En estos últimos, la incidencia de la EHI parece haber disminuido durante los últimos 30 años del siglo xx. En los 2 únicos estudios longitudinales publicados, el primero realizado en un centro de Inglaterra y el segundo en Escocia, se ha observado una marcada reducción de la incidencia de EHI tanto durante la década de 19801,2 como durante la década de 19903. Cuando se examinan las tasas de incidencia puntual de EHI (definida estrictamente) referidas en la literatura médica, también se aprecia una marcada diferencia entre las tasas referidas entre 1975 y 1990, que oscilaban entre el 7,7 y el 4,4 por cada 1.000 RN vivos, y las referidas al final de la década de 1990 y comienzos del siglo xxi, cuando la incidencia fue siempre inferior a 1,5 por cada 1.000 RN vivos (tabla 3)2–4,31–34. Esqué et al32 han referido la incidencia de EHI en nuestro país. En ese estudio la incidencia de EHI en el área de Barcelona durante el año 1982 fue del 6,39 por cada 1.000 RN vivos, una incidencia habitual en esa década1,31. Nuestra incidencia de 1,088 por cada 1.000 RN vivos no difiere de las que han referido centros aislados o estudios de base poblacional realizados durante los años iniciales del siglo xxi (tabla 3)3,33,34. Uno de los hallazgos más relevantes del presente trabajo es la tendencia decreciente en la incidencia de EHI durante los 9 años que incluye el estudio. Sin embargo, en una enfermedad tan infrecuente y con una gran variabilidad interanual, es necesario un período más largo de monitorización para confirmar esta tendencia. La importancia de la monitorización temporal de la incidencia de la EHI reside en su capacidad como indicador de la atención obstétrica perinatal de los fetos a término o casi a término1,35. Sin embargo, hasta el momento no se ha abordado un estudio de los potenciales factores que pueden explicar esta tendencia; éste debería incluir también la mortalidad intraparto asociada a la asfixia perinatal. Este objetivo estaba más allá del diseño del presente estudio.
Comportamiento de la incidencia de la encefalopatía hipoxico-isquémica entre 1975 y 2009
| 1975–1980 | 1981–1990 | 1991–1999 | 2000–2009 | ||||||||
| Autor (año publicación) | Hull (1982), | Smith (2000) | Esqué (1985) | Levene (1985) | Thomberg (1995) | Smith (2000) | Becher (2007) | Pierrat (2005) | Palsdotti (2007) | Estudio actual (2000–2009) | |
| Años incluidos en el estudio | 1976–1980 | 1984–1988 | 1982 | 4 años | 1985–1991 | 1992–1996 | 1994–2005 | 2000 | 1997–2001 | 2000–2009 | |
| Incidencia EHI global | 7,7‰ | 4,6‰ | 6,39‰ | 6‰ | 5,4‰ | 1,9‰ | 1,8‰ | 0,86‰ | 1,4‰ | 1,088‰ | |
| Incidencia EHI significativa | 2,6‰ | 1,8‰ | NR | 2,1‰ | 1,8‰ | NR | NR | NR | NR | NR | 0,49‰ |
| Estudio | Centro único | Multicéntrico | Centro único | Base poblacional | Centro único | Centro único | Centro único | Base poblacional | Centro único | Centro único | |
EHI: encefalopatía hipoxico-isquémica.
Nuestro estudio confirma que la EHI significativa (moderada y grave) es una enfermedad infrecuente, su incidencia en nuestro hospital fue de 0,49 por cada 1.000 RN vivos. La información disponible sobre la incidencia de los grados moderados y graves de EHI es muy escasa. En nuestro centro la incidencia es 5 veces menor que la referida en la década de19701: entre 3,7 y 4,28 veces menor que la referida en los años 801,31 y ligeramente inferior a la referida entre 1985 y 1991 en la ciudad de Göteborg, Suecia (el 0,69 por cada 1.000 RN vivos)4. En nuestro centro, la mortalidad dentro de este subgrupo de pacientes (31%) no difiere de la referida en los ensayos clínicos que han valorado la eficacia de la hipotermia en los primeros años del siglo xxi36–38.
A diferencia de otros estudios previos, la posibilidad de sobrestimación o infraestimación de la incidencia de EHI en nuestro estudio es pequeña, debido a las siguientes razones: a) se realizó en un único centro con una cultura (esquemas) de evaluación bastante uniforme; b) se utilizó una clara definición operativa de EHI perinatal y se graduó de forma estricta la gravedad de ésta antes de introducir la información de los pacientes en la base de datos, y c) se excluyeron todas aquellas entidades causantes de encefalopatía neonatal no relacionadas con asfixia al nacimiento, y todos aquellos neonatos con encefalopatía pero sin antecedentes obstétricos ni perinatales de asfixia perinatal.
El impacto y la magnitud real de la EHI perinatal en los hospitales terciarios responden al total de neonatos asistidos con esta enfermedad, lo que involucra tanto a los nacidos intramuros (incidencia) como a los trasladados con esta enfermedad. Nuestra prevalencia de 2,42 neonatos con EHI significativa por 1.000 neonatos ingresados, traduce un promedio de sólo 5–6 pacientes por año en el hospital con mayor número de nacimientos en Madrid. Dadas las bajas incidencia y prevalencia de la EHI, aun en centros terciarios con más de 10.000 nacimientos anuales, si se quiere ofrecer programas de alta calidad de cuidado, aplicados por equipos humanos expertos (correctamente entrenados), es preciso concentrar los recursos y racionalizar el desarrollo de los programas de hipotermia39. Por tanto, en nuestra opinión, es preciso la regionalización y la centralización de pacientes y de programas de hipotermia en orden a obtener los mejores resultados en el tratamiento específico de la EHI. Sólo mediante esta estrategia organizativa se garantizará una adecuada calidad asistencial y optimización de los recursos.
FinanciaciónLa Dra. Martínez-Biarge tiene un contrato posformación sanitaria especializada financiado por el Fondo de Investigación Sanitaria del Instituto de Salud Carlos III (CM06/00219).