Sr. Editor:
La pubertad es la época de la vida en la que se produce el desarrollo sexual1. La pubertad precoz se define como la aparición de caracteres sexuales secundarios a una edad inferior a 2,5 desviación estándar (DE) sobre la media de la población2. En la actualidad, la Sociedad Española de Endocrinología Pediátrica establece como criterio de pubertad precoz la aparición de desarrollo mamario antes de los 8 años (o menarquia antes de los 9 años) en las niñas y el aumento del volumen testicular > 4ml antes de los 9 años en los niños junto con otros criterios analítico-radiológicos y evolutivos3.
Niña de 15 meses remitida a Consultas de Endocrinología pediátrica por presentar hemorragia vaginal espontánea sin traumatismo previo. No tenía otra sintomatología.
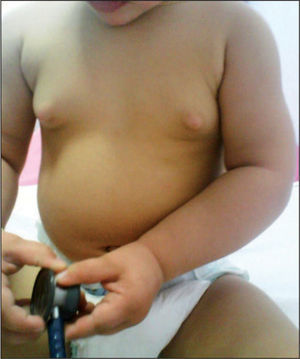
Exploración física: peso 11,5kg (P75), talla 82cm (P90-97), perímetro cefálico 50cm (> P97). Se aprecia sangre fresca en genitales, con hemorragia vaginal activa, y se observa edema y eritema del introito vaginal. No hay erosiones locales. Telarquia en estadio 2–3 de Tanner que los padres refieren desde el primer año de vida (fig. 1). El resto de la exploración es normal.
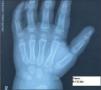
Exploraciones complementarias: serie roja, bioquímica y coagulación sanguínea normal. Función tiroidea normal. Hormona foliculoestimulante (FSH): 7,13 mUI/ml; hormona luteinizante (LH) 5,29 mUI/ml; estradiol: 15pg/ml; ecografía abdominal y pélvica: útero de 3,5 × 2,7 × 2cm. Engrosamiento del endometrio con línea endometrial de 5mm. Edad ósea: 2 años y 6 meses.
Test de GnRH: FSH basal 4,7 mUI/ml; postestímulo: 18,6 mUI/ml; LH basal 2 mUI/ml; postestímulo: 44 mUI/ml; estradiol 44pg/ml; postestímulo: 46pg/ml.
Marcadores tumorales: antígeno carcinoembrionario (CEA), CA 19,9, alfafetoproteína y betagonadotropina coriónico humana (HCG) negativos.
Resonancia magnética (RM) cerebral: sin hallazgos patológicos. No se aprecia LOE en el hipotálamo.
A los 30 días de la primera hemorragia, presenta un nuevo sangrado vaginal de características similares al primero; 3 días antes, se había realizado analítica en la que se aprecia FSH, 3,5 mUI/ml; LH, 2,83 mUI/ml; estradiol, 106pg/ml, y ecografía abdominal de similares características. Durante este corto período se aprecia aumento del desarrollo mamario (estadio 3 de Tanner con diámetro mamario de 2,5cm). Con la sospecha diagnóstica de pubertad precoz central idiopática se inicia tratamiento con triptorelina en dosis de 100μg/kg/28 días.
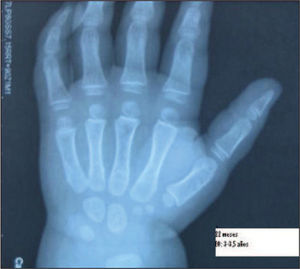
Tras 3 meses de tratamiento se aprecia disminución del tamaño mamario. Se realiza ecografía en la que se aprecia un útero de tamaño y morfología normales para la edad con ovario derecho de 0,5 × 0,4cm e izquierdo de 0,6 × 0,4cm. Se realiza analítica hormonal, en la que se aprecia FSH, 2 mUI/ml, con LH 1,2 mUI/ml y estradiol < 10pg/ml y una edad ósea de 3–3,5 años (fig. 2).
La incidencia de pubertad precoz se calcula en 1/5.000-1/10.000 sujetos con una relación mujeres/varones de 20:1. Se diferencian dos tipos, la central producida por una activación prematura del factor liberador de gonadotropinas (GnRH) y la periférica, en la que existe una secreción autónoma de esteroides sexuales.
La pubertad precoz es una entidad predominantemente femenina y de ella el 98% de los casos corresponde a una pubertad precoz central. La activación prematura del GnRH puede ser producida por tumores u otros factores del sistema nervioso central (SNC) o bien por factores no identificables, conocido en este caso como pubertad precoz central idiopática. La incidencia de pubertad precoz central idiopática en las niñas varía según los autores, y es del 90% en un reciente estudio multicéntrico italiano4. La frecuencia de la pubertad precoz central neurogénica tiende a ser mayor en niñas menores de 4 años, mientras que aquellas que se inician entre los 7 y los 8 años suelen ser de etiología idiopática. Sin embargo, no existe ningún marcador que discrimine al 100 % quién tiene una causa reconocible de pubertad precoz central, y aunque es indispensable una buena exploración clínica y anamnesis, existe controversia en cuanto a la realización de otras pruebas complementarias.
En nuestra paciente la extremadamente temprana edad de aparición (15 meses), así como la forma de presentación de forma tan rápida, orientan en un primer momento hacia una pubertad precoz periférica (tumor periférico o síndrome de McCune-Albright) o a la existencia de una lesión intracraneal. La cifras basales y tras el estímulo de gonadotropinas descartan la forma periférica y la normalidad en la RM cerebral nos orienta hacia la pubertad precoz central idiopática5,6.
La forma habitual de inicio del desarrollo de los caracteres sexuales en las mujeres suele ser la telarquia seguida de la aparición de otros signos puberales (pubarquia, axilarquia) hasta llegar a la menarquia. La aparición de alguno de estos signos de forma aislada no implica la puesta en marcha del complejo mecanismo gonadal, y no suele ir acompañada de otros marcadores clínico-radiológicos como son la respuesta puberal en el test de la hormona liberadora de la hormona luteinizante (LHRH), las modificaciones ecográficas de los genitales internos ni la aceleración de la edad ósea que definen las verdaderas pubertades precoces. En nuestro caso, aunque el motivo de consulta fue la aparición de la menarquia, los padres referían la existencia de una telarquia desde los primeros meses de vida que había sido valorada como telarquia del lactante por su pediatra (entidad completamente benigna y no relacionada con la pubertad precoz), pero que había presentado una clara evolución en los meses anteriores a su consulta (hecho que sí que puede resultar patológico).
Así, aunque se ha descrito la entidad de menarquia precoz en pacientes de este grupo de edad, es característico que en ésta no estén presentes las modificaciones clínico-radiológicas antes descritas, lo que nos hace encaminar nuestro diagnóstico hacia la pubertad precoz central, de momento idiopática dada la ausencia de tumoración craneal oculta, pero que nos hace permanecer en alerta y repetir próximamente la RM cerebral7.
La evolución con el tratamiento ha sido la habitual en estas pacientes. Se ha observado una disminución en el tamaño de las mamas, junto con la frenación de las gonadotropinas y la normalización progresiva de la morfología de los genitales internos, tal como se describe en la literatura médica8. El adelanto de la maduración ósea en estos primeros meses puede entenderse por la acción sobre las placa fisaria, anterior, teniendo que ir enlenteciéndose a partir del sexto mes de tratamiento9,10.
En resumen, la aparición de una pubertad precoz central en edades tan tempranas obliga a descartar la existencia de una afectación del SNC. En caso de no objetivarse, se recomiendan controles de RM seriados. El tratamiento es idéntico al de niñas de más edad, con agonistas de GnRH, adecuándose la dosis al peso de la paciente.