El sarcoma de Kaposi (SK), descrito por Moritz Kaposi en 1872, es una neoplasia vascular multifocal, asociada a la infección por el virus del herpes humano del tipo 8 (VHH8), con 4 variantes (clásica, endémica, epidémica y iatrogénica o asociada a la inmunosupresión)1,2. La variante iatrogénica es rara en la edad pediátrica, lo que dificulta su abordaje.
Presentamos el caso de una adolescente de 12 años, de raza negra, ingresada con un cuadro de fallo multiorgánico. La biopsia renal sugería nefritis lúpica. Inició tratamiento de sustitución renal e inmunosupresora, con dosis altas de metilprednisolona y posteriormente con prednisolona. Se administró una vez por semana rituximab durante un mes y un ciclo mensual de ciclofosfamida durante 4 meses.
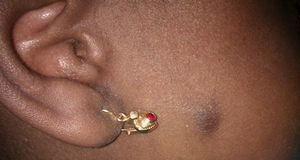
Tres meses después de la admisión, se observaron a nivel de los miembros inferiores 5 lesiones cutáneas papulonodulares de coloración marrón y, posteriormente, 2 lesiones en la hemicara derecha (fig. 1). No presentaba otras alteraciones en exploración física.
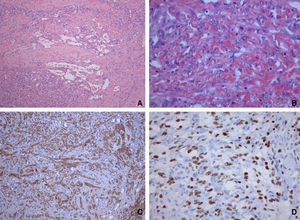
En la biopsia cutánea se observó proliferación neoplásica fusocelular con diferenciación vascular (CD31+) y características morfológicas de SK (hendiduras vasculares rodeadas de células fusiformes con núcleos grandes e hipercromáticos). El estudio inmunohistoquímico fue positivo para el VHH8 (fig. 2). Además, la amplificación del ADN del VHH8 fue positiva en sangre. Se excluyó la infección por el virus de la inmunodeficiencia humana y la ecografía abdominal y tomografía computarizada torácica no revelaron alteraciones.
Hallazgos histológicos e inmunohistoquímicos. Se reconocen hendiduras vasculares rodeadas de células fusiformes con núcleos grandes e hipercromáticos y hematíes esparcidos entre ellas (A y B). La inmunohistoquímica mostró que las células fusiformes eran positivas para el CD31 (C) y para el VHH8 8 (D).
Se estableció el diagnóstico de SK con afectación cutánea exclusiva de probable etiología iatrogénica. La estrategia terapéutica incluyó la reducción gradual de la inmunosupresión y el uso de imiquimod tópico.
Un año después de la reducción de la inmunosupresión las lesiones se encuentran en regresión completa.
El SK iatrogénico se ha descrito de forma creciente en poblaciones adultas2,3. En la edad pediátrica se han relatado pocos casos asociados al trasplante renal, hepático y de médula ósea4–7.
Su frecuencia varía en diferentes áreas geográficas, evidenciando la importancia de factores étnicos y ambientales. Predomina en países en vías de desarrollo, pudiendo estar asociada a una mayor prevalencia de infección por el VHH8. Los factores genéticos parecen determinantes dada su mayor incidencia en poblaciones «no blancas» en una misma área1,2,8.
La mayoría de los casos se manifiesta por la presencia de pápulas cutáneas violáceas, pero la presentación puede ser multisistémica. En el caso presentado se observó una afectación cutánea exclusiva, lo que contrasta con la mayoría de los casos pediátricos publicados, en los que predominaron la afectación ganglionar y visceral y la cutánea progresiva4–7. Las lesiones no presentaban la coloración «clásica», por lo que el índice de sospecha disminuyó. Sin embargo, la biopsia cutánea permitió rápidamente establecer el diagnóstico.
Las manifestaciones se iniciaron cerca de tres meses después de iniciar la inmunosupresión. Este periodo entre el inicio de la inmunosupresión y la observación de las lesiones, más corto que en los adultos, sigue el patrón de los casos descritos y puede sugerir una mayor susceptibilidad en esta franja de edad3–6.
A pesar de que no esté bien establecido cuál debe ser el tratamiento de esta forma de SK, se ha aceptado que cuando existe afectación cutánea exclusiva la reducción de la inmunosupresión puede aisladamente conducir a la remisión2,3,9. Sin embargo, en las formas con empeoramiento progresivo y en los casos con afectación extracutánea suele ser necesario recurrir a la quimioterapia sistémica1–3.
No existen indicaciones recientes específicas sobre la estadificación del SK iatrogénico y, además de un examen objetivo exhaustivo, los exámenes complementarios usados han incluido los exámenes de imagen de tórax y abdomen y, en algunos casos, la endoscopia y la colonoscopia1,3,9.
En este caso se optó por realizar una tomografía computarizada del tórax y una ecografía abdominal y la exclusión de afectación extracutánea justificó la opción de únicamente reducir la inmunosupresión, asociada a la terapéutica tópica con imiquimod. El inmunomodelador tópico imiquimod se ha utilizado en adultos con SK con resultado favorable y buena tolerancia10.
En pediatría, la mortalidad asociada al SK iatrogénico es elevada, probablemente relacionada con la presentación diseminada y el diagnóstico tardío4–7. En este caso, con afectación cutánea exclusiva, la evolución fue favorable y la asociación del imiquimod podrá haber contribuido en la rápida mejoría clínica.
Con la introducción de agentes inmunosupresores más potentes en pediatría se puede esperar un aumento de estos casos y su reconocimiento es fundamental. El caso presentado sugiere que en los casos pediátricos la reducción aislada de la inmunosupresión puede ser un tratamiento adecuado en la forma cutánea exclusiva y que el uso del imiquimod puede ser beneficioso.
Al equipo de oncología pediátrica y dermatología del Instituto Portugués de Oncología de Lisboa.