El sinus pericranii es una malformación vascular rara en la cual existe una comunicación anormal entre el sistema venoso extracraneal y los senos venosos durales. La historia natural, en la mayoría de casos, es la de una anomalía vascular en línea media craneal desde la nariz hasta el occipucio, que aumenta progresivamente de tamaño. Las opciones terapéuticas son diversas: desde la observación de la lesión hasta la embolización del componente intracerebral o la exéresis completa tanto del componente extra como intracraneal. En todas estas circunstancias pueden producirse complicaciones potencialmente letales, como son la trombosis y la hemorragia cerebrales. Describimos nuestra experiencia en el manejo del sinus pericranii, destacando la importancia del abordaje terapéutico multidisciplinar de esta infrecuente entidad.
Sinus pericranii is a rare vascular anomaly in which an abnormal communication exists between the extracranial venous system and the dural venous sinuses. The natural history in most cases consists of a purplish nodule in the frontal region that may gradually increase in size. Different treatment options can be chosen: from observation of the lesion, to endovascular embolization of intracerebral component or a complete resection of both anomalous components (extra- and intra-cranial) by surgery. In this context, potential life-threatening complications including thrombosis and cerebral hemorrhage can occur. Here we present our experience in management of sinus pericranii, and emphasize the importance of a multidisciplinary therapeutic approach of this uncommon entity.
El sinus pericranii (SP) fue descrito inicialmente en 1850 por Stromeyer como «una bolsa de sangre en el cráneo en relación con las venas del diploe y a través de estas, con los senos del cerebro»1. Actualmente, sabemos que el SP es una malformación vascular rara, en la que efectivamente existe una comunicación vascular anómala transdiploica entre los vasos venosos extracraneales y los senos venosos durales intracraneales; esta consiste en una compleja red de venas que forman en su conjunto una variz en la tabla externa del cráneo que comunica con las venas pericraneales y el seno longitudinal superior (SLS)2,3. En la mayoría de los casos, se presenta como un nódulo subcutáneo de coloración violácea, depresible, no doloroso, que puede incrementar de tamaño con las maniobras de Valsalva y que suele localizarse en la región frontal cerca de la línea media, aunque se han descrito otras localizaciones menos frecuentes4–6. A continuación, presentamos nuestra experiencia en el manejo del SP mediante la revisión de 5 casos.
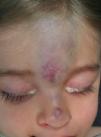
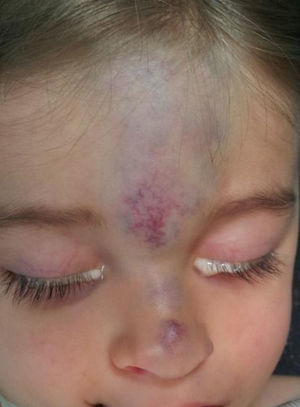
Pacientes y métodosPaciente 1: niña de 19 meses de edad, asintomática, con antecedentes maternos de malformación capilar, que presenta lesión violácea en región frontonasal (fig. 1). Pruebas complementarias: ecografía transfontanelar y eco-Doppler: lesión compatible con hemangioma. TC craneal con contraste: malformación venosa frontonasal izquierda con relación entre venas epicraneales y orbitarias. Angio-RM: malformación venosa con componente extra e intracraneal, y drenaje venoso anómalo en la región frontal izquierda. Se confirma comunicación con el SLS mediante angiografía. Tratamiento: inyección de Glubran y Onyx cerrando las comunicaciones intradiploicas. Posteriormente, se realiza la exéresis parcial de componente extracraneal mediante abordaje coronal. Actualmente, se objetiva un mínimo componente extracraneal residual en la región frontal y la raíz nasal, siguiendo tratamiento con láser pulsado y Nd-Yag.
Paciente 2: niña de 4 años de edad, asintomática, que presenta lesión epicraneal frontal con piel atrófica subyacente, de coloración vinosa y consistencia blanda. Pruebas complementarias: RM craneal: hemangioma extracraneal frontal, sin afectación cerebro-meníngea. TC craneal sin contraste: hemangioma en línea media frontal con dudosa afectación ósea. Angiografía: identifica comunicación con el SLS y drenaje de componente nasal a venas oftálmicas. Tratamiento: embolización. Cuatro meses después se realizan una craneotomía frontal y la exéresis de la totalidad del componente intracraneal. Al año siguiente, se realizan la exéresis del componente cutáneo extracraneal y la cobertura del mismo con colgajos de avance, previa colocación de expansores cutáneos.
Paciente 3: niña de 8 meses de edad, que presenta lesión de coloración violácea y consistencia blanda en la región occipito-parietal derecha, que aumenta de tamaño con las maniobras de Valsalva. Pruebas complementarias: eco-Doppler: no objetiva comunicación arterio-venosa ni intracraneal. Angio-TC cerebral: probable SP en la región parietal derecha, sin poder descartar pequeña fístula dural. Se confirma la comunicación por angio-RM. Tratamiento: conservador. Actualmente, la paciente permanece asintomática y la lesión no ha experimentado cambios de tamaño.
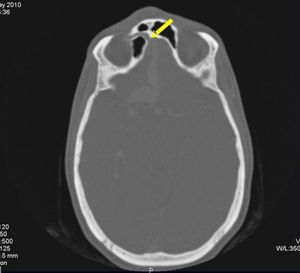
Paciente 4: niña de 6 años de edad, diagnosticada inicialmente de angioma cavernoso frontonasal en otro centro y, posteriormente, de malformación venosa nasal con comunicación hacia la vena oftálmica, tratada en varias ocasiones mediante embolización con etanol. Pruebas complementarias: angio-TC: vena frontal basal a nivel del surco olfatorio que alcanza el SLS, conexión extracraneal con venas subcutáneas frontales y de ala nasal derecha (fig. 2). Arteriografía: estructura venosa dilatada frontal basal compatible con SP, descarta fístula arterio-venosa. RM craneal: angioma capilar frontonasal con drenaje venoso intracraneal a hemisferio cerebral derecho. Tratamiento: conservador. En la actualidad, la paciente presenta episodios esporádicos de sangrado autolimitado rechazando tratamiento quirúrgico.
Paciente 5: niña de 4 años de edad, que presenta lesión nodular occipito-parietal derecha de consistencia blanda y coloración violácea. Pruebas complementarias: ecografía transfontanelar: lesión heterogénea de tejidos blandos extracraneales con registro de flujo de tipo venoso e integridad de la bóveda craneal subyacente. RM craneal: malformación venosa de cuero cabelludo en la región parietal derecha. Afectación de la calota craneal, sin repercusión sobre estructuras cerebrales. Tratamiento: conservador. Actualmente asintomática.
DiscusiónDentro de las malformaciones vasculares, el SP se incluiría dentro del subgrupo de las malformaciones venosas esporádicas, que representan, a su vez, el motivo más frecuente de consulta al especialista7. Estudios genéticos multicéntricos han logrado identificar en este subgrupo una mutación somática en el gen del receptor TIE2 de la célula endotelial en casi un 50% de casos8,9. Debido a ello, y teniendo en cuenta que todas las lesiones de nuestra serie estaban presentes al nacimiento, abogamos por el origen genético de esta entidad, a pesar de que en la literatura se haya descrito también el origen traumático2,3,9,10. Por otra parte, la predisposición familiar parece estar más clara en los casos de malformaciones venosas multifocales y sindrómicas8; en nuestra serie, solamente un caso presentaba antecedente familiar de malformación vascular. Se ha descrito la asociación del SP con otras anomalías congénitas como la craneosinostosis11,12 o formando parte de síndromes complejos como el «blue-rubber bleb nevus syndrome»13,14; en todos nuestros pacientes la lesión se presentó de manera aislada y no se asociaron anomalías congénitas. A pesar de no haberse descrito preponderancia por sexo, todos los casos de nuestra serie fueron niñas.
La localización más frecuente fue la región fronto-nasal (3 casos), seguida de la región occipito-parietal (2 casos). La edad media al diagnóstico fue de 39 meses (3,25 años) y la forma de presentación en todos los casos consistió en una tumoración de coloración azulada, depresible, no pulsátil, que en uno de los casos aumentaba de tamaño con el decúbito y las maniobras de Valsalva. Ningún paciente presentó clínica extracutáneas. Algunos síntomas relacionados con el SP son: dolor, cefalea, náuseas y vértigo15,16.
Respecto al diagnóstico del SP, no existe una prueba de imagen de elección y suele ser necesaria la realización de varias técnicas hasta llegar a un diagnóstico definitivo (tabla 1). El objetivo principal de dichas pruebas es la visualización de la comunicación transcraneal entre la masa vascular extracraneal y los senos venosos durales. En la TC sin contraste, el SP presenta un ligero aumento de atenuación respecto al cerebro, pudiéndose identificar el defecto óseo. Con contraste intravenoso, la masa realzaría en el mismo grado que las venas intracraneales, excepto en caso de trombosis. La RM puede asesorarnos sobre las venas corticales adyacentes al SP y de la existencia de anomalías venosas asociadas. Respecto a la angiografía cerebral, observaríamos acumulación diferida del contraste en la masa, aunque la senografía directa percutánea podría ser necesaria para identificar los canales comunicantes entre los compartimentos intra y extracraneales. Por otra parte, puede aportarnos datos muy útiles acerca de la dinámica del drenaje venoso intracraneal y el papel del SP en el mismo, especialmente en pacientes con alteraciones anatómicas o anomalías vasculares vistas en las pruebas de imagen anteriores. La eco-Doppler podría ser útil para valorar el flujo en la comunicación transcraneal, pudiendo objetivar el defecto óseo en la escala de grises.
Tabla resumen de las técnicas de imagen y el manejo terapéutico en cada paciente
| Caso | Edad | Pruebas iniciales | Pruebas diagnóstico | Tto 1 (inicial) | Tto 2 |
| 1 | 19 meses | Ecografía transfontanelarEco-doppler | TCAngio-RMArteriografía | Embolización | Cirugía componente extracraneal |
| 2 | 4 años | RMTC | Arteriografía | Embolización | Cirugía componente extra e intracraneal |
| 3 | 8 meses | Eco-dopplerAngioTC | AngioRM | Conservador | |
| 4 | 6 años | AngioTCRMArteriografía | Embolización | Conservador | |
| 5 | 4 años | Ecografía transfontanelar | RM | Conservador | |
TTO: tratamiento; TC: tomografía computerizada; RM: resonancia magnética.
En el diagnóstico diferencial del SP se deben tener en cuenta principalmente otras malformaciones vasculares, como el hemangioma cavernoso, que ocupa el espacio subcutáneo sin adherirse al hueso y sin comunicación con el sistema venoso intracraneal, y las malformaciones arteriovenosas, no tan depresibles como el SP, pulsátiles y con flujo rápido en la eco-Doppler. Otras afecciones que se deben considerar son: hemangioma infantil, meningoceles, meningoencefaloceles, cefalohematomas, caput succedaneum e incluso quistes leptomeníngeos, que podrían aparecer como tumoraciones blandas bajo el cuero cabelludo en casos de fractura de cráneo con laceración de la duramadre.
El pronóstico del SP es bueno, excepto en el caso de un procedimiento escisional sin diagnóstico previo, en el que un sangrado intracerebral inadvertido de la lesión sin un adecuado soporte neuroquirúrgico podría resultar fatal. No suele aumentar de tamaño pasada la pubertad y presenta relativamente bajo riesgo de sangrado espontáneo o traumático, habiéndose descrito casos de involución o trombosis parcial17. Debido al buen pronóstico, el tratamiento suele indicarse por razones cosméticas, aunque algunos autores recomiendan el tratamiento como profilaxis del riesgo de sangrado o embolismo aéreo por traumatismo18,19. Existen varias opciones terapéuticas, entre las que se encuentran: el tratamiento conservador, la embolización20 o la exéresis quirúrgica con o sin resección del defecto óseo. El tratamiento realizado en cada uno de nuestros pacientes se encuentra resumido en la tabla 1.
Finalmente, queremos destacar la importancia del manejo multidisciplinar del SP, ya que precisa de la adecuada coordinación entre los equipos de Radiología, Neurocirugía y Cirugía Pediátrica para conseguir un resultado cosmético aceptable, evitando las posibles complicaciones graves aunque poco frecuentes de esta rara entidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.