El trastorno por déficit de atención e hiperactividad (TDAH) es un trastorno del desarrollo normal del niño, manifestado por una exagerada e inapropiada hiperactividad, impulsividad y dificultad para mantener la atención. Su etiología es desconocida. El diagnóstico se fundamenta en criterios clínicos recogidos en la 4.a edición del Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV). Una detección y tratamiento precoces ayudarán a controlar los síntomas, mejorando el aprendizaje escolar y las interacciones sociales.
ObjetivoDescribir las características epidemiológicas y clínicas de los pacientes con TDAH valorados en la consulta de Neurología Pediátrica del Hospital Universitario de Salamanca durante un período de 2 años.
Material y métodosEstudio observacional transversal, en niños diagnosticados de TDAH en la consulta de Neurología Pediátrica desde enero de 2004 hasta diciembre de 2005, ambos meses inclusive. Se analizan las variables de edad, sexo, antecedentes personales y familiares relacionados con el TDAH, síntomas al diagnóstico, tratamiento y respuesta terapéutica.
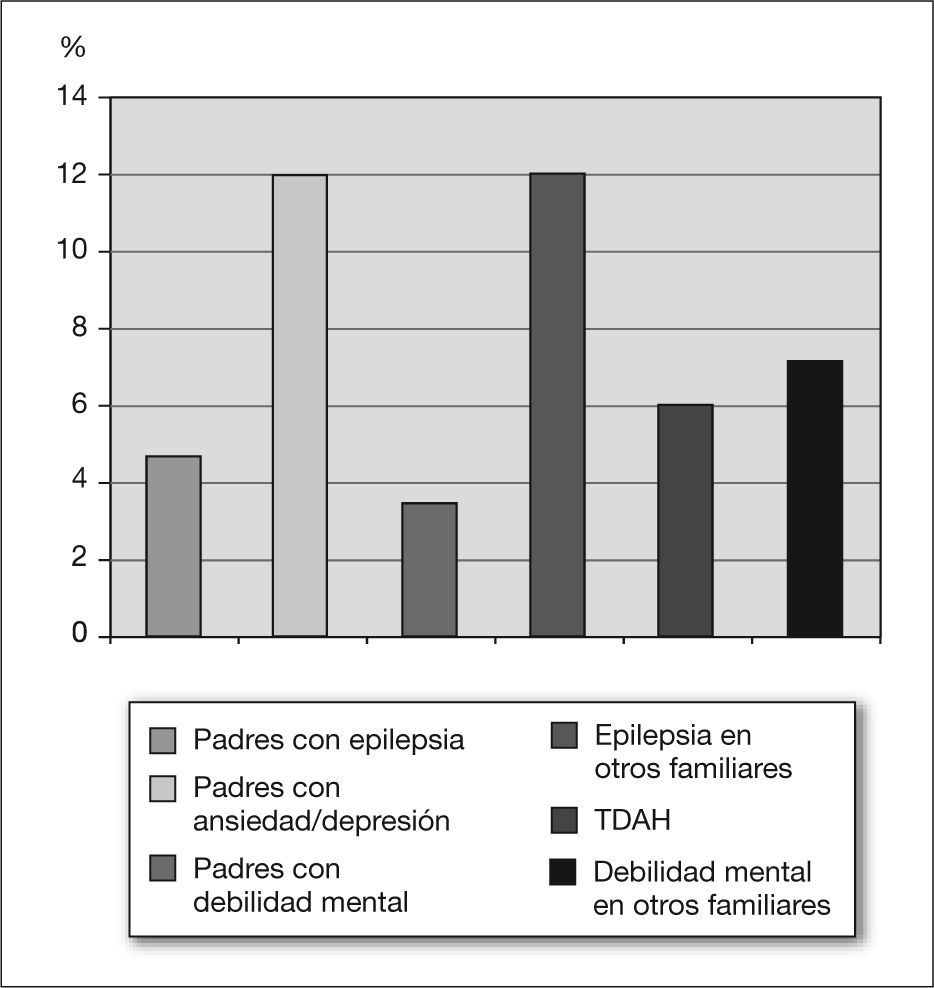
ResultadosEl número de niños estudiados fue de 83 (87% de varones). El 32,5% fueron diagnosticados durante el período de estudio. El 84% de los pacientes tenían edades comprendidas entre los 3 y los 8 años en el momento del diagnóstico. La principal vía de derivación a la consulta fue a través de los equipos psicopedagógicos del Ministerio de Educación. Se hallaron antecedentes familiares relacionados con TDAH en un 38,5% de los pacientes, entre los cuales destacaban: ansiedad, depresión, epilepsia, debilidad mental y TDAH.
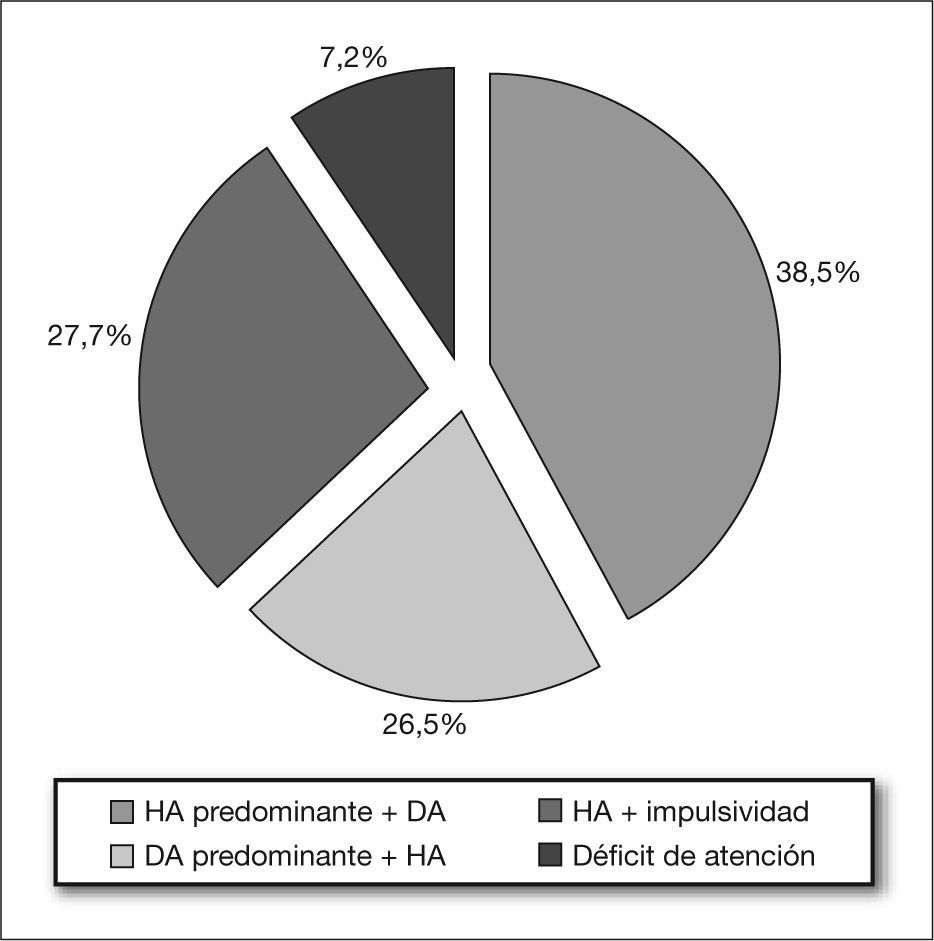
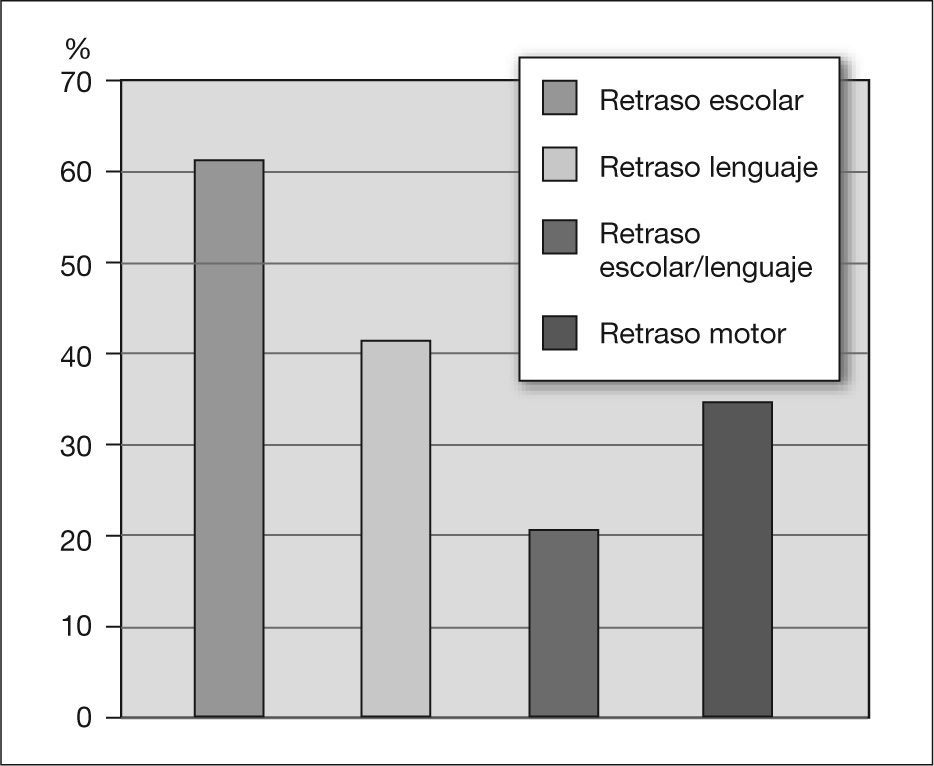
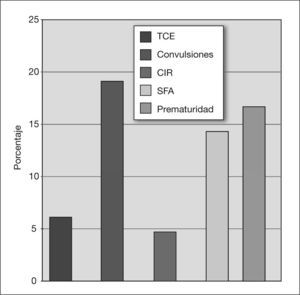
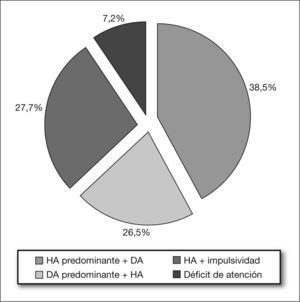
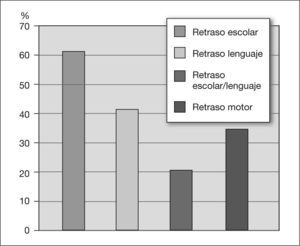
La mitad de los pacientes tenían antecedentes personales de interés: prematuridad (16,5 %), síndrome fetal alcohólico (SFA) (14,4%), crecimiento intrauterino retardado (CIR) (4,8%) y convulsiones (19,2%). La asociación de déficit de atención e hiperactividad se observó en el 65%. El déficit de atención como único síntoma se observó en un 7,2 % de los casos. Más de un tercio de los pacientes presentaron retraso motor. Se constató un retraso escolar en el 62 % de los niños y del lenguaje, en un 41 %. Ambos retrasos se asociaron en un 20,3% de los niños. En 44 pacientes se realizó un estudio psicométrico; se halló un cociente intelectual inferior al normal en el 40 %. El tratamiento con metilfenidato se pautó en el 65% de los niños, manifestando efectos secundarios el 27,7% de los niños tratados (anorexia, cefalea y alteraciones del sueño). La evolución con tratamiento multidisciplinario fue favorable, con mejoría del comportamiento y del rendimiento escolar en un 61 % de los niños valorados.
ConclusionesEl TDAH presenta una elevada incidencia, predominando en varones de 3-8 años. Los antecedentes familiares y personales están presentes en la mitad de los pacientes. El principal motivo de la derivación a la consulta médica fue el retraso escolar. El subtipo clínico predominante es la combinación de déficit de atención e hiperactividad con predominio de la hiperactividad. La asociación del retraso motor y del lenguaje es frecuente en estos niños. El tratamiento con metilfenidato fue efectivo en un porcentaje elevado de niños.
Attention deficit disorder and hyperactivity (ADDH), is a condition that affects the normal development of children. The symptoms include difficulty of controlling physical activity, inattention and learning disorders.
The ADDH must be diagnosed in accordance with the clinical findings defined in the DSM IV.
ObjectiveTo describe the epidemiology and clinical characteristics of children diagnosed with ADDH in our hospital.
Material and methodsBiannual observational study. Variables evaluated were: age, sex, personal and family medical history, symptoms, therapy and treatment response.
ResultsThere 83 participants (87% Male and 13% Female), of which 32.5% were diagnosed during the study. Ages ranged from 3-8 years (84%). There was a family history related to ADDH in 38% of patients, and personal history of prematurity, acute foetal distress, small for gestational age, convulsions were reported. Association of hyperactivity and attention deficit was found in 65% of participants. Other related symptoms were cognitive disorder (62 %), language disabilities (41%) and motor disorders (35%). Treatment was on-going in 65% of the patients, 27.7% of them having adverse effect. Evolution with therapy was favourable in 61 %.
ConclusionsThese findings suggest that ADDH is one of the most common childhood psychiatric disorders, mainly affecting boys. There is usually a family history. Failure in school was one of the principal conditions. Association between attention deficit and hyperactivity, mainly hyperactivity, is the most common presentation. Other disorders such as motor and language disabilities are also common in these patients. Methylphenidate showed favourable outcomes in 61% of the patients studied.
El trastorno por déficit de atención e hiperactividad (TDAH) es un trastorno del desarrollo normal del niño, manifestado por una exagerada e inapropiada hiperactividad, impulsividad y dificultad para mantener la atención1.
Su etiología es desconocida, aunque se reconoce un funcionamiento erróneo de algunas zonas del cerebro en las que se sospecha una alteración en la regulación de las catecolaminas2–4. Podemos encontrar una vinculación familiar del trastorno, ya que los padres de niños diagnosticados presentan un riesgo relativo entre 2 y 8 veces superior al de la población normal de padecer ellos mismos TDAH. Este supuesto etiológico está reforzado por los estudios realizados en gemelos, que señalan una concordancia del trastorno del 50-80 % en monocigotos frente a un 29-33 % en dicigotos; este segundo porcentaje es similar al encontrado en otros estudios para hermanos biológicos no gemelares5–7. El TDAH puede considerarse secundario a enfermedades cerebrales (daño en el lóbulo frontal), médicas, psíquicas, carencias afectivas8.
La prevalencia es del 3–7%9,10 de la población infantil, y es más frecuente en varones11. En las niñas, el diagnóstico es más tardío y con mayor predomino del déficit de atención12,13. Se estima que más del 75 % de los niños que presentan el trastorno continuarán padeciéndolo en la adolescencia, y entre el 30 y el 65 % lo presentarán también en la edad adulta13,14. Sin embargo, las manifestaciones del trastorno variarán notablemente a lo largo de la vida.
El diagnóstico se fundamenta en criterios clínicos de déficit de atención e hiperactividad recogidos en la 4.a edición del Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV), que diferencia tres formas clínicas, según los síntomas predominantes (tabla 1).
Trastorno por déficit de atención e hiperactividad. Criterios diagnósticos del DSM-IV
Atención
|
Hiperactividad-impulsividad
|
| Criterio A: seis o más de los criterios para inatención y/o seis o más de los criterios para hiperactividad-impulsividad |
| Criterio B: algunos de los síntomas que causan alteración deben estar presentes antes de los 7 años |
| Criterio C: algunas alteraciones que causan los síntomas deben estar presentes en dos o más situaciones |
| Criterio D: debe existir una alteración significativa en el desempeño social, académico o en el funcionamiento ocupacional |
| Criterio E: los síntomas no se presentan en el curso de otro trastorno mental |
DSM-IV: Manual diagnóstico y estadístico de los trastornos mentales 4.ª edición.
El diagnóstico es fundamentalmente clínico, basándonos en la observación de la conducta del niño y su tolerancia a la falta de actividad durante la entrevista a los padres. La anamnesis valorará la presencia de síntomas y su persistencia en distintos ambientes, así como los antecedentes personales y familiares. La exploración física deberá incluir una valoración neurológica, visual y auditiva. Los exámenes complementarios se solicitarán según los hallazgos de anamnesis y exploración física. El estudio psicométrico determinará el nivel intelectual, la capacidad de atención y concentración, así como aspectos emocionales.
El tratamiento del TDAH debe ser multidisciplinario: farmacológico, asociando intervenciones psicológicas conductuales o cognitivo-conductuales. El tratamiento farmacológico es necesario en 7 de cada 10 niños, y debe individualizarse en cada niño, identificando la dosis mínima eficaz y bien tolerada. Aunque hay otras alternativas farmacológicas, los psicoestimulantes (metilfenidato) son el tratamiento de primera elección15–17.
Si nos preguntáramos por qué un pediatra debe diagnosticar y tratar a un niño con TDAH, la respuesta sería porque un tratamiento precoz ayudará a controlar los síntomas, con lo que facilitará el aprendizaje académico y comportamental, mejorará las interacciones sociales, disminuirá el riesgo de otros trastornos asociados y ayudará a que el niño tenga un futuro mejor.
MATERIAL Y MÉTODOSSe ha realizado un estudio transversal retrospectivo, de 2 años de duración, desde enero de 2004 hasta diciembre de 2005, incluyendo ambos meses. Se revisaron las historias clínicas de los niños diagnosticados de TDAH en la consulta de neurología pediátrica del Hospital Universitario de Salamanca. Se incluyeron 83 historias clínicas de niños con edades comprendidas entre los 2 y los 14 años. Se recogieron los siguientes datos:
- 1.
Edad al diagnóstico.
- 2.
Sexo.
- 3.
Antecedentes personales: prematuridad, crecimiento intrauterino retardado, síndrome fetal alcohólico, traumatismos craneoencefálicos y crisis convulsivas.
- 4.
Antecedentes familiares: crisis convulsivas, trastornos psiquiátricos, TDAH.
- 5.
Sintomatología: edad de inicio, duración y ambientes en los que se manifiestan los síntomas.
- 6.
Vía de derivación a la consulta de neurología pediátrica.
- 7.
Valoración escolar, desarrollo del lenguaje y psicomotor.
- 8.
Tratamiento recibido.
- 9.
Resultados del tratamiento según los criterios clínicos del TDAH.
Los datos fueron procesados estadísticamente por el método del valor porcentual.
RESULTADOSSe han revisado 83 historias clínicas. El 32,5 % de los casos se diagnosticaron durante el período de estudio, y el 67,5 % restante eran casos antiguos.
La distribución por sexos muestra un 87 % de varones frente al 13 % de mujeres.
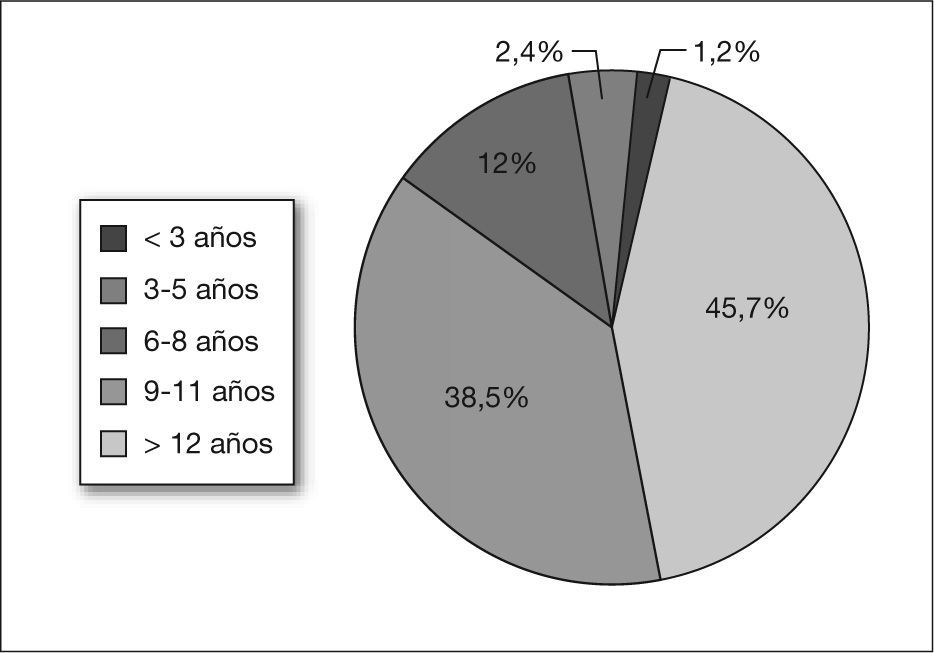
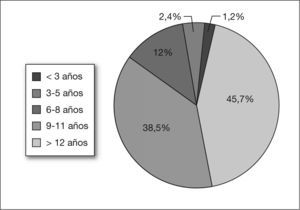
En la figura 1 queda reflejada la distribución por edades en intervalos de 3 años.
La vía de derivación a la consulta de neurología pediátrica se llevó a cabo a través de diferentes profesionales. El pediatra de atención primaria, a partir de las observaciones de padres y profesores, derivó al 35 % de los casos. El equipo psicopedagógico del Ministerio de Educación consideró necesaria la valoración neurológica del 32 % de la muestra. El 11 % de los casos ya estaban siendo valorados en la consulta de neurología pediátrica por otra patología (microcefalia, retraso del desarrollo psicomotor y epilepsia). Desde la consulta de foniatría y psiquiatría infantil se derivaron el 10 y el 4 % de los pacientes, respectivamente. No se pudo establecer la vía de derivación en un 8,3 % de los pacientes.
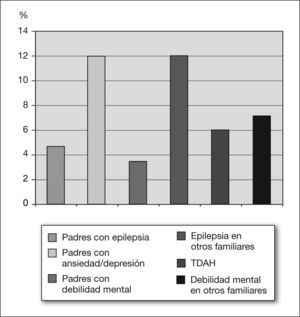
Las figuras 2 y 3 recogen los antecedentes familiares y personales de interés.
Los síntomas predominantes permitieron diferenciar varios subtipos clínicos (fig. 4).
La valoración del desarrollo motor, del lenguaje y escolar muestra determinados retrasos en estas áreas, como se refleja en la figura 5.
Se llevó a cabo estudio psicométrico en un 53 % de los casos (44 niños). El cociente intelectual (CI) fue inferior a 90 en 33 niños (40 % del total de la muestra). Se calculó un CI normal en 8 niños (9,6 % del total de la muestra). Tres niños (3,4 % del total de la muestra) presentaron un CI elevado.
Se solicitaron pruebas complementarias en el 14,4 % de los niños. Entre estas pruebas complementarias destacan: cinco interconsultas a otras especialidades como oftalmología, ORL y foniatría, cuatro resonancias magnéticas [RM] craneales, tres tomografías computarizadas [TC] craneales, tres electroencefalogramas [EEG] y tres cariotipos.
La primera elección terapéutica fue el metilfenidato, administrado en un 80,7 % de los pacientes en sus diferentes presentaciones farmacológicas: el 42 % recibía metilfenidato de acción corta frente al 14,7 % de metilfenidato de acción prolongada. En el 24 % de los niños se prescribieron ambas presentaciones en diferentes momentos, valorando la tolerancia, los efectos secundarios y las consideraciones realizadas por la familia. En el 4,8 % de los casos se asoció risperidona al tratamiento con psicoestimulantes, y en el 1,3 % se indicó exclusivamente risperidona. El 18 % de los niños no recibió tratamiento farmacológico. El 6 % de los casos acudía a psicoterapia.
El 27,7 % de los pacientes que recibían tratamiento con metilfenidato manifestaron efectos secundarios, entre los cuales destacan: disminución del apetito (78 %), agitación e insomnio (35 %) y cefalea (8,5 %).
La evolución clínica de los pacientes ha sido valorada en el 76 % de la muestra (63 niños), hallando una disminución importante de la sintomatología que define el TDAH en un 81 % de ellos (51 niños), y una escasa reducción de los síntomas en el 19 % (12 niños).
DISCUSIÓNEl TDAH afecta cada día a más niños y adolescentes, intefiriendo en su desarrollo social, familiar y escolar. El número de niños diagnosticados de TDAH ha aumentado en los últimos años, sobre todo en aquellos países donde los niños son valorados por especialistas en pediatría. Se estima una prevalencia del 5%9,10. En preescolares remitidos para valoración psiquiátrica, el TDAH es la psicopatología más común, llegando a alcanzar un 86 % de los diagnósticos a esta edad18. Este incremento en el diagnóstico también se recoge en el estudio expuesto, donde casi una tercera parte de los casos se han diagnosticado en los últimos 2 años.
Durante la infancia, afecta predominantemente a los varones, y puede encontrarse una proporción de 6:1 en las formas clínicas de predominio de hiperactividad19. En nuestro estudio, la relación varón:mujer casi llega a 9:1. Esta relación se va aproximando a medida que aumenta la edad.
Los síntomas que caracterizan al TDAH deben estar presentes antes de los 7 años, y en algunos casos se observan ya a los 3 años. La distribución por edades en nuestro estudio muestra un elevado porcentaje (84,2 %) de niños con edades comprendidas entre los 3 y los 8 años en el momento del diagnóstico. Solamente un 1,2 % tenía menos de 3 años. Algunos de estos niños menores de 3 años estaban siendo valorados en la consulta de neurología, dados sus antecedentes de prematuridad, para valorar su desarrollo psicomotor. Los datos clínicos retrospectivos aportados por los padres indican que los niños con TDAH presentan, ya en la época preescolar, síntomas que ponen de manifiesto su inatención e impulsividad.
El importante número de horas que pasan los niños en el colegio hace que sean muchas veces los profesionales de la educación los que observen el comportamiento anómalo de estos niños. El niño con TDAH manifiesta sus síntomas en diferentes ambientes, por lo que es necesaria una valoración del comportamiento del niño tanto en casa como en el colegio; por ello será conveniente para el diagnóstico contar con toda la información que puedan aportar los padres y los profesores20,21. A estas observaciones añadiremos las realizadas por el profesional médico durante la entrevista. En algunas ocasiones, los niños con TDAH pueden controlar sus síntomas durante un período muy breve de tiempo (p. ej., durante una consulta médica). En estos casos valoraremos la historia referida por los padres y los profesores.
La comorbilidad del TDAH con otros trastornos de conducta y depresivos hace que algunos de estos niños sean valorados simultáneamente por especialistas en psiquiatría infantil13,22.
Si bien la etiología del TDAH es desconocida, se ha podido relacionar con una mayor frecuencia de antecedentes patológicos durante el embarazo y el parto, como son la prematuridad, el retraso del crecimiento intrauterino y el sufrimiento fetal agudo5,8,20. También se ha observado que los niños con epilepsia presentan una mayor probabilidad de padecer TDAH, sobre todo el subtipo clínico con déficit de atención23.
Los síntomas nucleares del TDAH hacen que los niños con este trastorno sean más susceptibles de presentar lesiones físicas como traumatismos craneoencefálicos (TCE) o fracturas. Diversos estudios han valorado esta relación, poniendo de manifiesto una disminución en la capacidad de estos niños para valorar el grado de peligro al que se exponen24. En el presente estudio, sólo el 6 % de los niños habían presentado un TCE, aunque debemos considerar que en muchos casos estos niños son atendidos en el servicio de urgencias, sin llegar a incluirse esta visita en el historial del paciente.
La psicopatología en los padres de niños con TDAH es frecuente, pudiendo influir su presencia en la evolución y el pronóstico de estos niños. Se ha encontrado una importante historia familiar de ansiedad en niños con TDAH, aunque también es cierto que los padres que tienen un hijo con TDAH se ven sometidos a un importante estrés, y éste puede llegar a ser similar al de los padres de niños con autismo25.
Las características clínicas del TDAH hacen que en muchas ocasiones la primera repercusión de este trastorno se presente en el ámbito escolar. La falta de atención y la escasa capacidad de controlar su actividad motora provocan una disminución del rendimiento escolar, que conduce en la mayoría de los casos al fracaso escolar26. Será importante adaptar las exigencias escolares a las características y limitaciones de estos niños, que hasta en un 50 % de los casos presentan también retraso motor, a veces asociado a retraso del lenguaje27,28.
El diagnóstico es clínico. En el momento actual no podemos hablar de un parámetro bioquímico o una prueba de imagen que confirme el trastorno. La anamnesis retrospectiva, la exploración física general y neurológica serán las bases del diagnóstico, junto con las observaciones de padres y profesores. La exploración visual y auditiva puede ser necesaria en los casos en que sospechemos alguna de estas deficiencias. Los criterios diagnósticos están recogidos en el DSM-IV y en la 10.a revisión de la Clasificación Internacional de Enfermedades (CIE-10). Ante la sospecha clínica, debemos solicitar una valoración psicológica en la que se determine el nivel intelectual. El estudio neuropsicológico supone la realización de diferentes cuestionarios y escalas con el fin de diferenciar una conducta que sobrepasa la variabilidad normal. Las observaciones de padres y profesores son necesarias en el diagnóstico, y para facilitar la obtención de estos datos, podemos utilizar la Escala de Conner para padres y para los profesores. Otra de las herramientas para evaluar el TDAH en niños y adolescentes es el cuestionario SNAP-IV, con 90 ítems, disponible para padres y profesores, basado en el DSM-IV. En el estudio presentado sólo se realizaron pruebas complementarias, de imagen, EEG y cariotipo en aquellos pacientes cuya exploración física o hallazgos en la historia clínica sugerían otra enfermedad subyacente.
Tras diagnosticar al niño con TDAH, es necesario establecer unas medidas terapéuticas que logren controlar los síntomas y sus repercusiones. Para poder iniciar el tratamiento, debemos comunicar a los padres el tipo de trastorno que padece su hijo. Es necesario que comprendan su naturaleza neurobiológica para evitar sentimientos de culpabilidad. La conducta que adopten los padres frente al trastorno influirá en la evolución del hijo. La organización de actividades rutinarias y el establecimiento de unos horarios ayudan a mantener una dinámica familiar favorable para estos niños13. El tratamiento del TDAH puede requerir la asociación de intervenciones psicológicas y farmacológicas para lograr un mejor control de los síntomas, como ya puso de manifiesto el estudio MTA realizado por el National Institute of Mental Health29–31. En la psicoeducación se trabajará tanto con el paciente como con los padres y profesores, quienes también conocerán las técnicas de modificación de la conducta. La base neurobiológica del TDAH nos permite comprender la necesidad del tratamiento farmacológico. Aunque disponemos de diferentes medicamentos, los psicoestimulantes son considerados los fármacos de primera elección31. Ya en 1937, Bradley publicó el beneficio que los estimulantes consiguen en estos niños. En la actualidad, el metilfenidato es el más utilizado, mejorando la atención, la memoria, el rendimiento académico y las relaciones sociales. Además, el metilfenidato disminuye la hiperactividad, la impulsividad, la agresividad y las conductas disociales. Disponemos de dos presentaciones, según la duración de su efectos. El metilfenidato de acción inmediata tiene un efecto que comienza a los 30–60min tras la ingesta, disminuyendo unas 3–4h después de la toma, por lo que requiere la administración fraccionada en dos a cuatro tomas al día. El perfil farmacocinético de esta presentación ha hecho que fuera necesaria la investigación hasta lograr una presentación que mantuviera una liberación más prolongada, evitando las múltiples dosis diarias y todas sus consecuencias (mayor dificultad para el cumplimiento, necesidad de supervisión de las tomas en el colegio, mayor sensación de enfermedad en el niño). El metilfenidato de liberación prolongada no sólo supone una comodidad en su administración, sino que también evita los efectos clínicos de la ausencia de medicación en aquellas horas en las que el preparado de liberación inmediata no tiene efecto y es necesaria otra toma. El grupo canadiense dirigido por la doctora Steele llevó a cabo un estudio en el que se comparaba el metilfenidato de liberación prolongada con el de la liberación inmediata administrado en 2 y 3 veces al día. Consideraron remisión de los síntomas a una puntuación de 1 o menor en cada uno de los ítems de la escala SNAP-IV. Tras el análisis comparativo, encontraron marcadas diferencias clínicas, estadísticamente significativas, en cuanto a los criterios de remisión sintomática al comparar la evolución con metilfenidato de liberación prolongada respecto a metilfenidato de liberación inmediata administrado 2 o 3 veces al día32. La evolución de estos niños suele ser favorable hasta en un 70 % de los casos si se establece el tratamiento adecuado.
El pediatra debe saber que un diagnóstico y un tratamiento precoces ayudarán a controlar los síntomas, favoreciendo el desarrollo académico, mejorando las relaciones sociales, disminuyendo el riesgo de otros trastornos asociados y ayudando a que el niño tenga un pronóstico de futuro más adecuado, que, en definitiva, debe ser siempre el objetivo de nuestras acciones como pediatras.