Caso clínico
Paciente de 12 años varón que ingresa procedente de urgencias tras drenaje de absceso inguinal izquierdo postraumático. Refiere que días antes había sufrido una contusión en dicha zona secundaria a caída de bicicleta, presentando a continuación una tumoración roja, caliente y fluctuante.
Es inmigrante rumano que lleva 6 meses en nuestro país. No refiere antecedentes patológicos destacados a nivel personal ni familiar.
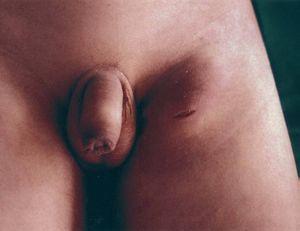
En la exploración física se aprecia: peso: 35,5 kg (P50); talla: 149 cm (P50); presión arterial: 95/50 mmHg; temperatura axilar: 36,5 °C. Buen estado general. Palidez de piel, pero no de mucosas. ORL: normal. No adenopatías submandibulares ni laterocervicales. Auscultación cardiopulmonar: normal. Abdomen: blando, depresible, sin visceromegalia ni masas, con dolor a la palpación en fosa ilíaca izquierda. Tumoración inguinal izquierda roja, caliente y dolorosa, acompañada de varias adenopatías satélites; herida incisa con supuración purulenta de color amarillo (fig. 1).
Figura 1. Tumoración inguinal izquierda. Herida incisa.
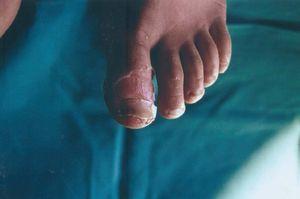
Así mismo presenta una inflamación y enrojecimiento periungueal en primer dedo pie izquierdo con secreción serosanguinolenta que recuerda a un panadizo estafilocócico (fig. 2).
Figura 2. Lesión periungueal primer dedo del pie.
Se efectuaron las siguientes pruebas complementarias: hemograma, bioquímica general y pruebas de coagulación: normal. SGOT: 18 U/l; SGPT: 20 U/l; fosfatasa alcalina: 470 U/l; VSG: 41 mm/h; proteína C reactiva: < 3,4; inmunoglobulina G: 1.410 mg/dl, M: 291 mg/dl, A: 203 mg/dl; complemento C3: 147 mg/dl, C4: 23 mg/dl. Serologías: toxoplasmosis, CMV, virus de Epstein-Barr, micobacterias atípicas y VIH negativas. Paul Bunnell negativa. Cultivo de secreción purulenta inguinal y lesión pie izquierdo: negativos. Radiología pie afectado y tórax: normal. Ecografía inguinal: masa tabicada de 50 × 20 mm, edema de partes blandas y adenopatía inguinal compatible con hematoma sobreinfectado.
A su ingreso, ante la sospecha de hematoma abscesificado o adenitis estafilocócica secundaria a lesión tipo panadizo que sugiere la lesión del primer dedo pie izquierdo, se inicia tratamiento antibiótico de amplio espectro que cubra estafilococo y micobacterias no tuberculosas, sin respuesta clínica.
Pregunta
¿Cuál es su diagnóstico?
Adenitis tuberculosa inguinal
Ante la falta de respuesta a tratamiento antibiótico frente a gérmenes habituales y micobacterias no tuberculosas se realizan las siguientes pruebas diagnósticas: Mantoux: 15 × 10 mm; baciloscopia y cultivo de aspirado gástrico: negativo; estudio de aspirado purulento de la lesión inguinal por técnica de PCR: positivo para ARN Mycobacterium tuberculosis. Cultivo positivo para M. tuberculosis. Tinción de Ziehl-Neelsen: positivo para bacilos ácido-alcohol resistentes. Baciloscopia directa: bacterias BARR (+ + +). Serología Bartonella henselae, inmunoglobulina G y M: negativo. TC abdominal: tumoración en región inguinal izquierda de densidad de partes blandas y captación heterogénea de 25 mm (AP) × 41 (T) × 60 (L) compatible con adenopatía abscesificada. En el estudio familiar posterior, su madre presenta un Mantoux: 15 × 17 mm y la abuela, con la que convivía el niño antes de su llegada a España, ha sido diagnosticada de tuberculosis (TBC) pulmonar.
La TBC continúa siendo un problema importante de salud pública en España1-5. La presentación más habitual es la pulmonar; y dentro de las extrapulmonares nos interesa resaltar la ganglionar, que ha ido aumentando asociada a la progresión del VIH. La forma ganglionar de la tuberculosis es relativamente frecuente, pero dentro de ésta la presentación inguinal es excepcional, de aquí el interés del caso que exponemos.
La tuberculosis ganglionar puede afectar a cualquier ganglio del organismo, siendo la presentación más habitual la cervical y muy poco frecuente la inguinal. Ésta, aparece como una tumefacción indolora unilateral, con escasos o ningún síntoma general o local. El cuadro puede permanecer indolente durante semanas, meses o incluso años, hasta que la afección se hace agresiva presentando síntomas inflamatorios locales del ganglio: calor, rubor y dolor local, evolucionando a una fistulización ganglionar.
El diagnóstico de la TBC ganglionar se establece a partir del análisis microbiológico del pus aspirado mediante punción-aspiración con aguja fina o secreción de la fístula y si es necesario hay que realizar biopsia de la adenopatía y practicar cultivo. Aunque la biopsia puede ser sugestiva de TBC desde el punto de vista anatomopatológico si se demuestra la presencia de lesiones granulomatosas. Los cultivos son positivos en el 70 u 80 % de los casos. Actualmente, las técnicas más utilizadas son el Dot-ELISA que es muy sensible (93,2 %) y la PCR mucho más específica y rápida6,7. La prueba de tuberculina es positiva en la mayoría de los casos, si bien puede ser negativa en pacientes infectados por VIH. En nuestro caso la prueba de tuberculina fue positiva y la confirmación diagnóstica para iniciar el tratamiento se basó en una PCR positiva específica para ARN de M. tuberculosis, dado que los resultados del cultivo, que fueron positivos, tardan varias semanas en corroborar el diagnóstico.
El diagnóstico diferencial que se nos plantea en este caso incluye básicamente tres entidades: absceso postraumático, adenitis estafilocócica secundaria a la lesión de tejido periungueal que presentaba en primer dedo de pie izquierdo o, adenopatía tuberculosa inguinal secundaria a diseminación vía hematógena o a la lesión periungueal en pie como puerta de entrada.
Otros diagnósticos diferenciales a tener en cuenta: adenopatía por micobacterias atípicas8, mononucleosis infecciosa, infección micótica, enfermedad por arañazo de gato, brucelosis y procesos malignos linforreticulares.
La diseminación hematógena es la forma más frecuente de las adenitis tuberculosas y seguramente la puerta de entrada en este paciente. No obstante, la lesión de piel a nivel periungueal pudiera ser otra posible puerta de entrada9.
Actualmente, después de completar 9 meses de tratamiento con tuberculostático (2 meses con terapia triple: isoniazidas + rifamicina + pirazinamida y 7 meses con doble terapia: isoniazidas + rifamicina), la adenitis ha cicatrizado perfectamente y la lesión del pie ha curado por completo quedando como secuela un linfedema leve que afecta a la pierna izquierda.
Correspondencia: Dr. C. Guerrero Laleona.
Servicio de Pediatría. Hospital de Alcañiz.
Dr. Ripollés, 2. 44600 Alcañiz. Teruel. España.
Correo electrónico: cguerrero@salud.aragon.es
Recibido en abril de 2006.
Aceptado para su publicación en octubre de 2006.