Las osteítis no bacterianas (ONB) son un grupo de patologías inflamatorias de etiología desconocida que afectan predominantemente a niñas. Se distinguen1:
- –
ONB aguda: ≥ 1 foco de duración < 6 meses.
- –
ONB crónica: ≥ 1 foco de duración ≥ 6 meses, sin remisiones.
- –
Osteomielitis crónica multifocal recurrente (OCMR): > 1 foco (o 1 foco asociado a pustulosis palmoplantar) de duración > 6 meses con remisiones y exacerbaciones.
Presentamos un caso de OCMR con 5 focos y ausencia de respuesta a tratamiento convencional.
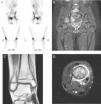
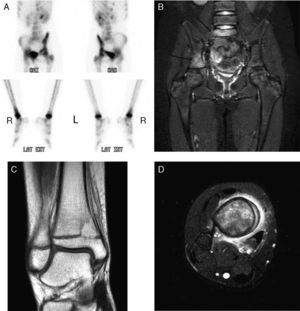
Niña de 10 años, sana, que ingresa por 15 días de febrícula, pérdida de peso, mialgia, dolor en tobillo derecho y lumbalgia. Exploración: leve tumefacción en maléolo interno de tobillo derecho, dolor intenso a la bipedestación y deambulación. Pruebas complementarias: hemograma normal, PCR 18mg/l, VSG 45mm/h, Mantoux 0mm, radiografía lumbosacra y ecografía abdominal normales, y radiografía de tobillo derecho con lesión lítica en cara interna y levantamiento perióstico. Ante la sospecha de osteomielitis aguda, se inicia tratamiento con cefotaxima y cloxacilina por vía intravenosas. Dada la presencia de focos dolorosos sin expresión radiográfica, se realiza una gammagrafía ósea, que revela hipercaptación en acetábulo y metáfisis distal de tibia derechos. La resonancia magnética objetiva un tercer foco osteolítico en cuerpo de S1 (fig. 1). Tras 5 días de tratamiento, presenta empeoramiento del estado general, persistencia de la fiebre y elevación de PCR (415mg/l) y VSG (110mm/h), apareciendo nuevo foco doloroso malar derecho, por lo que se sustituye cloxacilina por vancomicina ante la sospecha de S. aureus resistente a meticilina adquirido en la comunidad. Debido a la evolución tórpida, se decide biopsia ósea al 12.° día de ingreso, que muestra inflamación crónica y fibrosis. Todos los cultivos obtenidos de sangre y hueso, incluidos hongos y micobacterias, fueron negativos. La evolución posterior es favorable, quedando afebril al 9.° día y con disminución del dolor, por lo que es dada de alta tras 21 días de tratamiento por vía intravenosa para continuar con clindamicina por vía oral. A las 3 semanas del alta, y pese a buena adherencia y descenso progresivo de reactantes de fase aguda (VSG 23mm/h), aparece nuevo foco en la región distal de la tibia izquierda. Con la sospecha de OCMR, se suspende la clindamicina y se pautan AINE durante 1 mes y posteriormente prednisona (0,5mg/kg/d) 2 meses, sin respuesta. Ante la persistencia del dolor y los hallazgos radiográficos, se decide tratamiento con pamidronato por vía intravenosa (1mg/kg/día), 3 dosis consecutivas seguidas de una dosis mensual. Tras 6 dosis presenta buena respuesta, con remisión total del dolor, desaparición de las lesiones malar y vertebral, y mejoría del resto sin efectos secundarios hasta la fecha.
A) Gammagrafía con 99Tc: aumento de captación en acetábulo derecho y en la cortical medial de la tibia derecha en su parte distal. B) RM lumbosacra y caderas: afectación de pilar posterior del acetábulo derecho con extensión a pala iliaca derecha de predominio medular. Afectación del cuerpo de S1 sin lesión perióstica ni afectación del disco. C) y D) RM tobillo derecho: afectación de la metáfisis distal de la tibia derecha con extensión epifisaria con lesión lítica y edema perilesional con afectación perióstica en capas de cebolla.
La OCMR es más frecuente en niñas (4-8:1), presenta un pico de incidencia a los 8-10 años y constituye el 2-5% de las osteomielitis2–4. Su probable origen autoinmunitario se apoya en la presencia de antecedentes personales y familiares de otros trastornos del mismo espectro1,5. No ha podido demostrarse el papel de ningún microorganismo en su fisiopatología2–4,6.
Se describen lesiones en casi todo el esqueleto, destacando metáfisis de huesos largos, clavícula, columna, costillas, sacro y pelvis. Es frecuente la presencia de más de un foco al diagnóstico y la afectación simétrica con un característico decalaje2,7. Nuestro caso presenta lesiones en las localizaciones más características junto con afectación malar.
El diagnóstico está basado en la anamnesis, la exploración y los hallazgos radiológicos. El diagnóstico diferencial incluye lesiones malignas (osteosarcoma, sarcoma de Ewing, neuroblastoma) y benignas (osteoma osteoide, osteomielitis bacteriana subaguda) y debe plantearse siempre ante osteomielitis de evolución tórpida o aparición de nuevos focos pese a tratamiento antibiótico. Es imprescindible realizar diagnóstico de exclusión mediante biopsia ósea, así como pruebas de rastreo corporal en busca de lesiones asintomáticas, fundamentalmente gammagrafía, aunque cada vez hay más publicaciones que aluden a la resonancia corporal total7. Analíticamente, solo destaca la moderada elevación de PCR/VSG2–4,6.
La ineficacia de los antibióticos está ampliamente demostrada. La mayoría presenta buena respuesta a AINE, recurriéndose a corticoides en casos refractarios2–4,8. Solo en una minoría fallan las terapias anteriores, recurriéndose a otros inmunomoduladores8 o, recientemente, al pamidronato, dado su efecto antiosteoclástico, antiinflamatorio y analgésico, con un buen perfil de seguridad y resultados esperanzadores8,9. Aunque las series son breves, la mejoría del dolor es constante6, como se ha corroborado en nuestra paciente. Los regímenes utilizados son variables (tabla 1) y los efectos adversos graves son prácticamente inexistentes, aunque la ausencia de estudios de seguridad a largo plazo hace que quede reservado para casos refractarios10.
Regímenes de pamidronato utilizados en la literaturaa
| Autor, año | n | Dosis-duración | Resultado |
| Hospach et al, 2010 | 7 | 1 mg/kg/día durante 3 días cada 3 meses | Mejoría del dolor y la inflamación por imagen en todos los casos. Mejoría de deformidades vertebrales en 3 casos |
| Miettunen et al, 2009 | 9 | 1 mg/kg repartido en 3 días; ciclos mensuales hasta resolución de imagen de RM | Resolución del dolor en todos los casos en 48 h. Mejoría de la imagen por RM |
| Glesson et al, 2009 | 7 | 30 mg/m2 en 2 casos; 1,5 mg/kg mensuales en 7 casos. Hasta respuesta clínica | Mejoría del dolor en 6 casos a lo largo de 6 meses. Mejoría de deformidades vertebrales en 3 casos. |
| Simm et al, 2008 | 5 | 1 mg/kg cada 2-4 meses durante 12-42 meses (hasta respuesta clínica) | Mejoría del dolor en 4 pacientes tras primera dosis. Mejoría radiológica en 4 casos |
| Compeyrot-Lacassagne et al, 2004 | 2 | 0,5-1 mg/kg en 3 días durante 3 ciclos | Resolución del dolor y la inflamación en 1 semana (ambos casos de afectación mandibular) |
| Kerrison et al, 2004 | 7 | 30-60 mg/día en ciclos de 3 días según los síntomas | Mejoría del dolor y la función en todos. Recaídas en 5 |
El beneficio en pacientes asintomáticos, la utilidad de marcadores de resorción ósea como predictores de respuesta o el papel de otros bifosfonatos más potentes son cuestiones aún por resolver.