La transición a la vida extrauterina tras el nacimiento presenta unas peculiaridades que hacen preciso un algoritmo de actuación específico para la estabilización y la reanimación neonatal en el ámbito del paritorio. Tras ese momento, aunque no está clara la delimitación temporal, la reanimación cardiopulmonar del paciente neonatal puede presentar controversias en varias maniobras, pudiéndose seguir pautas de reanimación neonatal (RN) o de soporte vital avanzado pediátrico (SVAP). Entre ellas existen algunas diferencias importantes. Por ejemplo, la necesidad de administrar una relación de compresiones torácicas con respecto a la ventilación (CT/V) de 3:1 o 15:2, o si esta debe seguir siendo sincronizada con la ventilación tras la intubación orotraqueal, generando decisiones sin evidencias suficientes, ambiguas y arbitrarias que, potencialmente, pueden conllevar problemas de seguridad. Tras revisar la bibliografía, las guías y los manuales, se evidencia una falta de consenso y una imprecisión en las recomendaciones de las diferentes sociedades científicas y grupos de trabajo respecto a cuándo se deben cambiar las directrices de RN a SVAP, o a si deben cambiarse o no1-4. En la modalidad de CT/V 3:1 el ciclo dura 2segundos y, por tanto, en un minuto se administrarían 90 compresiones y 30 insuflaciones o ventilaciones. En la relación 15:2, que dura aproximadamente 10segundos, se administrarían 90 compresiones y solo 12 ventilaciones. Esta diferencia es relevante por la menor cantidad de ventilaciones que se realizan en la relación 15:2 y su potencial importancia en la probable causa que motiva la necesidad de reanimación.
En España no existe un registro de paro cardiorrespiratorio intrahospitalario en pacientes neonatales, por lo que se desconoce la práctica clínica actual de relación CT/V de los pacientes neonatales tras el nacimiento. Por ello, desde el Grupo de Reanimación Neonatal de la Sociedad Española de Neonatología diseñamos un estudio cuyo propósito fue conocer la realidad del manejo del paro cardiorrespiratorio durante el periodo neonatal tras el parto, con respecto al uso de las directrices de RN o SVAP.
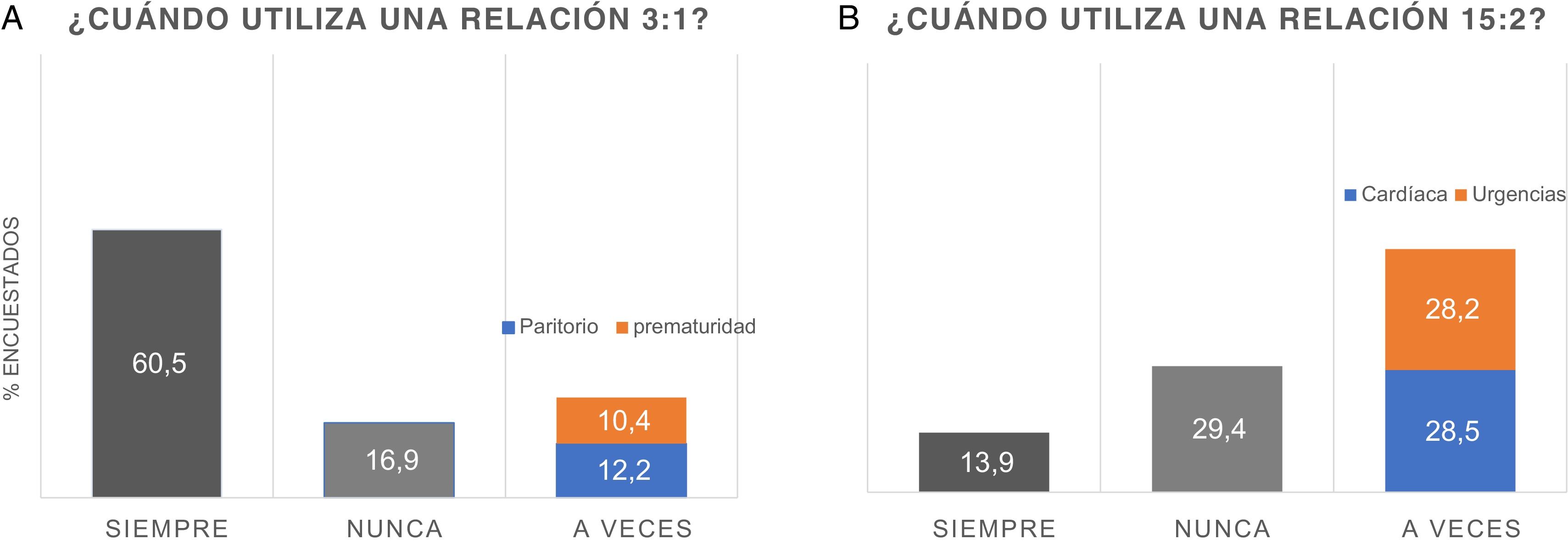
El estudio se realizó mediante encuestas a las unidades neonatales. Los cuestionarios se enviaron en dos ocasiones por correo electrónico a los adjuntos/as de neonatología pertenecientes a la Sociedad Española de Neonatología que trabajan en la red sanitaria nacional en España. Se envió a 735 adjuntos/as, de los que respondieron la encuesta 307 (41,8%) de 114 centros diferentes. De ellos, el 82,4% (253) pertenecían a un servicio/unidad de nivel asistencialIII, el 13,4% (41) a nivelII y el 4,2% (13) a nivelI. De los que respondieron, el 67,7% (208) tenían más de 10años de experiencia. Tan solo 12 centros (10,5%) disponían de un protocolo asistencial a la parada cardiorrespiratoria en un neonato fuera de la sala de partos. Con respecto a la relación CT/V de 3:1, la administraban siempre el 60,5% y nunca el 16,9%. En el 22,6% restante dependía de criterios de ubicación (paritorio o maternidad) y/o de edad gestacional (pretérmino o a término), como se señala en la figura 1a. La relación 15:2 la aplicaban siempre el 13,9% y nunca el 29,4%. En el 56,7% restante dependía de la etiología probable (cardíaca) y de la ubicación del paciente en el servicio de urgencias (fig. 1b). Con respecto a la coordinación entre CT y V tras la intubación, el 46,3% la mantenían, mientras que el 52,6% cambiaban a no sincronizada.
En cuanto al nivel asistencial, en los hospitales de nivel asistencialI yII el uso categórico de «siempre» para la relación CT/V 3:1 es menor, siendo del 37,5%, y «nunca», del 20%, aumentando el porcentaje al 40,5% de los que lo circunscriben al paritorio, maternidad o según la edad gestacional. En los hospitales de nivel asistencialIII el uso categórico de «siempre» en la relación CT/V de 3:1 es mayor respecto a los de nivelI yII, siendo del 63,7%, y «nunca» del 16,5%, con el 19,7% de quienes lo circunscriben al paritorio, maternidad o según la edad gestacional. Es decir, en los hospitales de nivel asistencialIII es más frecuente utilizar una relación 3:1, mientras que los hospitales de nivelI yII tienen en cuenta con mayor frecuencia si la PCR ocurre en el paritorio, en la maternidad o en el paciente prematuro5.
En espera de mayor evidencia científica, persiste una zona gris en el paciente neonatal, que se inicia desde los primeros minutos de vida, sobre qué relación CT/V aplicar. Entre tanta controversia, son los asistentes quienes deciden, a nivel local o individual, qué relación aplican cuando el neonato sufre una parada cardiorrespiratoria fuera de la sala de partos o del periodo perinatal inmediato, mostrando la realidad una gran variedad de criterios en la toma de decisiones, como etiología, edad posmenstrual y ámbito de la parada. En nuestra opinión, urge disponer de recomendaciones específicas para el manejo de la parada cardiorrespiratoria neonatal fuera de la sala de partos.