Hemos leído con gran interés el trabajo sobre la leishmaniasis cutánea publicado en el número de febrero de su revista1, en el que se analizan con detalle las distintas alternativas terapéuticas de esta patología. Como los autores mencionan, llama la atención la falta de experiencia con anfotericina B liposomal, fármaco de elección para el tratamiento de la leishmaniasis visceral en nuestro medio. El objetivo de este escrito es comunicar nuestra experiencia en el tratamiento de la leishmaniasis cutánea, especialmente en la utilización de anfotericina B liposomal2.
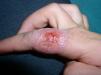
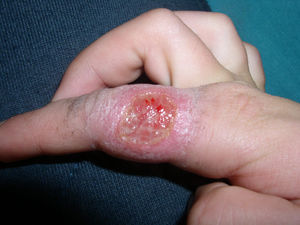
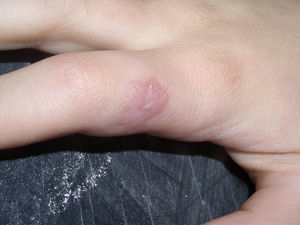
España es uno de los países en los que la leishmaniasis es endémica. Aunque se desconoce su incidencia al no ser una enfermedad de declaración obligatoria, parece tratarse de una patología poco frecuente en la población infantil española, lo que puede dificultar el diagnóstico3. La Leishmania infantum es la única especie endémica en nuestro país, pero también se han descrito casos por otras especies de Leishmania en inmigrantes o en viajeros a otras regiones endémicas1,3. En nuestro centro en el período de 2002–2009 se diagnosticaron 5 casos de leishmaniasis cutánea en pacientes de 4 meses a 12 años. Uno de ellos había viajado a Bolivia en los dos meses previos al inicio de la clínica, mientras que el resto eran niños españoles sin historia de viajes a otras áreas endémicas. En el paciente procedente de Bolivia se identificó Leishmania braziliensis mediante la reacción en cadena de la polimerasa en la biopsia cutánea. Recibió tratamiento con azoles orales con mala respuesta y posteriormente con anfotericina B liposomal intravenosa (5mg/kg/día durante 10 días) con curación completa de las lesiones (figs. 1 y 2). El resto de los pacientes recibieron un tratamiento inicial con antimoniato de meglumina intralesional (Glucantime®) en dosis de 0,2–0,5ml administrada semanalmente de 1–3 ciclos de tratamiento. Tres se curaron completamente y uno evolucionó de forma tórpida con extensión progresiva de las lesiones en la mejilla hacia la región orbitaria. Este paciente fracasó también con anfotericina B y con imiquimod tópicos hasta que finalmente mejoró con anfotericina B liposomal intravenosa en dosis de 5mg/kg/día durante 10 días.
La leishmaniasis cutánea tiende a la curación espontánea, pero dejando cicatriz. El tratamiento reduce las cicatrices y previene la diseminación parasitaria y las recaídas. Suele indicarse en los casos persistentes (duración superior a 6 meses), las lesiones múltiples o de gran tamaño (>4–5cm), las lesiones con repercusión estética o funcional (cara, cercanas a las articulaciones) y las lesiones causadas por especies de Leishmania con potencial de diseminación mucosa (Nuevo Mundo, subgénero Leishmania viannia)4,5. El tratamiento de elección de la leishmaniasis cutánea localizada en nuestro medio son los antimoniales pentavalentes intralesionales, aunque solo pueden emplearse en los casos de leishmaniasis cutánea del Viejo Mundo y en las infecciones por Leishmania mexicana cuando las lesiones son únicas y pequeñas. En el resto de las especies del Nuevo Mundo o cuando las lesiones son múltiples o de gran tamaño (mayores de 5cm), hay diseminación metastásica o fracasa el tratamiento local debe emplearse un tratamiento parenteral2,6. Los antimoniales pentavalentes han sido durante décadas el tratamiento parenteral de elección7, aunque se han asociado con efectos secundarios graves y en los últimos años se han comunicado casos de fracaso terapéutico por inmunosupresión del paciente o resistencia del parásito4,8. La anfotericina B desoxicolato también se asocia con efectos secundarios frecuentes, mientras que la formulación lipídica es mejor tolerada. Su coste ha limitado su uso en la leishmaniasis cutánea, pero parece que podría ser útil tanto por vía parenteral como por vía tópica con escasos efectos adversos9,10. Al ser un fármaco muy efectivo, con menor toxicidad y hospitalizaciones más cortas, el coste final del tratamiento podría ser inferior al de los antimoniales pentavalentes11. Hasta la fecha no se dispone de datos sobre la dosis óptima y la duración del tratamiento con anfotericina B liposomal en la leishmaniasis cutánea pediátrica. La concentración del fármaco en la piel es menor que la que se alcanza en el hígado o en el bazo9, por lo que podrían ser necesarias dosis más altas que en la leishmaniasis visceral. Sin embargo, hay descritos casos en adultos tratados exitosamente con pautas cortas de 5 días a 3mg/kg/día con una dosis de refuerzo al décimo día (dosis total: 18mg/kg)11,12. Otros autores recomiendan dosis totales de 40mg/kg9. En nuestros casos utilizamos dosis más altas y con una duración más prolongada debido a la escasa mejoría de las lesiones al quinto día del tratamiento y al considerar que se trataba de dos pacientes de riesgo (infección documentada por L. braziliensis con potencial diseminación mucosa en el primero y lesión cercana al ojo en el segundo). Los dos pacientes evolucionaron de forma favorable sin presentar efectos secundarios. Probablemente, cuando dispongamos de más datos pediátricos podremos emplear tratamientos más cortos y con menores dosis, de forma similar a la leishmaniasis visceral.